Можно ли обойтись без посещения врача?
Некоторые девушки считают, что если вдруг ноготь быстро чернеет, то это не опасно, да и устранить проблему можно дома самой. Иногда так и есть — когда женщина прищемила палец, и прошло достаточно много времени, ноготь уже начинает отделяться от пальца, и этот процесс необратим. В это время организм готовит на этом месте новую пластину. В этом случае убирать темные точки не обязательно — обновленный ноготь появится уже здоровым. Если же из кожи выделяется гной, то лечить самостоятельно палец нельзя — можно только навредить. Также обращение к врачу обязательно, если пластина почернела вследствие проблем с общим состоянием организма.
Иногда точки возникают после того, как девушка воспользовалась услугой наращивания ногтей. Ей может показаться, что проблема появилась по ее вине, из-за прищемления ногтя. Тогда нужно сходить к косметологу, поделать процедуры дома. При лечении не пользуйтесь лаками, гелями — от этого пластина может еще больше потемнеть.
Устранить черные пятна можно натуральными средствами:
- содой с алоэ — соедините 20 г порошка и 20 мл сока растения, нанесите смесь на потемневшую ногтевую пластину, после ее высыхания смойте состав;
- солью — соедините чайную ложку соли с таким же количеством воды, нанесите смесь на ноготки, дождитесь, когда она затвердеет;
- кальцием — возьмите таблетку кальция глюконата, превратите ее в порошок и смешайте с оливковым маслом, этой массой нужно покрыть больное место, затем подержать ее примерно 30 минут.
В заключение отметим, что если потемнела кожа под ногтями, лучше всего сходите на прием к врачу — это все упростит и поспособствует более быстрому выздоровлению.
Рекомендации и меры профилактики
При первых появлениях изменения оттенка ногтевой пластины необходимо обратиться за консультацией к:
- дерматологу;
- терапевту;
- гастроэнтерологу;
- нефрологу.
И пройти полное обследование организма со сдачей всех необходимых анализов.

Профилактика потемнения ногтя заключается в поддержании общего здорового состояния организма:
- Регулярное медицинское обследование и сдача основных анализов.
- Здоровый образ жизни — отказ от курения, алкоголя и наркотиков.
- Соблюдение режима дня.
- Регулярный уход за ногтями.
- Пересмотреть питание и добавить в него продукты, богатые антиоксидантами.
- Отказ от обрезного маникюра и педикюра в пользу аппаратного.
- Соблюдение правил личной гигиены.
- Минимизировать использование лаков для ногтей тёмного цвета.
- Приём витаминных и минеральных комплексов.
- Пересмотреть обувь и отказаться от той, которая приносит дискомфорт.
- Не надевать чужую обувь, носки и колготки.
Ногти — это лакмусовая бумажка всего организма. Даже малейшие изменения могут сигнализировать о том, что в организме происходят негативные изменения.
Стараться определить заболевание самостоятельно — не всегда хорошая идея. Лучше обратиться за помощью к профессионалам и получить возможность на раннем этапе купировать нежелательные процессы, происходящие в организме.
Прогноз лечения зависит от причины, которая спровоцировала патологию. После её устранения и соблюдения предписаний врача здоровый ноготь естественного оттенка отрастёт в течение 6–9 месяцев.
Пятно на ногте – индикатор проблемы
Иногда специалисту достаточно взглянуть на цвет и характер пятна, чтобы определить, какое заболевание его спровоцировало:
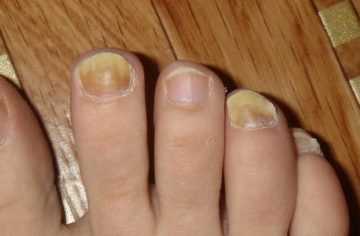
- Белые полосы появляются у пациентов с больными почками и нарушением работы органов ЖКТ.
- Желтые образования могут указывать на неправильное питание и болезни кожи.
- Зеленые и бурые бывают при грибковом поражении или проникновении синегнойной палочки.
- Фиолетовые визуализируются при сильной гематоме.
- Коричневые свойственны пациентам с почечной недостаточностью. Также они появляются при недостаточном питании или нехватке белка и фолиевой кислоты.
- Черные указывают на серьезные проблемы с печенью.
- Темно-коричневые развиваются при авитаминозе, диабете, в период беременности.
Что поможет восстановить ногти как можно быстрее?
Независимо от причины — споткнулись вы, или прищемили палец, или процедура маникюра была некачественной – убирать пятнышко нужно у врача, который должен проколоть ноготь, чтобы вытекло нужное количество крови. Но нельзя проводить такую процедуру дома, это очень опасно.
Если вы ушибли палец, и ноготь почернел, то:
- Сразу нужно приложить к пальцу предмет, имеющий низкую температуру — это избавит от возникновения наиболее неприятных гематом.
- При истечении крови из-под кожи под ногтевой пластиной не стремитесь это прекратить. Даже будет лучше, если вы немного надавите на ноготок, чтобы вытекло больше крови. Но перед этим обязательно хорошенько вымойте руки.
- Всегда следите за чистотой ногтевых пластин, особенно если они темнеют. Для этого применяйте марлевую повязку, пластырь либо бинты перед посещением врача.
- Отправьтесь в травмпункт, если кожа на пальцах быстро чернеет. Выпуск крови и устранение гематомных образований — это неприятно, но необходимо, ведь тогда ноготь не начнет отмирать, и боль утихнет. Так что сходить к врачу обязательно, особенно если вы пережили ушиб пальцев ног либо рук.
Если пластина чернеет из-за грибка, то лечить ее самостоятельно не стоит — бактерии бывают разными, и для устранения каждой из них есть определенные лекарства. Лишь с помощью лабораторных анализов можно узнать точно, какая это инфекция, после чего специалист пациенту правильную терапию.
Убирать последствия грибка нужно с помощью компрессов, примочек на основе соды, трав. Активно используются и средства, состоящие из масел. Своевременные медицинские осмотры также необходимы. Внимательно следите за вашим здоровьем, это поможет избежать появления темных пятнышек на ваших ноготках.
Причины появления
Темное красное пятно под ногтем большого пальца ноги возникает вследствие разных явлений. Они могут быть как механическими, так и патологическими.
Внешние факторы
К механическим «виновникам» потемнения ногтя относится гематома. Она возникает вследствие удара или сдавливания пластины, когда кровеносные сосуды повреждаются, и происходит кровоизлияние под ногтем. Вышедшая кровь сворачивается и изменяет цвет до темного.
Если надавливать на область поражения, то возникнет боль. Иногда болевой синдром вовсе отсутствует. Постепенно темное пятно на ногте большого пальца ноги перестает увеличиваться, у него формируются четкие границы.
Если человек уверен, что синее пятно появилось вследствие механического повреждения, то к доктору можно не обращаться. Гематома со временем исчезнет сама, но требуется следить за изменениями цвета ногтя. Иногда потемнение пропадает только после отрастания новой пластины.
Второй внешней причиной появления черного пятна является проведение педикюра, а именно – проникновение красящих пигментов в роговой слой. Такое происходит при использовании женщинами лака низкого качества или при продолжительном его ношении на ногтевой пластине. Для исчезновения почернения нужно прекратить нанесение лакового покрытия на несколько недель. За это время пораженная область восстановится самостоятельно.
Внутренние факторы
Не только механические причины способны вызывать появление темного коричневого пятна на ногте первого пальца. Такое явление нередко говорит о развитии патологий. Доктора связывают почернение ногтевой пластины с некоторыми серьезными болезнями.
Другим фактором может быть онкологическое новообразование кожи, которое называется меланомой. При таком заболевании темное пятно болит при надавливании на него, что бывает и при гематоме. Если человек точно знает, что не ударялся и не прищемлял палец, то стоит пройти обследование на наличие этой злокачественной патологии, а в случае выявления меланомы – немедленно начать лечение, чтобы избежать увеличения опухоли.
Чаще всего потемнение вызывает грибковая инфекция. Она появляется вследствие проникновения в клетки болезнетворных бактерий. Заразиться грибком можно где угодно. Для этого достаточно надеть тапочки больного человека, пройтись босиком на пляже, в сауне, где также мог ходить зараженный пациент.
Способы лечения ногтевых пластин рук и ног
Лечение включает в себя:
- приём медикаментов;
- физиотерапию;
- лечебное питание;
- методы народной медицины;
- приём витаминных комплексов.
Народные средства
Домашние методы лечения помогают не от всех разновидностей пятен. Большинство из них нужно лечить в тандеме с врачом или в условиях стационара после установления причины.
Средства народной медицины:
-
Уксус. Из него делают компрессы и ванночки, и держат некоторое время в растворе руки или ноги. Уксус нужно смешивать с водой 1:1.
Для получения результата необходимо делать процедуру не менее трёх раз.
- Масло чайного дерева. Антисептические свойства эфирного масла делают его отличным помощником в борьбе с тёмными пятнами на ногтях. 3–5 капель масла развести в половине стакана тёплой воды и подержать в жидкости ногти.
-
Пищевая сода. Порошок нужно растворить в тёплой воде и делать ванночки. Сода — отличный антисептик.
После ванночки из уксуса следует подержать ногти в содовом растворе.
- Морская соль. Добавлять в воду для проведения ванночек. Лучше использовать соль без добавок и ароматизаторов.
Медикаменты

- При травме необходимо приложить к больному месту холод и нанести гепариновую мазь. Для быстрого рассасывания гематомы применяется мазь «Траумель», гель «Троксевазин».
- При патологиях внутренних органов нужно лечить источник.
-
Грибковую инфекцию лечат антимикотиками:
- «Микома»;
- «Ирунин»;
- «Дифлюкан».
Также необходима внешняя обработка поражённых участков с помощью мазей, содержащих антигрибковые компоненты (»Экзодерил» или«Циклопирокс»). Для размягчения тканей часто используют препараты с салициловой и молочной кислотами.
Если диагностирован грибок, то показана диета с исключением сладкого, мучного и молочных продуктов.
При первых появлениях изменения оттенка ногтевой пластины необходимо обратиться за консультацией к:
- дерматологу;
- терапевту;
- гастроэнтерологу;
- нефрологу.
И пройти полное обследование организма со сдачей всех необходимых анализов.
Профилактика потемнения ногтя заключается в поддержании общего здорового состояния организма:
- Регулярное медицинское обследование и сдача основных анализов.
- Здоровый образ жизни — отказ от курения, алкоголя и наркотиков.
- Соблюдение режима дня.
- Регулярный уход за ногтями.
- Пересмотреть питание и добавить в него продукты, богатые антиоксидантами.
- Отказ от обрезного маникюра и педикюра в пользу аппаратного.
- Соблюдение правил личной гигиены.
- Минимизировать использование лаков для ногтей тёмного цвета.
- Приём витаминных и минеральных комплексов.
- Пересмотреть обувь и отказаться от той, которая приносит дискомфорт.
- Не надевать чужую обувь, носки и колготки.
Ногти — это лакмусовая бумажка всего организма. Даже малейшие изменения могут сигнализировать о том, что в организме происходят негативные изменения.
Стараться определить заболевание самостоятельно — не всегда хорошая идея. Лучше обратиться за помощью к профессионалам и получить возможность на раннем этапе купировать нежелательные процессы, происходящие в организме.
Прогноз лечения зависит от причины, которая спровоцировала патологию. После её устранения и соблюдения предписаний врача здоровый ноготь естественного оттенка отрастёт в течение 6–9 месяцев.
Стадии
Течение меланомы определяется конкретной стадией, которой соответствует на конкретный момент состояние пациента, всего их пять: нулевая стадия, I, II, III и IV стадии. Нулевая стадия позволяет определить опухолевые клетки исключительно в рамках внешнего клеточного слоя, прорастания их к глубоколежащим тканям на этом этапе не происходит.
- Меланома в начальной стадии. Лечение заключается в местном иссечении опухоли в пределах нормальных, здоровых тканей. Общее количество здоровой кожи, которая подлежит удалению, зависит от глубины проникновения заболевания. Удаление лимфоузлов вблизи меланомы не увеличивает выживаемость заболевших людей с меланомой I стадии;
- 2 стадия. Помимо иссечения образования производится биопсия регионарных лимфатических узлов. Если в ходе анализа пробы подтвержден злокачественный процесс, то удаляется вся группа лимфатических узлов в этой области. Дополнительно с целью профилактики могут быть назначены альфа-интерфероны.
- 3 стадия. Кроме опухоли иссекаются все лимфоузлы, которые расположены поблизости. При наличии нескольких меланом – все они подлежат удалению. В области поражения проводится лучевая терапия, также назначается иммунотерапия и химиотерапия. Как нами уже было отмечено, не исключаются и рецидивы заболевания даже при верно определенном и проведенном лечении. Вернуться патологический процесс может как в область, ранее подвергшуюся поражению, так и сформироваться в той части тела, которая не имела отношения к прежнему течению процесса.
- 4 стадия. На данной стадии больных меланомой полностью вылечить невозможно. С помощью хирургических операций удаляют крупные опухоли, вызывающие крайне неприятные симптомы. Крайне редко удаляются метастазы из органов, однако это напрямую зависит от их места расположения и симптомов. Часто в данном случае применяется химиотерапия, иммунотерапия. Прогнозы на данной стадии заболевания крайне неутешительны и в среднем составляют до полугода жизни людей, заболевших меланомой и дошедших до данной стадии. В редких случаях, люди, у которых выявлена 4 стадия меланомы, живут еще несколько лет.
Главным осложнением меланомы является распространение патологического процесса с помощью метастазов.
Среди послеоперационных осложнений можно выделить появление признаков инфекции, изменение послеоперационного разреза (отек, кровотечение, выделения) и болевой синдром. На месте удаленной меланомы или на здоровой коже может развиться новая родинка или произойти обесцвечивание покровов.
Лечение меланомы
Цель проводимого лечения — удаление опухоли кожи и регионарных метастатически пораженных лимфатических узлов (при их наличии). Для этого используются как хирургические, так и медикаментозные методы, реже — лучевая терапия.
Основным методом лечения меланомы считается хирургическое удаление опухоли. На I стадии его достаточно для полного излечения. Особенность операций при онкологических патологиях — удаление новообразования в пределах здоровых тканей. В зависимости от общего размера опухоли отступ при иссечении может составлять от 1 до 3 сантиметров. Удаленные ткани после этого направляют на биопсию.
Медикаментозное лечение меланомы представлено иммунотерапией. Она показана при опухолях толщиной более 2 мм с изъязвлениями, что соответствует стадиям IIB и IIC, III и IV. Для стадий IIB и IIC чаще используют препараты рекомбинантного интерферона альфа-2a,b (ИФН-альфа). При стадиях III и IV показаны ингибиторы BRAF (вемурафениб, дабрафениб), блокаторы рецептора CTLA4 (ипилимумаб), анти-PD1 терапия. Однако схема лечения подбирается индивидуально, в зависимости от состояния пациента, особенностей опухоли и других параметров .
Один из современных вариантов медикаментозного лечения — таргетная терапия. Это целенаправленное введение лекарственных средств в опухоль, за счет чего происходит гибель раковых клеток с минимальным количеством побочных эффектов. Такой подход может быть рекомендован при меланоме, если рак распространился на лимфатические узлы или другие области тела.
При меланомах, которые нельзя удалить полностью хирургическим путем, дополнительно используется лучевая терапия. Она применяется при поражении лимфатических узлов и внутренних органов и позволяет уничтожить раковые клетки.
Жизнь с меланомой
Лечение онкологических заболеваний, в том числе и меланомы, накладывает серьезный отпечаток на жизнь больного. Пациентам нужно быть готовыми к различным вариантам развития событий.
- Меланому не всегда можно вылечить. В некоторых случаях полностью избавиться от злокачественной опухоли невозможно, тогда основной тактикой лечения становится предотвращение ее дальнейшего распространения в организме.
- Контрольные визиты к доктору и повторные обследования. Даже после полного излечения от меланомы рекомендуются регулярные визиты к онкологу каждые полгода-год. Наряду с риском рецидива люди, у которых была меланома, имеют высокий риск развития других видов рака. Также некоторые побочные эффекты лечения могут длиться долго или даже не проявляться в течение нескольких лет после окончания терапии.
- Необходимость хранения всей медицинской документации. Не только во время лечения, но и после выздоровления. Это может помочь справиться с отсроченными последствиями того или иного лечения, а также быстрее подобрать терапию при рецидиве.
Коричневые пятна на ногах при венозной недостаточности?
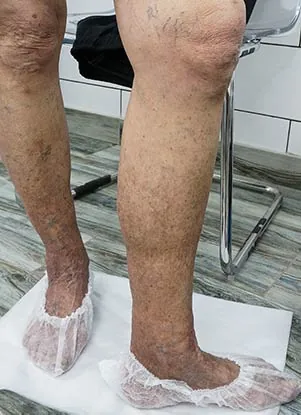
Под участками пигментации расположены расширенные, деформированные венозные сосуды. Из-за нарушения структуры вены становятся ранимыми. Малейшая травма способна привести к микроразрывам стенок, выходу компонентов крови, например эритроцитов, под кожу и внутрь кожи.Проницаемость сосудов увеличивается при воспалении и микротравмах.Местный отёк тканей затрудняет отток крови. Как следствие повышается давление. Это приводит к растяжению сосудов и увеличению микропор. В результате происходит выход эритроцитов в ткани.
Нормальное давление в венах также вызывает растяжение вен, деформацию, выход компонентов крови в ткани. Это происходит при длительных, постоянных вертикальных положениях (стоя, сидя), малоподвижности, обездвиженности.
При болезнях вен гиперпигментация появляется по передней и внутренней поверхности голени, ближе к стопе. Однако, размер, насыщенность коричневых пятен часто не соответствуют тяжести венозной недостаточности.
Какие бывают изменения ногтей и что они могут обозначать?
Чтобы вам легче было вести с врачом конструктивный диалог, давайте рассмотрим наиболее распространенные изменения ногтевых пластин и факторы, которые могут их вызывать:
Слоящиеся, ломкие ногти.
Чаще всего являются показателем агрессивного воздействия на ногти: травмы (защемление, удар, тесная обувь). Выполнение маникюра или педикюра пилками с крупным абразивом или неправильно подобранной фрезой. Применение агрессивных химических средств для снятия эстетического покрытия или основы под лак. Контакт с агрессивной бытовой химией. Недостаток кальция. хроническое переохлаждение кистей и стоп. Один из признаков грибкового поражения ногтей.
Поперечные бороздки и бугорки.
Мелкие бороздки часто указывают на проблемы с желудочно-кишечным трактом. Крупные — чаще всего результат замедления роста ногтей или прекращения к ним доступа кислорода после наращивания ногтей или нанесения геля.
Пятнышки на ногтях.
Белые — cигнализируют о нарушении процесса формирования ногтевой пластины: структурные элементы ногтя замещаются воздушными прослойками. Это обычно происходит в результате травмы (защемление, удар, тесная обувь, привычка грызть ногти, и т. д.) или из-за недостатка витаминов А и С.
Черные — это посттравматические гематомы — удары, защемления, длительные нагрузки на стопу и т. д. Так же один из симптомов эндокардита.
Продольные полоски.
Бывают единичными и множественными. Наиболее частая причина — недостаточность витаминов группы В и обезвоживание
Обратите внимание, что обезвоживание может сигнализировать о проблемах с щитовидной железой. Или просто следствием выпаривания воды из ногтевых пластин при частом применении ламп для сушки лака
Или и тем, и тем.
Желтоватый цвет ногтей.
Часто выдает любительниц красного лака. Бывает при применении некачественной жидкости для снятия лака или окраске ногтей без применения основы. Из причин посерьёзнее — гепатиты или токсические поражения печени. Часто такое явление наблюдается у курильщиков, в результате оседания смол и продуктов горения. Желтые пятна по типу «масляных» — признак грибкового поражения ногтей стоп.
Бледность ногтей.
Обычно, результат анемий — встречается у беременных, строгих вегетарианцев, при нарушении всасывании железа.
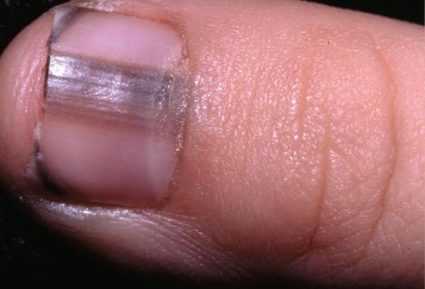
Линейная пигментация различных оттенков коричневого цвета.
Может оказаться меланонихия — отложение меланина в ногтевой пластине, а может быть и начальная стадия подногтевой меланомы. Необходимо незамедлительно обратиться к врачу.
Факторы, которые так же могут повлечь изменение ногтевых пластин, о которых непременно следует сообщить врачу:
- перенесенная острая инфекция, сопровождающаяся высыпаниями на руках и 2-3 недели после нее. Применение антибиотиков, противовирусных препаратов;
- псориаз в анамнезе у вас или близких родственников;
- диета или смена рациона;
- высыпания на теле или очаги облысения на голове;
- хронические заболевания кистей — экзема или дисгидроз.
Что вызывает темные пятна на ногтях?
Говоря о причинах появления темных пятен на ногтях и под ногтями, можно выделить несколько наиболее распространенных, которые могут привести к этому состоянию.
Травма
Наиболее частая причина появления черных пятен под ногтями – это травма пальцев и гематома – скопление крови, вызванное травмой. Заключается в том, что кровь собирается в одном месте под поверхностью ногтя, вызывая темные пятна. В медицинских терминах это состояние называется подногтевая гематома. В некоторых случаях человек при этом испытывает сильную боль и дискомфорт.
Как только вы заметили черное пятно, подумайте о времени, когда вы могли повредить палец или получить травму.
Некоторые из наиболее распространенных ситуаций, которые могут вызвать такую травму ногтя:
- падение на ногу тяжелого предмета,
- случайный удар о твердый предмет,
- занятия спортом, таким как футбол, хоккей, все виды единоборств
- горный туризм, альпинизм
- бег, прыжки и др.
Большинство травм ногтя не требуют хирургического лечения, а черное пятно само исчезает с ростом ногтей.
Тесная обувь
Черные пятна на ногтях пальцев ноги могут появиться в результате ношения слишком узкой и тесной обуви. Это вызвано сжатием (избыточным сдавлением) пальцев и ногтей и повреждением кровеносных капилляров под ногтем, если сдавление сильное и длительное.Очевидный подход – поменять обувь на более подходящую и тогда черное пятно возможно исчезнет самостоятельно.
ПсориазЯвляется хроническим аутоиммунным заболеванием кожи и тоже может вызвать появление коричневых линий или пятен на ногте. И чтобы избавиться от этих пятен, нужно лечить псориаз.
Грибковая инфекция, грибок ногтей
Черные пятна на ногтях могут быть результатом грибка ногтей, известного как онихомикоз.Пятно часто видно на ногах с ломкими ногтями с желтоватым оттенком.Это состояние потребует посещения дерматолога для назначения противогрибкового лечения. В тяжелых случаях грибковых инфекций может быть рекомендовано хирургическое удаление ногтей.
Вросшие ногти
Вросший ноготь также может являться причиной потемнения ногтей на ноге. Но не в острой фазе воспаления, а как последствие нарушения питания ногтевой пластинки в результате воспаления.
Меланома
И самое главное – появление чёрного или коричневого пятна под ногтевой пластинкой может говорить о развитии меланомы или других видов рака кожи.
Меланома под ногтем
Если темное пятно появилось внезапно или недавно изменилось каким-либо образом, если кроме этого есть какие-либо тревожные признаки или симптомы, такие как:
- зуд, жжение,
- боль или кровотечение,
- боли в мышцах и суставах,
- потеря веса,
- желудочно-кишечные проблемы,
нужно безотлагательно посетить дерматолога, чтобы определить, нужна ли биопсия. Консультация специалиста и возможная биопсия дадут окончательный ответ о доброкачественном или злокачественном характере образования – является ли изменение цвета ногтя заболеванием и требует какого-либо дальнейшего обследования и лечения, или является всего лишь косметической проблемой.
Последующие действия будут определяться на основании полученных результатов.
Как избавиться от темных пятен на ногтях?
Если у вас появились коричневые или черные пятна на ногтях, которые вас беспокоят, самостоятельно определять причину не нужно. И уж тем более не нужно на основании собственных выводов начинать лечиться.
Лучше обратиться к дерматологу для оценки ситуации, чтобы предотвратить ухудшение и не пропустить серьезные заболевания.
Необходимо помнить, что чем раньше выставлен диагноз, тем проще и легче вылечить болезнь. А в случае злокачественного процесса это спасёт Вашу жизнь.
Классификация
- 0 стадия, или меланома in situ — начальная стадия меланомы ногтя. Имеется дисплазия или неинвазивное поражение злокачественными клетками.
- 1 стадия — толщина меланомы составляет не более 1 мм, или до 2 мм, но без изъязвления поверхности.
- 2 стадия меланомы выставляется, если толщина изъязвленной опухоли составляет более 2 мм или более 4 мм при отсутствии изъязвления ее поверхности.
- 3 стадия — любая толщина меланомы при наличии метастазов в регионарных лимфатических узлах.
- 4 стадия — имеются метастазы во внутренних органах.
Среди клинико-морфологических типов опухоли в области ногтевого ложа, а также на пальцах, в межпальцевых промежутках, на ладонях и подошвах нередко встречается акральная ногтевая меланома. Она характеризуется некоторыми специфическими особенностями.
📜 Подробно
Точно определить природу пятен сможет только стоматолог после осмотра. Но примерный список причин выглядит так:
- Кариес. Это по сути разрушение твердых тканей зуба. Кариес вызывают бактерии, обитающие в зубном налете. Питаясь остатками углеводной пищи, они выделяют молочную кислоту, которая вымывает минералы из эмали зубов. Поначалу на поверхности зуба появляется белое (меловидное) пятно, но по мере углубления очаг поражения становится темно-коричневым.
- Зубной камень. Из слюны, частиц пищи и микробов на зубах постоянно формируется липкая пленка — налет. Если своевременно ее не удалять, она понемногу затвердевает и превращается в зубной камень. Цвет камня может варьировать от светло-желтого до коричневого и даже черного. Чаще всего отложение камня наблюдает в тех местах, которые плохо вычищаются зубной щеткой — на жевательных и внутренних поверхностях задних зубов, у линии десен и между зубами (на их боковых поверхностях).
- Курение. Табачные смолы проникают в микроскопические поры эмали, вызывая пожелтение зубов. Со временем пигменты накапливаются, и пятна становятся все темнее.
- Частое употребление окрашивающих продуктов. Многие продукты (особенно кофе, кола, черный чай) содержат красящие вещества, называемые хромогенами. Как правило, они вызывают равномерное окрашивание зубов. Но если в зубной эмали есть трещинки, изменение цвета может быть неоднородным: на зубах появляются желтые пятнышки или полоски.
- Потемнение пломбы. Взрослым пациентам чаще всего устанавливаются композитные пломбы, которые изначально по цвету не отличимы от натуральных тканей зубов. Со временем искусственный материал окрашивается пищевыми красителями и начинает темнеть — в результате на поверхности зуба «вырисовывается» пятно.
- Применение некоторых лекарств. Окрашивание зубов часто вызывает хлоргексидин — полоскания им назначаются при различных инфекциях полости рта, глотки и после хирургических вмешательств во рту. Некоторые препараты, такие как например тетрациклин, доксициклин и глибенкламид, могут нарушать развитие зубов под десной — в результате они сразу прорезываются с дефектами (с серыми или коричневыми пятнами, полосками или даже полностью окрашенными).
- Флюороз. При этом заболевании зубы тоже прорезываются неполноценными: с белыми или коричневыми пятнами на поверхности. Основная причина флюороза — поступление избыточного количества фторидов в организм ребенка в том возрасте, когда происходит формирование постоянных зубов под десной (до 6-8 лет). Воздействуя на зачатки зубов, фториды нарушают развитие самого поверхностного слоя зубов — эмали. Чаще всего флюороз встречается у людей, которые в детстве проживали в сельской местности с повышенным содержанием фторидов в почве и потребляли воду из колодцев (в городах вода с высоким содержанием фтора проходит процедуру обесфторирования).
- Гипоплазия эмали. Еще одна распространенная проблема детской стоматологии, под которой понимают недоразвитие зубной эмали. В основном гипоплазия встречается на молочных зубах, а ее появлению способствуют различные патологии, сопровождавшие женщину в период беременности (токсикозы, грипп, ОРВИ и другие инфекции). Постоянные зубы могут прорезываться с неполноценной эмалью, если в раннем детстве ребенок перенес заболевания, которые могли повлиять на минеральный обмен (рахит, инфекции, эндокринные патологии). Чаще всего гипоплазия проявляется меловидными или коричневыми пятнами на зубах. Но иногда зубы могут быть полностью коричневыми.
- Целиакия. Это врожденное заболевание, при котором кишечник не способен усваивать белки некоторых злаковых культур. У детей, страдающих целиакией, зубы прорезываются с пятнами и крапинками желтого, коричневого или белого цвета. Со временем цвет этих крапинок не меняется.


































