Лечение новообразований
Основным направление терапии является деструкция элементов
Учитывая возможность аутоинокуляции, необходимо удаление всех элементов, для чего перед проведением терапии следует провести осмотр всей поверхности кожного покрова больного, обращая внимание на складки кожи.. Для проведения деструкции используют различные методы:
Для проведения деструкции используют различные методы:
- электрокоагуляция;
- криодеструкция;
- радиоволновая коагуляция;
- хирургическое иссечение;
- лазерные технологии.
Метод удаления с использованием жидкого азота, радиоволновой и электрокоагуляции сопровождается достаточной болезненностью и склонностью к образованию рубцов за счет повреждения здоровых тканей. Хирургическое удаление применяется только при наличии признаков злокачественного изменения новообразования.
Наиболее безопасным и эффективным способом удаления элементов считается использование CO2 лазера. Данный способ позволяет бесследно и практически однократно провести деструкцию образований. Для уменьшения болевых ощущений и дискомфорта во время деструкции элементов можно использовать анестезирующие препараты. Лазер точечно воздействует на образования без повреждений здоровой кожи, не образуя ожогов или каких либо иных рубцов и осложнений. Огромным плюсом является то, что его можно использовать на любом участке тела и даже на слизистых оболочках.
ВАЖНО: после процедуры на месте воздействия лазера появляется корочка, которую нельзя удалять самостоятельно! Она удалится сама примерно через неделю, а на ее месте формируется здоровая кожа.
Как и у любого метода, у лазерной деструкции есть свои противопоказания:
- это активный онкологический процесс, этап лечения онкологии;
- период беременности и период грудного вскармливания;
- обострение хронических заболевания и вирусных инфекций;
- эпилепсия;
- заболевания эндокринной системы в стадии декомпенсации.
Профилактика заражения контагиозным моллюском заключается и ВПЧ заключается в:
- исключении случайных половых контактов;
- использовании средств барьерной контрацепции — презервативов;
- обследовании и лечении половых партнеров.
Специфическая профилактика доступна только для ВПЧ — это вакцинация.
Большинство образований можно удалить, тем самым предотвратив их перерождение во что-то по-настоящему опасное. Поэтому при появлении новообразований, папиллом, изменении внешнего вида родинок обязательно проконсультируйтесь с врачом-дерматологом. И даже если вас ничего не беспокоит, помните — периодические осмотры у специалистов для выявления и своевременной деструкции образований также не будут лишними.
Будьте здоровы!
Виды бородавок
Сегодня существует свыше 100 типов ВПЧ, каждый из которых порождает определённый вид бородавок и папиллом. Инкубационный период составляет около 2-6 месяцев, однако в значительной степени он зависит от иммунной системы человека: крепкий и здоровый организм легко борется с возникновением и размножением наростов. Выделяют следующие виды бородавок:
- обыкновенные (простые, вульгарные);
- подошвенные (шипицы);
- плоские (ювенильные);
- старческие (возрастные кератомы).
Обыкновенные (простые, вульгарные) – бородавки в виде небольших плотных сухих узелков, имеющих неравномерную и шероховатую поверхность, переменные размеры и округлую форму. Они не вызывают зуда, болевых ощущений и дискомфорта. Простые бородавки достигают от 3 до 10 мм в диаметре. Обычно они телесного цвета, иногда – розового, желтоватого, светло-коричневого. Из-за накопления загрязнений в пористой поверхности могут становиться грязно-серыми. Излюбленной локализацией простых бородавок является тыльная сторона кистей и пальцы. Иногда они наблюдаются на коленях и локтях, редко – на лице и стопах. Через некоторое время (у каждого по-разному) новообразование увеличивается в размерах, а кожа на его месте начинает шелушиться. Прогрессирование патологии проявляется образованием крупной «материнской» бородавки с россыпью мелких вокруг. При её удалении мелкие со временем обычно самоликвидируются. Подошвенные (шипицы) – бородавки в виде нескольких сросшихся узелков с валиком ороговевшей кожи вокруг них. Внутри наростов видны множество мелких чёрных точек – тромбированных капилляров. Подошвенные бородавки имеют округлую форму, возвышаются над кожей на 1-2 мм и могут достигать до 2 см в диаметре. Однако 75% новообразования находится в глубоких слоях эпителия, поэтому их главная особенность – рост внутрь. Внешне эти бородавки напоминают мозоли, из-за чего их часто путают между собой
Важно помнить, что, в отличие от мозоли, вокруг бородавки образовывается кольцо омертвевшей кожи. Шипицы локализуются на стопах, редко – на ладонях
Обычно окрашены в жёлтый или тёмно-коричневый цвет. Такой вид бородавок вызывает значительный дискомфорт, зуд и болезненность, усиливающиеся при ходьбе, может даже кровоточить. В 50% случаев самоликвидируется без лечения, но на это может понадобиться от 8 до 18 месяцев. При прогрессировании патологии количество и размеры бородавок будут увеличиваться, что может привести к невозможности ходить из-за нестерпимой боли. Плоские (ювенильные) – бородавки в виде небольших плоских папул с гладкой (иногда – чешуйчатой) поверхностью, слегка возвышающихся над поверхностью кожи. Традиционно поражают людей в возрасте от 10 до 25 лет. Образуются множественными скоплениями либо поодиночке, что довольно редко. Обычно наросты телесного цвета, иногда – белого, коричневого, желтоватого или розового. Они появляются лице, шее, коленях, локтях, спине, ногах и руках (особенно на пальцах и тыльной стороне кистей), иногда – на головке полового члена. Как правило, безболезненны и не вызывают дискомфорта, если не подвергаются механическому давлению или повреждениям. Плоские бородавки могут так же самостоятельно внезапно исчезнуть, как и появились, особенно в детском возрасте. Но иногда они достаточно сложно поддаются терапии. Старческие (себорейные кератозы) – бородавки в виде тёмных плоских бляшек круглой или овальной формы, возникающие в преклонном возрасте. Достигают в диаметре 0,2-3 см, иногда 4-6 см. Патогенез не ясен, однако их появление точно не ассоциируется с ВПЧ. Старческие бородавки могут поражать любой участок тела, кроме ладоней, подошв стоп и слизистых оболочек. Как правило, они появляются множественными скоплениями (около 20 очагов). Изначально они представляют собой небольшие светло-коричневые пятна или папулы с чёткими контурами. Со временем кератозы могут сохранить свой вид и напоминать веснушки, а могут огрубеть, формируя бородавчатую поверхность, покрытую легко снимающимися тонкими корочками. В большинстве случаев старческие бородавки принимают грибовидную форму и окрашиваются в тёмно-коричневый или чёрный цвет. Они развиваются очень медленно, на протяжении десятилетий, никогда не перерождаясь в злокачественную форму. Обычно себорейные кератозы подлежат удалению из эстетических побуждений или потому, что становятся зудящими и раздражающими. Если наросты, особенно большие и бородавчатые, травмируются (трутся об одежду, задеваются чем-либо), они могут кровоточить или воспаляться.
Диагностика и лечение папиллом

В зависимости от места локализации следует обращаться к дерматологу, гинекологу или урологу. Для оценки нароста проводятся обязательно следующие исследования:
- Дерматоскопия — детальное изучение папилломы через увеличительный прибор.
- Анализ крови на обнаружение антител к ВПЧ.
- ПЦР-диагностика.
- Взятие биоматериала на гистологию (при подозрении на малигнизацию образования).
При вагинальных образованиях врач берет мазки из уретры или шейки матки. Проводится сдача анализа на наличие ИППП. Диагностика при наличии кондилом осуществляется обоими партнерам.
При множественных высыпаниях возможно проведение анализа на проверку иммунного статуса.
Терапия заболевания направлена на подавление вируса и повышение иммунитета. Для этого обязательно предварительное удаление всех наростов, как источников вируса. Затем проводится противовирусная терапия и прием иммуномодуляторов.
Папилломы: виды и особенности
Папилломы имеют мягкую консистенцию, что отличает их от бородавок. Округлая форма с четкими контурами — это вторая особенность образований. Элементы могут крепиться к кожной поверхности за счет широкого основания, но чаще папилломы фиксируются с помощью ножки. Тональность их окраски от телесных до светло-коричневых оттенков. Размеры — от 0,2 мм до 1 см. Характерная для папиллом особенность состоит в том, что со временем площадь их поражения расширяется. Излюбленные места дислокации подобных элементов:
- область паха;
- кожа шеи;
- подмышечные впадины;
- лицо.
В группу риска входят, в первую очередь, дети со слабой иммунной защитой. Также появиться образования могут после кишечных инфекций, на фоне продолжительного приема некоторых препаратов. Стрессы — это тоже благодатная почва для кожных проявлений. Основной путь заражения — контактный. Особенно комфортно чувствует себя ВПЧ в местах, где повышена влажность среды: сауна и бассейны.
Чем бородавки отличаются от папиллом
- Между двумя видами доброкачественных новообразований существуют существенные отличия.
- Место локализации. Если бородавки любят открытые места, то папилломы предпочитают прятаться.
- Хотя по внешнему виду трудно бородавку отличить от папилломы, но при наличии характерной ножки можно безошибочно определить принадлежность элемента к тому или иному типу. Также дифференцировать вид образования можно по границам: у папиллом всегда четко очерченный край, а у бородавок — неровные и шероховатые.
Человеку без опыта трудно разобраться в видовом разнообразии кожных заболеваний. НО детский дерматолог быстро справиться с этой задачей.
Лечение
Юношеские бородавки имеют склонность к самоисчезновению при стабилизации состояния пациента и укреплении иммунитета. Иногда на это уходит много времени, а эстетический дефект заставляет прибегать к радикальным способам избавления от проблемы. Основным критерием при выборе метода является гарантия безопасности, эффективности и отсутствия шрамов.
Учитывая запросы пациентов, оптимальным выходом является радиоволновое лечение аппаратом «Сургитрон». Волна проникает лишь на ту глубину, которая необходима для удаления образований. При этом одновременно происходит коагуляция сосудов, что позволяет минимизировать кровопотерю. Длительность процедуры составляет 15-20 минут. За это время врач успевает удалить сразу несколько плоских бородавок.
В качестве профилактики новых разрастаний рекомендуется пройти курс противовирусной и иммуномодулирующей терапии. Это позволяет добиться стойкой ремиссии и перевести вирус в спящее состояние.
Способы удаления
Целью лечения является удаление наростов для предотвращения разрастания и рецидивов. Современные методики лечения обеспечивают эффективность до 80%. Медикаментозная терапия пациентов чаще всего требуется при наличии генитальных проявлений ВПЧ и включает в себя применение цитотоксических препаратов.
Для удаления физических проявлений используются физические или химические методы деструкции. В современной медицинской литературе описано более 30 различных методов лечения, поэтому говорить об универсальном способе очень сложно. Ю. Ю. Штиршнайдер отмечает, что многие из описанных методик имеют ряд серьезных недостатков (например, неполная радикальность удаления, риск развития интра- и послеоперационных осложнений, образование различных косметических дефектов). Именно поэтому способ лечения выбирается индивидуально и только после проведения дифференцированной диагностики.
К числу наиболее популярных методик лечения относят следующее:
- Криодеструкция. Этот способ удаления бородавок заключается в воздействии на пораженные участки жидким азотом. Происходит контролируемый некроз тканей, в результате чего полностью удаляется имеющееся новообразование. Криодеструкция может выполняться аппликационно (подходит для бородавок до 10 мм в диаметре) и аэрозольно (требуется для наростов с глубоким прорастанием в ткани). Удаление происходит за один сеанс, при необходимости повторная процедура проводится через 1–2 недели. Используется такая методика при небольшом количестве бородавок (в среднем до 4–5 элементов) и маленькой площади обработки. Процедура в целом безболезненная и эффективная, однако результат воздействия во многом зависит от профессионализма врача.
- Электрокоагуляция. Послойное удаление новообразования за счет действия электрического тока. Методика считается более эффективной, чем криодеструкция, однако у нее есть и свои недостатки: после удаления на коже нередко остаются рубцы. Поэтому такой метод не используется в тех случаях, когда важен хороший эстетический результат. Однако при помощи электрического тока можно убрать обширные зоны поражения.
- Лазерная деструкция. Одной из наиболее действенных методик удаления бородавок является лазеротерапия. Именно такому способу отдается предпочтение в нашей клинике «Альтермед Эстетик» в Санкт-Петербурге. Устранение нароста происходит послойно: под действием лазерного луча поврежденные ткани выпариваются до полного исчезновения. Время воздействия составляет от нескольких секунд до 2–3 минут (в зависимости от размеров и количества наростов). Процедура позволяет удалить бородавки, папилломы, кондиломы без инвазивного воздействия. За счет мгновенной коагуляции тканей под действием лазерного луча исключается риск вторичного инфицирования. Поэтому процесс реабилитации проходит быстро и без осложнений.
- Радиоволновая терапия. Эта методика подразумевает использование электромагнитных волн заданной частоты. Проводится процедура при помощи специального аппарата (часто используется прибор «Сургитрон»). Во время воздействия происходит нагревание тканей, в результате чего клетки образования фактически испаряются (примерно так, как происходит во время лазеротерапии).
- Химические средства. Салициловые пластыри и аппликации молочно-салицилового коллодия нельзя назвать современным способом лечения, однако в ряде случаев такая методика все-таки используется. Например, при наличии противопоказаний для других процедур. Химическое удаление – сложный процесс, который требует многократного проведения и предварительного механического удаления пораженных тканей.
Однозначно сказать, какой способ удаления бородавок лучше, очень сложно. При выборе методики врач учитывает тип образований, их размеры, количество, расположение.
Учитывается сопутствующий анамнез пациента, наличие хронических патологий, ранее использованные методы. Исследования, проводимые с использованием популярных методик лечения показали, что оптимальные результаты (в 76%) показывает лазерная деструкция. Согласно Ю. Ю. Штиршнайдеру, это показатели выше, чем у электрокоагуляции (56%) и криодеструкции (44%).
Осложнения после устранения бородавок возникают крайне редко. Как правило, последствия возможны после попыток самостоятельного удаления наростов. В этих случаях у пациента наблюдается воспаление, дальнейшее распространение вируса по коже или формирование рубца. Так что, если вы обнаружили у себя бородавку или образование похожее на нее – не пытайтесь его прижечь или срезать самостоятельно.
Бородавки от кишечных паразитов
Нередко появление новообразований связывают с наличием кишечных паразитов. Однако не стоит забывать, что вызвать появление новообразования может исключительно вирус папилломы человека.
Не смотря на это, данные все-таки эти два события могут быть взаимосвязаны.
Дело в том, что гельминты, особенно в большом количестве, выделяют токсины, которые способны влиять на организм, снижая иммунитет.
В тот момент, когда защитные реакции организма снижаются, создается благоприятная среда для развития вируса папилломы. Поэтому, в случае обнаружения у себя на руках наростов, стоит сдать анализы на гельминтоз.
Лечение бородавок
Лечение бородавок является в первую очередь дерматологической задачей. Имеющиеся в аптеках противоопухолевые препараты лишь временно уменьшают размер образований, поэтому окончательным решением является только удаление бородавки.
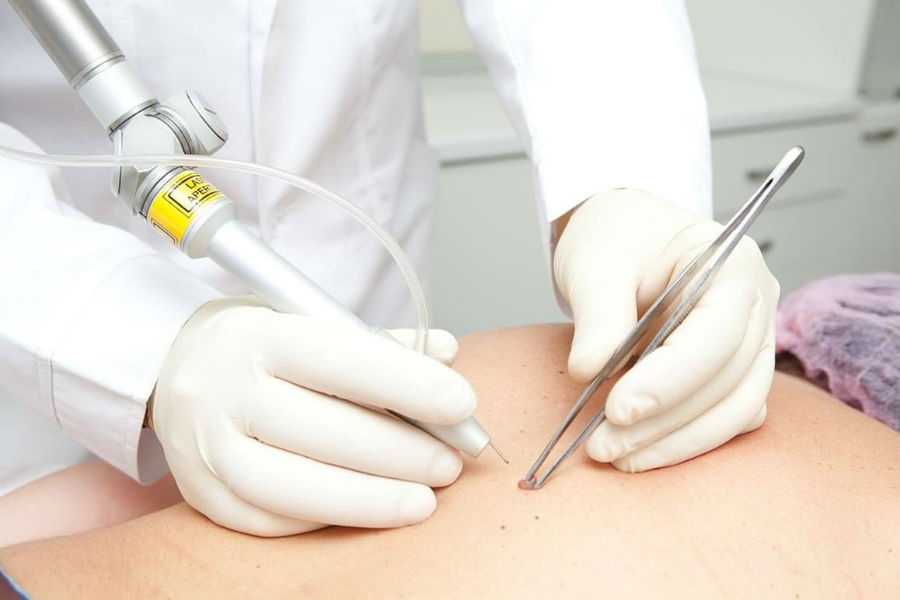 Удаление бородавок
Удаление бородавок
При этом удалять нужно первую же бородавку, а если их несколько — удаляют все до единой. Развитию бородавок способствуют повреждение кожи (которое может быть почти незаметно) и ослабление иммунной системы. Плохо удаленные и оставшиеся бородавки будут продолжать инфицировать кожу.
В дополнение к местному лечению могут также использоваться иммуностимулирующие препараты.
Причины появления папилломы
Главным виновником этой патологии является ВПЧ или вирус папилломы человека. Он есть в организме почти у каждого человека. Но далеко не у всех возникают внешние проявления в виде наростов. Это связано с тем, что при хорошем здоровье вирус благополучно подавляется иммунными клетками. А через 2-3 года, в большинстве случаев, он самостоятельно исчезает из организма.
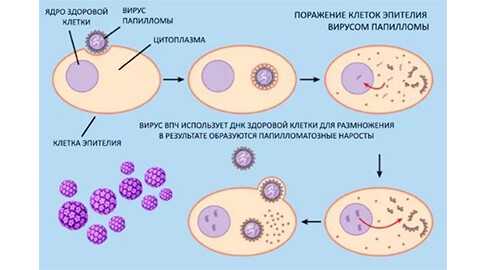
Что из себя представляет этот вирус? ВПЧ — это безоболочечный вирус, который встраивается в ДНК клетки кожи и слизистых оболочек. Он располагается на поверхности, не уходя в глубокие слои дермы.
Долгие месяцы, и даже годы он находится в спящем состоянии. При снижении иммунитета по разным причинам, вирус активизируется и начинает разрастаться. Так возникают папилломы.
К факторам, которые негативно влияют на иммунную систему, относят:
- Постоянные стрессы.
- Некачественное или однообразное питание.
- Недостаток витаминов.
- Хроническая усталость.
- Пассивный образ жизни.
- Вредные привычки.
- Злокачественные опухоли.
- Перенесенные тяжелые инфекционные заболевания.
- Бесконтрольный прием антибиотиков.
В группе риска находятся пожилые люди, так как в связи с возрастными изменениями организм хуже противостоит вирусам. Также часто кожные образования возникают у детей. Несформированный иммунитет ребенка не способен справится с вирусом. И он, спустя 2-3 месяца после заражения, вступает в активную фазу.
Важно! Если человек заражен ВПЧ, то полностью убрать его из организма невозможно. Либо происходит самоизлечение, либо он впадает в «спячку» при усилении иммунитета
Факторы риска для женщин
В период беременности у женщин происходит естественное угнетение иммунной системы. Это необходимо для того, чтобы организм не воспринимал эмбрион, как чужеродный объект, и дал ему возможность прикрепиться в матке. Если у женщины в организме присутствует вирус папилломы человека, то он обязательно воспользуется этим моментом. Поэтому у беременных возникновение папиллом — частая проблема.
Факторы риска для мужчин
Причины возникновения кожных образований у мужчин кроются в злоупотреблении алкоголем, частой смене половых партнерш, курении. Вредные привычки негативно влияют на состояние общего иммунитета, а постоянное вдыхание табачного дыма угнетает местную защиту ротовой полости и органов дыхания. Это способно вызвать такое тяжелое заболевание, как папилломатоз гортани.
В среднем латентный (скрытый) период продолжается от 3 месяцев до года. При крепком здоровье зараженный человек остается просто носителем, без внешних проявлений. Но опасность заключается в том, что он способен заразить другого человека.
Симптомы онихомикоза

Первым признаком грибкового поражения является утрата ногтем блеска, помутнение, изменение цвета. В тех случаях, когда инфекция затрагивает кожу вокруг ногтя, наблюдается зуд. Если лечение не начато, грибок начинает разрушать ногтевую пластину: поверхность ногтя становится шероховатой, ноготь может расслаиваться, отслаиваться, ломаться, крошиться.
Конкретные проявления зависят от возбудителя, а также от локализации, продолжительности патологического процесса и его формы. Различают нормотрофическую, гипертрофическую и атрофическую формы грибкового поражения.
Характеризуется тем, что толщина ногтевой пластины остаётся неизменной. Заболевание проявляется в виде белых или желтоватых пятен, которые постепенно увеличиваются в размерах. В конце концов, меняется цвет всего ногтя. Ногтевая пластина может отслаиваться, так как нарушается срастание ногтя с подногтевыми тканями.
Характеризуется значительным увеличением толщины ногтевой пластины (за счёт разрастания подногтевого эпителия). Ноготь приобретает коричнево-желтоватый или серый цвет. Ногтевая пластина обычно активно крошится. Особенно сильно ноготь разрушается с боков, приобретая в результате этого когтеобразную форму.
При данной форме грибковой инфекции ноготь истончается и разрушается, начиная с наружного края. Разрушение идёт вглубь, к заднему ногтевому валику; ногтевое ложе заполняется рыхлой массой, образованной распадающимися частицами эпителия. В конце концов, ноготь может утратиться полностью.
Методы диагностики онихомикоза
Изменение цвета и ломкость ногтей должны стать поводом для обращения к врачу-дерматологу. Не стоит подменять врача и ставить себе диагноз самостоятельно – можно ошибиться: изменения ногтя могут иметь иную причину.
Врач ставит диагноз на основании визуального осмотра (может использоваться микроскоп). Для подтверждения диагноза проводится лабораторная диагностика. Она также необходима, для того, чтобы установить вид возбудителя (это позволит назначить наиболее эффективное лечение).
На приёме врач сделает соскоб с пораженной ногтевой пластины. Если патологический процесс затронул только свободный край ногтя, то берётся также соскоб подногтевого эпителия.
В лаборатории проводится микроскопия. Также проводятся культуральные исследования (материал помещают в благоприятную среду и смотрят, возникнет ли колония грибов). Культуральные исследования позволяют установить, какие именно грибы вызвали заболевание.
Чтобы точно продиагностировать заболевание, запишитесь на прием к специалистам сети «Семейный доктор».
Почему от бородавок нужно избавляться?
Тем, кто все еще сомневается, стоит ли удалять бородавки, важно знать следующее
- Во-первых, бородавки заразны. Для этого достаточно непосредственного контакта с бородавкой или предметами личной гигиены ее носителя.
- Во-вторых, бородавки имеют свойство «завоевывать территорию», то есть распространяться на здоровые участки кожи. Этот процесс называется аутоинокуляцией (самозаражением).
Очевидно, что с бородавками проще бороться на ранних стадиях заболевания, что позволит сэкономить время, усилия и средства в дальнейшем. Тем более, что в аптеках можно приобрести средства для самостоятельного удаления бородавок.
Диагностика бородавок
При появлении бородавок необходимо обратиться к дерматологу. Для постановки диагноза обычно достаточно проведения осмотра и дерматоскопии. В некоторых сложных случаях пациенту рекомендуется проведение анализа ПЦР для определения типа ВПЧ по ДНК, в том числе Digene-тест — соскоб со слизистой влагалища или уретры.
Для исключения злокачественности новообразования может назначаться биопсия с последующим гистологическим анализом и консультацией онколога. При остроконечных кондиломах назначается консультация гинеколога, уролога или проктолога. Объем обследования всегда зависит от клинического случая.
Клинические проявления бородавок
Понять, что такое бородавка, поможет описание ее внешних проявлений. Симптомы бородавок разнообразны и зависят от их разновидности.
Обыкновенные (простые, вульгарные) бородавки
Признаки бородавок и место их локализации могут быть различными. Обычно они множественные и выглядят как округлые плотные узелки с четкими границами. Их размер может варьировать от 2 до 10 мм. В некоторых случаях они сливаются. Поверхность простых бородавок обычно шероховатая. Окраска может совпадать с естественным тоном кожи или иметь желтоватый, светло-серый, коричневатый и розоватый оттенок.
Среди нескольких простых бородавок одна обычно выделяется более крупным размером. Ее часто называют «материнской», поскольку после его удаления остальные могут исчезнуть самостоятельно.
Простые бородавки не вызывают болезненных ощущений. Однако при расположении в местах, которые склонны к травматизации, они могут вызывать умеренную боль или дискомфортные ощущения.
Плоские (или юношеские) бородавки
Эта разновидность бородавок выглядит как небольшие пятна, которые слегка приподнимаются над поверхностью кожных покровов. Образования имеют телесную или коричневатую окраску.
Плоские бородавки обычно появляются на определенном участке кожи. В месте скопления может насчитываться от нескольких до 200 образований. Они не доставляют болезных ощущений и обычно воспринимаются как косметический дефект.
Ладонно-подошвенные бородавки
Внешний вид этих бородавок очень напоминает плотные мозоли. Они выглядят как участок ороговевшей кожи на стопах или ладонях. В центре обычно присутствует темная точка.
Особенно плотные бородавки могут вызывать боль во время ходьбы, стояния на одном месте или плотном захвате предмета рукой. Иногда больные сравнивают ее с «гвоздем в сапоге». Болевые ощущения возникают потому, что бородавка растет внутрь и во время нажатия давит на нервные окончания.
Вначале у больного может присутствовать только одно уплотнение. Со временем возле него появляются дочерние бородавки, которые сливаются и формируют очаги мозаичного гиперкератоза.
Околоногтевые бородавки
Эта разновидность обычных бородавок, которая отличается своим расположением и менее крупными размерами. Образования чаще располагаются вблизи ногтевых пластин, но в некоторых случаях локализуются под ногтем. По мере роста они вызывают появление дискомфортных и болезненных ощущений. Могут провоцировать деформацию ногтевой пластины.
Нитевидные бородавки
Эти бородавки могут возникать на любом участке тела и склонны к распространению (особенно при травмировании). Они имеют вытянутую форму и напоминают разрастания папоротника. Иногда наросты чешутся. Размер одного образования редко превышает 5 мм. Цвет нитевидных бородавок может варьировать от телесного до коричневого.
Остроконечные бородавки (генитальные кондиломы)
Эти образования выглядят как бугорок или группа бугорков в области половых органов. Генитальные бородавки могут быть большими или маленькими, с гладкой или напоминающей цветную капусту или петушиный гребень поверхностью.
Цвет остроконечных кондилом телесный или розовый. Они склонны к сливанию. При механическом повреждении они краснеют и кровоточат. Обычно генитальные бородавки не вызывают дискомфортных ощущений, но у некоторых больных их присутствие сопровождается зудом и жжением.
У женщин остроконечные кондиломы чаще располагаются на коже промежности, вульве, влагалищных стенках или шейке матки. У мужчин – под крайней плотью, на корональной борозде или стержне пениса, в зоне мочеиспускательного канала. Практика анального секса повышает вероятность появления генитальных бородавок вокруг анального отверстия и в прямой кишке. При оральном сексе или во время прохождения ребенка по родовым путям инфицированной матери может поражаться носоглотка.
Разновидностью генитальных бородавок является гигантская кондилома Бушке-Левенштейна. Она выглядит как большой конгломерат из остроконечных кондилом, который быстро растет, покрывается ороговевшими клетками и мацерируется. В ее бороздках скапливается отделяемое с неприятным запахом. В некоторых случаях бурный рост кондиломы вызывает разрушение тканей половых органов и формирование изъязвлений и свищей. Эта разновидность кондилом склонна к частым рецидивам. При озлокачествлении, которое происходит через 2–12 лет, развивается плоскоклеточный рак кожи или наружных половых органов.
Что такое бородавки
Бородавки – это округлые возвышения кожи в виде сосочка или узелка с чёткими контурами и плотной структурой, возникающие за счёт активного разрастания верхних слоев эпителия. Они могут появляться абсолютно у каждого человека, в любом возрасте и на любом участке кожи, начиная от головы и заканчивая подошвами ног. Наиболее часто «мишенью» становятся открытые участки тела, часто подвергающиеся травмированию: руки, локти, колени, голова. Бородавки могут достигать размеров от 1 мм до 15 мм: это напрямую зависит от её вида и места образования. Они размещаются на теле поодиночно или небольшими группами, а их распространение зависит от работы иммунитета. Также отмечается быстрое увеличение количества наростов при повреждении целостности бородавки. Иногда несколько бородавок сливаются, образуя крупную опухоль с широким основанием в виде конуса или полусферы. При появлении наросты имеют телесный цвет, а со временем могут приобрести бурый или даже чёрный оттенок, иногда – серый или желтоватый. Их поверхность может быть гладкой, слегка шероховатой или пупырчатой. Внешне они напоминают угри или мозоли, поэтому их достаточно легко перепутать. Особенностью бородавок является высокая вероятность самостоятельной ремиссии, особенно если они возникли в детском возрасте.
Разновидности аногенитальных бородавок
Классификация аногенитальных бородавок:
- Бородавки, имеющие вид пятен. Образуются на коже и/или слизистой, цвет может быть серовато-белый, красно-коричневый, розово-красный;
- Папулы. Имеют вид папулезных высыпаний – пузырьков. Локализация – тело полового члена, наружный листок крайней плоти, мошонка, латеральная область вульвы, лобок, промежность, область ануса;
- Остроконечные кондиломы;
- Неоплазия внутриэпителиальная;
- Бовеноидный папулез и болезнь Боуэна (имеют вид папул и пятен, поверхность гладкая или бархатная, при поражении слизистых оболочек цвет бурый или красно-оранжевый, кожи – пепельно-серый или черно-коричневый);
- гигантская кондилома Бушке-Левенштейна.































