Как берут мазок из влагалища
Начинается забор мазка с осмотра женщины гинекологом на гинекологическом кресле. Используется специальное зеркало. Взятие мазка на флору, скрытые инфекции и на онко-тест имеют отличия:
- При взятии биоматериала на флору врач вначале делает визуальный осмотр стенок влагалища, а затем специальным шпателем собирает выделения со стенок влагалища, шейки матки и наружного отверстия мочеиспускательного канала. Собранный материал наносится слоем на предметное стекло, причем материал с разных участков – на разные стекла отдельно друг от друга. На обратной стороне стекла врач делает пометку, указывающую место взятия биоматериала. Затем стекло высушивается и отправляется в лабораторию.
- Мазок на скрытые инфекции и на онко-тест забирают стерильным ватным тампоном или особой щеточкой. Перед взятием биоматериала удаляют слизь, так как она затрудняет диагностику. Большинство патологических микроорганизмов являются внутриклеточными паразитами, поэтому для исследования необходим именно соскоб со стенок половых органов. Биоматериал на скрытые инфекции помещают в физраствор, а на онкоцитологию – на предметное стекло.
Забор мазка не доставляет женщине никаких болезненных ощущений. Может быть неприятным лишь разница температуры между телом и гинекологическим зеркалом из металла. Мазок на онкоцитологию способен вызвать некоторое выделение крови в течение 2-3 дней после процедуры.
Сильные боли и кровотечение, повышение температуры тела и боли в животе не должны появиться после взятия мазка. Это явное отклонение от нормы и надо немедленно обратиться к врачу.
Какие виды патологии встречаются?
Помимо причин развития заболевания различием между гипертрофиями шейки матки является их гистология. То есть в патологическом процессе могут быть задействованы разные по типу ткани. Таким образом, выделяют следующие виды заболевания:
- Железистая. Патология затрагивает только железы, изменяя их.
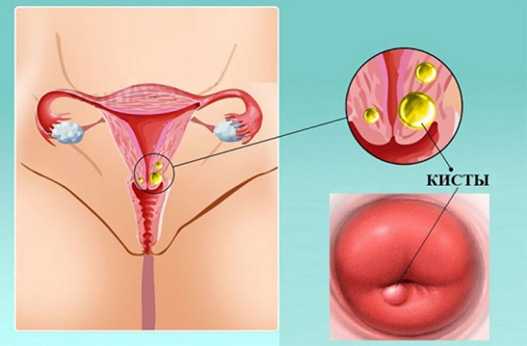
- Фолликулярная. На шейке образуются пузырьки (кисты).
- Железисто-кистозная. Подразумевает сочетание первых двух типов.
- Железисто-мышечная. Возникает на фоне выворота тканей во время родов. Нередко сочетается с формированием рубцов и сопровождается появлением отёчности.
- Мышечная. Утолщаются мышцы шейки матки. Заболевание может быть врождённой патологией или возникнуть на фоне воспаления.
В основе классификации болезни также лежит степень её выраженности. Так, выделяют 3 стадии заболевания. Первая характеризуется отсутствием клинических симптомов, при этом шейка матки находится выше уровня половой щели, не выходит за пределы внутренней среды. На второй стадии гипертрофии нижняя часть органа находится на выходе из влагалища. Третья стадии заболевания является угрожающим состоянием и требует срочного хирургического вмешательства, так как шейка матки выходит за пределы вагины наружу.
Данная болезнь может отличаться и степенью вовлечённости тканей в патологический процесс. Так, гипертрофируется иногда одна из губ шейки матки (нижняя или верхняя) либо сразу обе.
Для чего берут мазок из влагалища
Мазок из влагалища дает представление о состоянии микрофлоры, указывает на зарождающиеся проблемы и скрытые инфекции. Этот тест может уберечь от серьезных последствий, указав на необходимость вовремя принять меры и остановить патологический процесс.
Несмотря на доступность и простоту этого анализа некоторые женщины не регулярно посещают гинеколога для профилактического осмотра. Поэтому заболевания обнаруживаются зачастую уже в запущенной стадии.
Рекомендуется один-два раза в год сдавать мазок на анализ, поскольку многие болезни протекают вначале в скрытой форме с едва заметными симптомами и даже при отсутствии таковых.
Может ли эрозия снова появиться после родов
Эрозия себя проявит заново, если не устранить причины ее возникновения. Поэтому перед лечением женщину обследуют на половые инфекции, молочницу, гормональные проблемы. Выявленные патологии устраняют.
Поражение шейки может появиться заново после тяжёлых родов. В этом случае проводится повторное лечение. Параллельно устраняют и другие последствия – следы разрывов, швов, сужение или расширение цервикального канала.
Поэтому эрозия может обнаружиться у женщины или девушки в любом возрасте. Заболевание не говорит о наличии половых инфекций или других патологий, поскольку может быть даже врождённым. Во время беременности патологический очаг трогать нельзя – это можно будет сделать только после родов. Современные методы лечения эрозии не оставляют следов и не влияют на родовую деятельность.
Методы диагностики и лечения
Дефект шейки матки определяется при проведении гинекологического осмотра. Эрозия, располагающаяся на шейке матки, видна в зеркалах. Кроме того, врач отмечает характер выделений, которые могут быть слизистыми, гнойными, кровянистыми. Консистенция, цвет и запах выделений зависит от патогенной микрофлоры, которая нередко выявляется при эрозии.
Для определения причины эрозии, а также обнаружения сопутствующих болезней, применяются разные способы диагностики.
К основным методам диагностики относятся:
- мазок на определение микрофлоры влагалища;
- бактериальный посев;
- цитологическое исследование на выявление атипии и воспалительных процессов;
- простая, а также расширенная кольпоскопия;
- ПЦР-исследование на половые инфекции;
- биопсия;
- анализ крови на гепатиты, ВИЧ, сифилис.
Лечение эрозии шейки матки может быть как консервативным, так и хирургическим. Составление индивидуальной схемы лечения эрозии зависит от вида, симптомов и объёма дефекта, а также от анамнеза женщины и сопутствующих патологий со стороны репродуктивной системы.
Врождённая форма недуга обычно не проявляется выделениями и не требует лечения. После стабилизации гормонального фона признаки псевдоэрозии зачастую исчезают самостоятельно.
Консервативная тактика лечения применима:
- перед и после хирургического вмешательства;
- при коррекции гормональных нарушений;
- при развитии воспалительного процесса.
Лечение консервативными методами основано на применении:
- препаратов, обладающих противовирусным, антибактериальным, антисептическим и противогрибковым действием;
- гормональных лекарств;
- средств, способствующих регенерации тканей;
- витаминов.
В рамках медикаментозного лечения могут быть использованы методы народной медицины и физиотерапии. В целом консервативная тактика рекомендована женщинам, не осуществившим репродуктивную функцию.
Медикаментозная терапия зачастую характеризуется невысокой эффективностью и возникновением рецидивов эрозии. В связи с чем основной вид лечения дефекта шейки матки заключается в применении хирургических методик.
Хирургическое лечение при эрозии предполагает деструкцию патологического очага следующими способами:
- диатермокоагуляцией;
- лазерной вапоризацией;
- криодеструкцией;
- радиоволновым методом;
- химической коагуляцией.
Выбор хирургического метода лечения зависит от особенностей эрозии и анамнеза пациентки. Диатермокоагуляция не проводится у нерожавших женщин из-за высокого риска образования рубцов, которые могут вызвать осложнения при последующей беременности. Самыми эффективными и щадящими методиками являются лазерная вапоризация и радиоволновое лечение.
Эрозия шейки матки при отсутствии диагностики и лечения может привести к воспалительным и злокачественным процессам репродуктивной сферы. В целях профилактики патологического состояния врачи рекомендуют соблюдать правила интимной гигиены, вести моногамный образ половой жизни, укреплять свой иммунитет. Существенное значение имеет своевременное посещение и обследование у врача-гинеколога с обязательным лечением всевозможных заболеваний репродуктивной сферы.
Противопоказания
Убедиться в отсутствии противопоказаний необходимо еще до прижигания эрозии, для чего женщине назначается целый спектр исследований. Основными ограничениями являются:
- нарушения в свертываемости крови;
- злокачественное перерождение тканей эрозированного участка;
- заболевания, передаваемые половым путем (в острой или хронической стадии);
- воспалительные процессы в мочеполовой системе;
- проявление признаков кровотечения;
- беременность, реже – ГВ;
- ранний период после родов, наличие лохий;
- установленная ВМС;
- кесарево сечение в анамнезе;
- сахарный диабет;
- носительство ВПЧ;
- обострение любого хронического заболевания.
При несоблюдении принципов противопоказаний могут появиться различные осложнения после процедуры. Именно поэтому на этапе раннего обследования необходимо сдать анализы крови (биохимический и общий), мочи, мазки, цитологию и другие для определения гормонального статуса женщины, отсутствия бактериального и вирусного воспаления.
Диета при сдаче мазка из влагалища
Неоспоримый факт, что даже небольшой перекус влияет на уровень сахара в крови. На самом деле, еда влияет не только на этот показатель, но и на все процессы в организме без исключения. Чтобы анализы получились наиболее точными, нужно соблюсти простую диету.
В день сдачи мазка следует придерживаться некоторых ограничений:
- воздержаться от обильной трапезы;
- отказаться от употребления жирной пищи, так как высокое содержание жиров может повлиять или даже сделать невозможным некоторые исследования;
- исключить в день процедуры солености, маринады, копчения, кислые продукты.
И, разумеется, не употреблять за день-два до сдачи мазка любые алкогольные напитки. Однако совсем не обязательно сдавать мазок натощак. Напротив, кушать нужно непременно, только в умеренных количествах. Тогда мазок отразит реальную картину происходящего в организме.
Когда сдавать мазок из влагалища
Сдавать мазок нужно с учетом менструального цикла. Есть определенные рекомендации:
- При заборе мазка для общего анализа подойдет период с 10 по 20 день цикла — для тех, у кого цикл составляет от 25 до 28 дней. У кого он более длительный – до 32 дней, этот период больше.
- Наиболее подходящее время – сдача анализа на 5 день после месячных.
- Если необходимо сдать анализ быстрее, желательно сделать это не позже, чем за 2 дня до начала менструации.
Но в некоторых случаях сдавать мазок на анализ можно даже во время месячных.
Показания к этому:
- непрекращающееся менструальное кровотечение;
- повышение температуры тела;
- сильное чувство жжения и рези в области гениталий и низа живота;
- наличие зловонных выделений из влагалища;
- выделения в виде желтой или зеленой слизи, которые указывают на сильное воспаление.
Желательно в день приема взять с собой гигиеническую салфетку, не мочиться за полтора-два часа до взятия анализа.
Ответы на часто задаваемые вопросы по гинекологии:
- Как провериться на гинекологические заболевания?
- Какие болезни лечит гинеколог?
- Какие анализы можно сдать у гинеколога?
- Как подготовиться к приему гинеколога?
- Куда обратиться с гинекологической проблемой?
- С какими симптомами нужно обратиться к гинекологу?
- Как часто нужно посещать гинеколога?
- Какую диагностику может провести гинеколог у вас в клинике?
- Какое гинекологическое оборудование есть у вас в клинике?
- Гинекологическая помощь в клинике
- Гинекологическая помощь на дому
- Как вызвать гинеколога на дом?
- Как записаться на прием к гинекологу?
Профилактика
Профилактические мероприятия очень важны, так как заболевания являются достаточно серьёзными и зачастую диагностируются поздно.
- Предварительная вакцинация против ВПЧ у лиц женского пола начиная с 11-летнего возраста. В настоящее время против вируса разработаны две вакцины, которые вводятся девочкам, девушкам и женщинам до начала половой жизни и не имеющих контакта с ВПЧ. Вакцинация – это основной метод предупреждения заболевания.
- Барьерная контрацепция, которая подразумевает применение презервативов при сексуальных контактах.
- Отказ от вредных привычек в пользу здорового образа жизни.
- Умеренная регулярная физическая активность, полноценное сбалансированное питание, приём поливитаминов.
- Повышение защитных сил организма. Доказана взаимосвязь активности ВПЧ и снижения иммунитета.
- Регулярное посещение гинеколога с целью обследования: осмотра на кресле, выполнения онкоцитологии, рекомендуемых мазков на наличие ИППП и определения микрофлоры.
При выявлении вируса папилломы человека, несмотря на отсутствие фактического лечения, крайне необходимо проходить плановые осмотры с обязательным выполнением онкоцитологии. Следует помнить о том, что своевременная диагностика может спасти жизнь.
Эрозия шейки матки: причины появления
Настоящая, или истинная, эрозия – редкое явление. Причинами ее появления могут стать:
- гормональные сбои (чаще всего эрозия шейки матки у нерожавших и эрозия шейки матки при беременности возникают именно вследствие гормонального дисбаланса);
- беспорядочные половые связи;
- наличие воспалительного процесса (частным спутником эрозии является цервицит);
- травмы, полученные в процессе полового акта или при грубой работе гинекологическими инструментами (например, при процедуре аборта);
- эрозия шейки матки после родов связана с образованием разрывов и трещин шейки матки в процессе родовой деятельности.
Стадии псевдоэрозии
- Железистая – при которой цилиндрические клетки эпителия разрастаются дальше области своего нормального расположения и образуют эрозионные зоны. Продолжительность этой стадии может достигать нескольких лет.
- Папиллярная – в этот период на возникших очагах с патологической тканью кроме железистой ткани образовываются папиллярные образования состоящие из соединительной ткани (клеток шейки матки). В этот период ставится диагноз железисто-сосочковая псевдоэрозия.
- Метаплазия плоских клеток – на этом этапе происходит восстановление и разрастание плоского эпителия, в результате чего образуется несколько слоев. Это стадия носит также название железисто-кистозная псевдоэрозия шейки матки. Осложнением в этой стадии может стать образование «набатовых кист» вследствии того, что может произойти перекрытие образовавшихся желез. Слизь, образующаяся в кистах, не может выводиться естественным путем. Как следствие железы раздуваются, и образуют полости. Обстоятельство увеличивает риск возникновения инфицирования органа.

По характеру развития псевдоэрозии бывают:
- Прогрессирующая – процесс развивается последовательно: происходит разрастание клеток эпителия, образуются железы, железистая ткань замещается бородавчатыми разрастаниями клеток шейки матки, образуются полости (кисты), присоединяется воспаление.
- Стационарная – на стадии образования наботовых кист процесс идет в обратном направлении: исчезает воспаление, восстанавливается плоский эпителий, цилиндрические клетки вытесняются нормальными. Однако не все кисты исчезают. Остаются полости до 3 мм в диаметре. Это приводит к увеличению размеров шейки и ее деформации.
- Заживающая – происходит полное вытеснение патологической ткани (цилиндрические клетки) здоровыми. Кисты исчезают. Наблюдается полное восстановление нормальной структуры эпителия.
Диагностика эрозии шейки матки
Поставить диагноз эрозии шейки матки может только врач — гинеколог на приеме или после получения результатов некоторых диагностических обследований. Методы исследования, которые применяются при определении эрозии шейки матки делят на следующие группы:
- Гинекологический осмотр. Диагноз будет поставлен, если на плановом приеме у врача, при визуальном осмотре были обнаружены очаги воспаления на шейке или повреждение слизистой шейки матки. Изменения отличаются красным цветом по сравнению со здоровой тканью, которая имеет бледно розовый окрас. Возможно наличие кровянистых выделений при контакте с поврежденной поверхностью.
- Бактериологическое исследование. Из влагалища берут мазок, который затем исследуют на наличие тех или иных бактерий. Мазок на флору является обязательным при каждом плановом приеме у гинеколога. Он позволяет следить за состоянием внутренней микрофлоры и назначать лечение при обнаружении болезнетворных бактерий, которые приводят к воспалениям.
- Цитологическое исследование. При помощи специального шпателя берут мазок с шейки матки, затем ищут в нем атипичные клетки, которые являются признаком воспалительных и онкологических процессов.
- Колькоскопия. Исследование проводится для более детального изучения дефекта. Способ заключается в использовании зонда с камерой на конце, изображение с которого передается на экран. Процедура совершенно безболезненна, и какая либо подготовка перед ее проведением не требуется. Кольпоскопия может включать биопсию.

- Биопсия. Если у врача при обследовании возникнут какие-либо подозрения на перерождение клеток тканей, он берет небольшой кусочек материала с поврежденного участка и направляет его на обследование для подтверждения заболевания.
- Анализ крови из вены требуется для исключения таких заболеваний как: гепатит, сифилис и ВИЧ.
Диагностические методы выявления
Патологии выявляют при помощи.
- Гинекологического осмотра влагалищным зеркалом. Во время процедуры врач визуально оценивает состояние слизистой и наличие новообразований и пятен на шейке матки.
- Процедуры кольпоскопии. С помощью специального гинекологического прибора – кольпоскопа врач детально оценивает состояние слизистой благодаря наличию увеличительной и осветительной систем. Во время кольпоскопии гинеколог может проводить специальные тесты, подвергая подозрительные участки слизистой действию уксусной кислоты и люголя. В спорных случаях возможна биопсия и дальнейшее изучение участка ткани в лаборатории.
- Онкоцитологии. Во время этого мазка делается соскоб с разных участков шейки матки, который затем подвергается детальному исследованию под микроскопом для выявления атипичных клеток. Это один из самых простых и ценных методов исследования, позволяющих диагностировать онкологию на ранних стадиях.
ПЦР и ИФА диагностики. Позволяет определить наличие вируса в организме и определить титр ВПЧ в организме.
Как проводится лечение эрозии
Для устранения патологического очага назначают:
- Медикаментозное лечение, направленное на устранение вирусов и микробов, вызвавших эрозию.
- Диатермокоагуляцию – воздействие электрическим током. Из-за риска образования рубца подходит только женщинам, не планирующим беременность и роды.
- Воздействие высокочастотным током, лазером и другими щадящими методами. Эти современные медицинские технологии практически не повреждают окружающие ткани и не оставляют рубцов. Такие варианты хорошо подходят для нерожавших женщин.
- Различные ванночки, спринцевания, тампоны с маслами малоэффективны и могут использоваться только в качестве вспомогательных методов. Патологический очаг с помощью них убрать нельзя.
Эрозия шейки матки лечится комплексно!
Существует два основных направления лечения эрозии шейки матки: медикаментозное и хирургическое. Лечение эрозии шейки матки должно проходить комплексно, то есть удаления очага болезни недостаточно, необходимо также принять курс определенных лекарственных средств, которые помогут снять воспаление, улучшить состояние и исключить вероятность рецидива.
- Медикаментозное лечение эрозии. Заключается в назначении пациентке противовоспалительных средств и лекарств, действие которых направлено на борьбу с причиной воспаления, а также на регенерацию (восстановление) поврежденных тканей. В случае если заболевание вызвано инфекцией (например, хламидиями, микоплазмой и т.д.), то полное выздоровление становится возможным только после устранения причины. Для ускорения восстановительных процессов и более эффективного лечения больной помимо лекарств назначаются вагинальные свечи, ванночки, тампоны с лекарством..
- Хирургическое лечение эрозии. Основой лечения является воздействие на поврежденную область разными способами.
Какие болезни объединяет термин «эрозия»
Заболевания часто протекают бессимптомно, выявляясь только во время кольпоскопии – осмотра вагинальной зоны и шейки с помощью прибора кольпоскопа. При диагностике может обнаруживаться несколько патологий:
Истинная эрозия – заболевание, при котором на шейке образуется красноватая язвочка, которая может кровоточить. Причины ее появления различны –– механические повреждения, разъедающие выделения при половых инфекциях, снижение иммунитета, при котором шеечная область подвергается атаке собственных микроорганизмов.
Псевдоэрозия, при которой на шейке вместо многослойного эпителия появляется цилиндрический, которого там быть не должно. Псевдоэрозия может увеличиваться в размерах и кровоточить. Такое поражение бывает врожденным, вызванным неправильным формированием тканей шейки матки, а также возникает на фоне воспалений, половых инфекций и гормональных сбоев. Без лечения может переходить в рак.
Эктропион – «выворот» шеечных тканей. У нерожавших вызывается неудачным открытием шейки матки при аборте на позднем сроке или других медицинских манипуляциях. Требует лечения с восстановлением физического состояния шеечных тканей.
Дисплазия – эрозия, содержащая неправильно развитые и деформированные клетки. Риск перехода в рак при таком заболевании достаточно велик. Причина болезни – инфицирование вирусом папилломы, передающимся половым путем. Может возникать в любом возрасте вне зависимости от родов.
Что такое ключевые клетки в мазке
Ключевыми клетками называют плоский эпителий, на поверхности которого сосредоточены условно-патогенные и патогенные микроорганизмы. Если в мазке обнаружены ключевые клетки, то это говорит о развитии бактериального вагиноза.
Иногда бывают и ложноключевые клетки – если в исследуемом материале выявлены микроорганизмы, не относящиеся к гарднереллам.
Вагиноз определяют методом бактериоскопии. Во время приема гинеколога пациентку осматривает врач и берет мазок. Мазок отправляют в лабораторию. При рассмотрении под микроскопом видно, что гарднереллы выглядят как палочки, которые атаковали поверхность плоского эпителия.
При нормальном состоянии организма, таких палочек ничтожно мало, но они все же присутствуют. В малом количестве никакой опасности для женщины не представляют. Но при снижении иммунитета, численность условно-патогенной флоры значительно возрастает и появляются характерные признаки бактериального вагиноза: неприятный запах из влагалища, зуд и жжение.
Чего не должно быть в мазке из влагалища
Влагалище имеет свою микрофлору и определенные условно-патогенные микроорганизмы. В умеренных количествах их присутствие говорит о нормальной микрофлоре, а отсутствие и недостаточность – о гормональном дисбалансе.
Но есть такие микроорганизмы, которых в анализе мазка не должны быть. К таким относятся:
- грибки рода кандида (анализ мазка не должен их показывать, если показывает, значит, их количество значительно увеличилось, начался кандидоз «молочница»);
- гонококки;
- трихомонады.
Если такие микроорганизмы присутствуют, то это первые признаки заболевания мочеполовой системы.
Отличие эрозии шейки матки от эктопии цилиндрического эпителия
Эрозия (истинная) возникает при травме – это дефект (отсутствие) покровной ткани, в нашем случае эпителия шейки матки. Она тоже имеет ярко красный цвет, а если дефект «свежий», то кровоточит. Вспомните ссадину на коже…
Способствуют появлению эрозии воспаление слизистой, ее истончение (атрофия при низком уровне половых гормонов), нарушение строения эпителия при онкологических процессах
Главный симптом, на который вы должны обратить внимание, это контактные кровотечения – появление кровяных выделений после половой близости. Здесь время работает против вас, и нет смысла оттягивать посещение гинеколога
Термин «Эктопия» дословно означает располагающийся снаружи. Эктопия Ц. Э. сама по себе не является патологией. Долгое время было принято считать, что в норме граница между однослойным Ц.Э. и М.П.Э. должна располагаться на уровне наружного зева и не видна при обычном осмотре. На самом деле это не так.
Дело в том, что стык эпителиев может смещаться — «мигрировать», как от наружного зева, так и к нему, и даже «уходить» в цервикальный канал. Происходит это под влиянием женских половых гормонов (в основном эстрогенов) и напрямую зависит от их концентрации в организме. Если быть до конца точным, то процесс выглядит следующим образом.
Переходная зона — особенное место! Здесь происходит «превращение» Ц.Э. в М.П.Э. и наоборот. В эпителии есть так называемые базальные клетки, из которых восстанавливается (регенерирует) эпителиальный покров. Так вот, в переходной зоне, базальные клетки могут трансформироваться, как в клетки Ц.Э., так и в клетки М.П.Э. Поэтому на медицинском наречии граница эпителиев называется зоной трансформации (рисунок 4, 5).
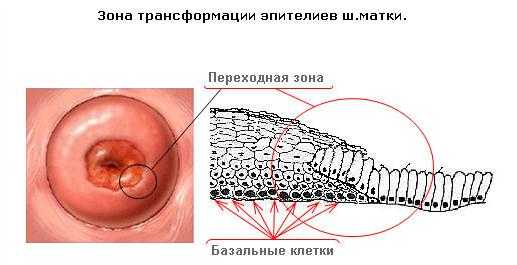
Рис. 4. Зона трансформации шейки матки

Рис. 5. Отличие шейки матки без эктопии (слева) и с эктопией (справа)
Уровень эстрогенов в организме женщины определяет, какой из эпителиев будет развиваться из базальных клеток в зоне трансформации. Наиболее чувствителен к эстрогенам цилиндрический эпителий, менее многослойный плоский. У подростков, в период полового созревания, уровень эстрогенов в организме высокий и не стабильный. Это нормальное явление и совершенно необходимо для роста и развития половых органов. По этой же причине, очень часто Ц.Э. активно «разрастается» и «оттесняет» М.П.Э. наружу. Внешне это проявляется в виде эктопии Ц.Э. («эрозии» шейки матки)
Со временем уровень гормонов в организме женщины стабилизируется и в среднем к 24 годам граница Ц.Э. и М.П.Э. смещается к наружному зеву. С возрастом уровень половых гормонов в организме постепенно снижается,стык эпителиев смещается в цервикальный канал и снаружи не виден.
Именно поэтому до 24 лет, эктопию шейки матки, если она не отягощена патологией и не беспокоит женщину, не лечат, а профилактически наблюдают.
Диагностика эрозии шейки матки
Эрозия шейки матки может практически ничем не проявляться. Лишь изредка возможны незначительные кровянистые выделения во время полового акта. Поэтому для раннего выявления и своевременного лечения эрозии даже здоровая женщина должна посещать гинеколога как минимум два раза в год.
Если доктор увидит, что на шейке матки есть какие-либо дефекты, обязательно проведение кольпоскопии — осмотра при помощи специального прибора с оптической системой. Эта процедура безболезненна и не требует особой подготовки.
Если во время осмотра врач увидит участок, который требует более внимательного изучения, он возьмет из него специальными щипчиками маленький кусочек. Это называется биопсия. Она необходима, чтобы потом детально рассмотреть клетки шейки матки под микроскопом.
Помимо кольпоскопии и биопсии перед лечением эрозии нужно пройти ряд дополнительных обследований. Это мазок на флору, цитологическое обследование, анализы крови на ВИЧ, сифилис, вирусные гепатиты. Потребуются также анализы на наличие половых инфекций: хламидий, гарднерелл, мико — и уреаплазм, трихомонад, герпеса, вируса папилломы человека.
Что можно после лечения, а что нельзя5
Независимо от того, каким бы способом ни было проведено лечение эрозии шейки матки, после него необходимо соблюдать определенные рекомендации, к которым, в частности, относится полный отказ от сексуальной жизни на 6 недель. Снова заниматься сексом можно будет только после разрешения гинеколога, полученного на основе осмотра шейки матки.
Также на это время желательно отказаться от посещения бань, саун, бассейнов и приема ванны. Не нужно временно использовать гигиенические тампоны. Имеются ограничения на подъем тяжестей и на интенсивные физические нагрузки.
Народные методы лечения эрозии, обычно заключающиеся в тампонах с тем или иным средством и разных видах спринцевания, на самом деле вылечить эту патологию не могут. Однако часть из них подходит для восстановления в послеоперационном периоде. 6
Также после лечения женщинам стоит отслеживать состояние выделений из влагалища, увеличение которых является обычной составляющей нормального выздоровления. Если выделения прозрачны и имеют легкую примесь крови, розовый или коричневый цвет и не являются обильными, в таком случае не нужно беспокоиться. Всё протекает без осложнений. Спустя 8-20 день после операции возможно небольшое кровотечение, которое самостоятельно завершится через несколько часов. Это нормальный физиологический процесс. Но если выделения обильные, кровянистые и сопровождаются болями и повышенной температурой, необходимо как можно скорее обратиться к врачу или вызвать скорую помощь, потому что такое состояние требует незамедлительного вмешательства.3
Впрочем, как и при любых неприятных ощущениях в гинекологической сфере, всегда лучше перестраховаться. После успешного лечения эрозии шейки матки женщины могут без страха планировать беременность. Особенно если при этом было проведено лечение от всех хронических заболеваний. Никаких противопоказаний для зачатия после проведенных современных операций, или, тем более, после безоперационного лечения эрозии шейки матки не имеется.
Если это не болезнь, зачем лечить эктопию? Чем опасна эрозия?
Эктопия шейки матки возникает, когда клетки цилиндрического эпителия, в норме расположенные внутри цервикального канала (входа в матку), разрастаются, замещая плоский эпителий — верхний слой шейки матки.
Ткани, образованные цилиндрическим эпителием, вырабатывают секрет, защищающий матку от инфекций и бактерий. Роль плоских эпителиальных клеток — защита от механических повреждений и поддержание формы органа. У 40% женщин происходят изменения в клеточном составе, и цилиндрические клетки переходят на нижнюю часть шейки.Некоторые врачи считают эрозийные изменения вариантом нормальной физиологии у пациенток до 30 лет, другие придерживаются мнения, что эрозия опасна. Где же правда?
Сама по себе патология не опасна, протекает бессимптомно. Но пораженные участки – зона риска, место, где может возникнуть предрак и рак. Наблюдение и лечение эктопии шейки матки предотвращает серьезные заболевания.
































