Послеоперационный период
Хирургическое лечение катаракты, в зависимости от выбранного способа операции, может проводиться амбулаторно или стационарно. Во втором случае пациента выписывают из больницы через несколько дней.
Чтобы уменьшить риск развития постоперационных осложнений и ускорить заживление, нужно строго соблюдать рекомендации врачей:
- на протяжении 1,5-2 месяцев необходимо закапывать глаза специальными лекарствами, которые назначит специалист;
- в течение этого срока регулярно посещать офтальмолога для контроля за динамикой восстановления;
- носить на глазах защитную повязку, которая предотвращает попадание пыли, грязи, дыма, воды.
- Если операция проводилась с заменой хрусталика на интраокулярную линзу, то во избежание ее смещения нужно придерживаться следующих правил:
- не тереть оперированный глаз и не давить на него;

- не спать на той стороне, где расположен оперированный орган;
- в течение месяца не париться в бане. Принимать душ и мыть голову с шампунем можно через несколько дней после операции. При этом необходимо закрывать глаза, а после гигиенических процедур закапывать их специальными каплями;
- на 30 дней ограничить физические нагрузки, избегать поднятия тяжестей;
- не употреблять алкогольные напитки;
- ограничить чтение до полной стабилизации зрения;
- носить защитные очки;
- не пользоваться макияжем.
Точные инструкции о том, как вести себя в послеоперационный период, даст врач-офтальмолог. Реабилитация обычно занимает от двух месяцев до полугода.
Вторичная катаракта — лечение лазером в Москве
Лазерная дисцизия вторичной катаракты проводится амбулаторно в лазерном кабинете офтальмолога. Госпитализация в стационар для того вмешательства не требуется.
Удаление вторичной катаракты проводится под местной анестезией. За 30-60 минут до операции пациенту закапывают в глаз анестезирующие и расширяющие зрачок капли. Пациент должен удобно расположиться в кресле перед щелевой лампой
Особое внимание следует уделить фиксации головы в правильном положении.
Во время процедуры пациент может слышать «щелчки», возникающие в результате работы YAG-лазера, а также видеть вспышки света. Пугаться этого не нужно. Иногда, для лучшей фиксации века и глазного яблока во время удаления вторичной катаракты врачи используют специальную контактную линзу, подобную гониоскопической. Такая линза имеет увеличительные свойства, что позволяет лучше визуализировать область задней капсулы хрусталика.
 |
|
| Лечение вторичной катаракты | Лазерная дисцизия вторичной катаракты |
YAG-лазером выполняется округлый разрез в области задней капсулы. На этом вмешательство можно считать завершенным. По окончанию операции в глаз закапываются антибактериальные и противовоспалительные капли.
Несмотря на амбулаторный характер операции, лазерная дисцизия вторичной катаракты требует соблюдение определенного послеоперационного режима.
Послеоперационный период
Как и любая офтальмологическая операция YAG-лазерная дисцизия вторичной катаракты может иметь определенные осложнения. Наиболее частое – повышение внутриглазного давления. Контроль его необходим через 30 и 60 минут после удаления вторичной катаракты. Если имеет место допустимый уровень внутриглазного давления, то пациента отпускают домой с рекомендациями по применению местной противовоспалительной и антибактериальной терапии. Максимальный пик повышения внутриглазного давления наблюдается в первые три часа после лазерного лечения вторичной катаракты, нормализация его происходит в течение суток. Пациентам с глаукомой, а также имеющим тенденцию к гипертензии, как правило, дополнительно назначаются гипотензивные капли и повторный осмотр офтальмолога на следующий день после лазерной капсулотомии.
Второе по частоте потенциальное осложнение – развитие переднего увеита. Предупредить его можно местным применением антибактериальных и противовоспалительных средств. Купирование воспалительной реакции необходимо в течение недели после лазерного лечения вторичной катаракты. Поэтому капли после вторичной катаракты назначаются сроком на 5-7 дней. Другие возможные осложнения – отслойка сетчатки, отек макулы, повреждение или смещение искусственного хрусталика, отек роговицы и кровоизлияние в радужку после вторичной катаракты, встречаются крайне редко, и, как правило, являются погрешностями в технике проведения лазерной дисцизии вторичной катаракты.
После вторичной катаракты
При успешном выполнении дисцизии вторичной катаракты вне зависимости от метода капсулотомии максимальная острота зрения возвращается в течение 1-2 дней у 98% пациентов.
 |
 |
| Вторичная катаракта | После вторичной катаракты |
Присутствие мушек или плавающих точек перед глазами допустимо в течение нескольких недель после вторичной катаракты. Пугаться не стоит – они возникают из-за нахождения в поле зрения частиц разрушенной задней капсулы. Постепенно такие проявления исчезнут.
Присутствие мушек перед глазами в течение месяца и более или появление вспышек света и пятен перед глазами без внимания оставлять нельзя и необходимо обратиться к своему лечащему врачу. Врачебного контроля также требует постепенное снижение остроты зрения после выраженной положительной динамики.
В большинстве случаев, дисцизия вторичной катаракты протекает без осложнений и имеет хорошие отдаленные результаты. Опасаться такого вмешательства не следует. Абсолютно безболезненное и нетравматичное удаление вторичной катаракты поможет вернуть остроту зрения и значительно улучшить качество жизни.
Лечение. Страницы истории
По сути, лечением катаракты медики занимались во все времена. Болезнь могла иметь другое название или считаться осложнением какого-либо заболевания, однако ее симптомы ничем не отличались от тех, что мы описали выше. Так, во времена древнегреческого целителя Гиппократа эту патологию корректировали… диетологи. Для своих целей они использовали обычную воду, вино, уксус, мед, а также желчь и кровь крупных животных. Так, например, некоторые записи врача, дошедшие до наших дней, свидетельствуют о том, что избавиться от катаракты можно с помощью добавления в свой рацион печени гиены или крокодила, а также свиной крови. Употребление такого «меню» как минимум раз в неделю позволяло снизить риск развития болезни и смягчить ее симптомы.
Шотландский врач-офтальмолог Сэр Уильям Стюарт был уверен, что использование мяса и крови животных если и способно предотвратить развитие катаракты, может повлечь за собой такие недуги, как отравление или обезвоживание организма, вплоть до летального исхода. По его мнению, наиболее действенным способом было применение препаратов йода. Один из его последователей Шон О’Лохлейн отмечал, что при введении йодидов в конъюнктивный мешок они, пускай и в небольших количествах, но проникают в хрусталик. После этого заявления йодные добавки стали широко применяться в виде глазных капель, бальзамов и даже инъекций в область вокруг глаз.
В дальнейшем в истории был зафиксирован настоящий бум предложений по коррекции данного заболевания. Одни ученые предлагали использовать для этих целей кальций. К сожалению, до наших дней не дошли материалы, содержащие информацию о том, как именно следовало его принимать. Другие считали, что «заморозить» развитие катаракты позволит цистеин — алифатическая серосодержащая аминокислота. В 20-х годах прошлого века были предприняты попытки использования гормональных препаратов и увеличенных доз витаминов. Спустя 10 лет офтальмологами было предложено использовать экстракт рыбьих хрусталиков. Однако ни одна из предложенных методик не дожила до наших дней.
Виды осложнений, которые можно лечить консервативно
Гифема — негативное последствие, которое может возникать после операции по удалению катаракты. Это кровоизлияние в переднюю камеру глазного яблока, заполненную внутриглазной жидкостью. То есть, возникает скопление крови между хрусталиком и радужкой. Гифема возникает из-за того, что при проведении операции офтальмохирург нечаянно повредил сосуды цилиарного тела или радужной оболочки глаза. Такое состояние не представляет серьезной опасности для пациента, хотя может сохраняться несколько месяцев. Гифема не вызывает болевых ощущений и не нарушает зрение. Лечится она с помощью дополнительных промываний. Врачи чаще всего назначают гормональные капли, например, «Дексаметазон», и мидриатики, например, «Атропин».
Неудачно проведенная операция по удалению катаракты может стать причиной повышения внутриглазного давления. Такое состояние часто называют «послеоперационной глаукомой».

К причинам, которые вызывают повышение внутриглазного давление, относятся:
- воспалительные процессы или кровоизлияния внутри глаза;
- недостаточно хорошо смытые гелеобразные суспензии, применяемые при операции;
- смещение искусственного хрусталика ближе к радужке и его давление на зрачок;
- попадание влаги в прооперированный глаз в течение недели после операции;
- воздействие слишком яркого освещения на радужную оболочку глаза.
Пациенты с послеоперационной глаукомой отмечают возникновение болевых ощущений в глазах, повышенное слезотечение, затуманенную видимость. Давление нормализуется после использования специальных капель, например: «Тимолол», «Бринзопт», «Пилокарпин». Если лечение при помощи капель не помогает, то окулист назначает проведение пункции с промыванием засоренных протоков глазного яблока.
Послеоперационный астигматизм — еще одно возможное осложнение, которое может возникнуть после удаления катаракты. При замене хрусталика изменяется форма роговицы. Из-за этого нарушается рефракция глаза и зрение становится нечетким
Корректируется послеоперационный астигматизм контактными линзами, которые имеют торический дизайн, цилиндрическими или сфероцилиндрическими очками.Очень важно различать симптомы астигматизма, который может развиться спустя несколько месяцев после установки импланта, и диплопию, которая является побочным эффектом хирургического вмешательства. При диплопии нарушаются функции мышц глаза, из-за чего изображение раздваивается
Это состояние проходит через несколько дней и не требует лечения.
Капли для хрусталика или профилактика катаракты
Самая распространенная причина катаракты — возраст. Вероятность помутнения хрусталика неумолимо растет от 1 % в 30–39 лет до 32–51 % к 70 годам жизни. Дополнительные факторы риска: наследственность, сахарный диабет, артериальная гипертония, ожирение, курение. Негативно повлиять на прозрачность хрусталика может излучение: микроволновое, рентгеновское и ультрафиолетовое. У людей, которые носят солнцезащитные очки, развитие катаракты замедляется.
В офтальмологии применяется несколько видов препаратов, предположительно способных замедлять прогрессирование катаракты. Безусловный долгожитель среди них — таурин. В его состав входит аминокислота, которая участвует в липидном обмене, нормализует функцию клеточных мембран, улучшает энергетические процессы. Эффективность таурина как антикатарактального средства не доказана клинически и подвергается большим сомнениям со стороны врачей. Однако экономичность препарата и его многолетнее применение в России обеспечивают ему неизменную популярность среди пожилых больных.
По сравнению с таурином глазные капли, содержащие азапентацен, имеют гораздо более высокую стоимость. Их действие основано на способности предохранять сульфгидрильные группы белков хрусталика от окисления и стимулировать рассасывание непрозрачных комплексов. Однако немалая доля скепсиса по поводу результатов лечения этим препаратом среди офтальмологов все же присутствует.
Известность в среде больных катарактой снискал и еще один, на этот раз комплексный препарат, в состав которого входят аденозин, никотинамид и цитохром С. По некоторым данным, он улучшает энергетический обмен в хрусталике и тем самым предотвращает развитие катаракты. Антикатарактальными свойствами предположительно обладают и капли, содержащие кальция и магния хлорид, никотиновую кислоту и аденозин. В инструкции к применению говорится, что препарат улучшает обмен веществ, кровоснабжение глазного яблока и трофику хрусталика, а также препятствует отложению белка в его тканях.
И все же чуть ли не единственным препаратом, продемонстрировавшим реальное замедление прогрессирования катаракты, на сегодняшний день пока остается пиреноксин. Он был создан в Японии еще в 50‑х годах прошлого века, но сохранил актуальность и по сей день.
Пиреноксин блокирует действие так называемых хиноидных веществ, которые принимают участие в денатурации водорастворимых белков хрусталика и, как следствие, в потере прозрачности. Эффективность пиреноксина была доказана в нескольких зарубежных и отечественных клинических испытаниях, и этот факт дает надежду миллионам больных катарактой избежать оперативного вмешательства.
Каковы риски лазерного лечения?
Рассечение мутной капсулы хрусталика проводится с использованием лазера с очень низкой энергией, называемого “Nd:YAG-лазер” или просто “YAG” (ИАГ). Применяется особый вид света, который может аккуратно разрезать капсулу хрусталика без какого-либо риска повреждения окружающих тканей.
Несмотря на это, есть некоторая вероятность развития осложнений:
Если во время лечения для стабилизации глаза и фокусировки использовалась контактная линза, после её установки глаз может немного побаливать, но этот дискомфорт быстро проходит.
У некоторых пациентов процедура может вызвать временно повышение внутриглазного давления (ВГД). Это может быть проблемой, если у вас уже есть глаукома, когда глазное давление уже может быть выше нормы.
Поэтому контроль ВГД осуществляется до и после лазерного воздействия. Если давление повысилось, вам закапают дополнительные глазные капли или выдадут таблетку, чтобы снизить его.
В редких случаях лазер может вызвать отслойку сетчатки или её отёк, которые могут произойти через несколько дней или недель после лечения, поэтому важно приходить на послеоперационные осмотры и сообщать лечащему врачу обо всех изменениях в зрении. Важно подчеркнуть, что эти риски YAG-лазерной дисцизии являются редкими осложнениями и большинство людей получают отличное и постоянное улучшение своего зрения после процедуры, не испытывая никаких проблем
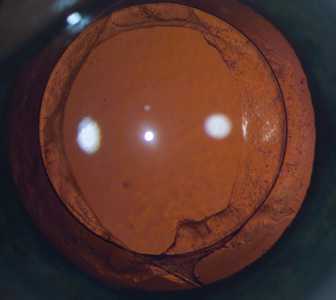
Важно подчеркнуть, что эти риски YAG-лазерной дисцизии являются редкими осложнениями и большинство людей получают отличное и постоянное улучшение своего зрения после процедуры, не испытывая никаких проблем. Рис.4 Глаз пациента до операции (слева) и после YAG-лазерной дисцизии (справа) — «окошко» в задней капсуле
Рис.4 Глаз пациента до операции (слева) и после YAG-лазерной дисцизии (справа) — «окошко» в задней капсуле
Ношение специальной повязки после операции
Замена хрусталика при катаракте, послеоперационный период после нее, если быть точнее, обязательно должен сопровождаться ношением специальной повязки. Она выполняет роль защитной «кулисы» прооперированного глаза от всевозможных загрязнений. Повязка оберегает зрительные органы от попадания яркого света, ультрафиолетовых лучей, частиц пыли, грязи и т. д. Покупать ее в аптеке необязательно. Повязку легко можно сделать самому. В интернете доступно множество обучающих видео, на которых детально демонстрируется, как изготовить повязку-«кулису». Для этого потребуется лейкопластырь и стерильная марля.
Повязка крепится на лоб при помощи клейкой медицинской ленты
Ношение такой «кулисы» в течение послеоперационного периода очень важно. Она не мешает глазам и позволяет пациенту выполнять большинство привычных дел
Менять повязку нужно ежедневно. Использовать ее повторно нельзя. Это опасно для состояния зрительных органов. Во время реабилитации важно соблюдать следующее правило — при замене повязки на новую веки следует протирать специальным раствором.

Для этой цели подойдет 0,02% фурацилина — противомикробного препарата широкого спектра действия или 0,25% левомицетина — бактериостатического антибиотика. Наносить один из этих растворов удобнее всего ватным диском.
Как проходит лазерное лечение
Фиброз лечится с помощью быстрого и безболезненного лазерного рассечения с очень низким риском осложнений. Процедура называется «дисцизия» проводится в амбулаторных условиях. Если у вас вторичная катаракта на обоих глазах, то можно пройти лечение в один день.
Операцию проводит только сертифицированный врач – лазерный хирург-офтальмолог.
Перед процедурой применяются глазные капли для расширения зрачка, что временно может сделать ваше зрение более размытым.
Иногда (но не всегда) офтальмолог может использовать специальную линзу, которая ставится на глаз, чтобы помочь сохранить ваш его в правильном положении и помочь с фокусировкой лазера. Если это будет необходимо, то вам также закапают анестезирующие капли, чтобы вы не чувствовали дискомфорта.
Как только ваш зрачок расширится, вас попросят сесть и зафиксировать голову в лазерном аппарате: это тот же прибор (щелевая лампа), на котором врач вас уже осматривал, но со специальной насадкой. Во время лазерного лечения также может присутствовать медсестра.
Офтальмолог фокусирует лазер точно на задней части капсулы хрусталика, чтобы вырезать небольшую область в форме круга или креста, позволяющую свету проходить беспрепятственно внутрь глаза. При этом часть капсулы остается, чтобы удерживать искусственный хрусталик на месте, удаляется только центральная часть.
Лазер использует невидимую длину волны света, но вы можете заметить красный свет, который помогает офтальмологу сфокусировать лазерный луч. Каждый лазерный импульс проходит за долю секунды, и вы не почувствуете никакой боли или дискомфорта. Во время работы лазера вы можете заметить несколько мигающих точек или услышать слабые щелчки, исходящие от аппарата, это нормально. Процедура не занимает много времени и длится около 5-10 минут.
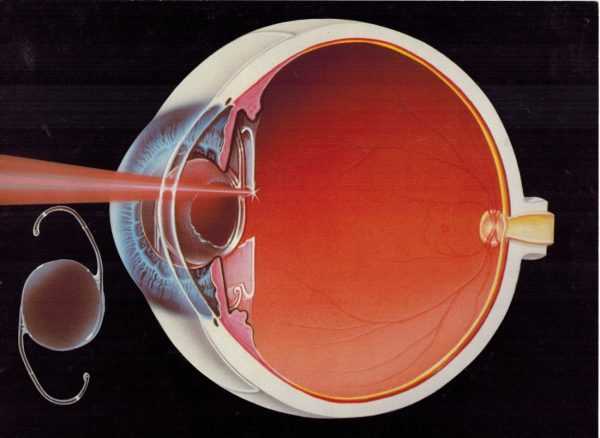
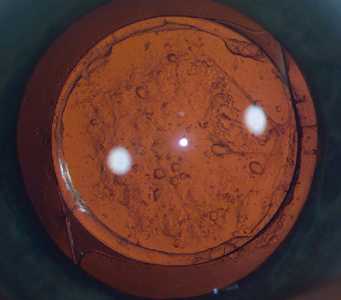
Рис.3 Схема работы лазера при процедуре дисцизии
Возможные осложнения после замены хрусталика при катаракте
Восстановление зрения после удаления катаракты занимает непродолжительный период, если хирургическое вмешательство выполнял квалифицированный специалист в условиях хорошо оснащенной, современной клиники.

Среди частых осложнений после замены хрусталика встречается проблема вторичной катаракты, которая развивается по прошествии нескольких месяцев после операции. В этом случае восстановление после замены хрусталика будет осложнено помутнением задней капсулы, из-за которого человек вновь ощутит дискомфорт, вызванный неясностью, размытостью изображений.
Возможные осложнения в период восстановления после удаления катаракты:
- воспаление радужки — часто встречающееся осложнение, проходит самостоятельно через несколько дней, связано с процессами заживления;
- смещение интраокулярной линзы в сторону сетчатки — такое осложнение зачастую связано с изначально неправильным положением хрусталика при имплантации в капсулу глаза, зачастую зависит от качества опорных элементов линзы;
- повышение внутриглазного давления, кровоизлияния в переднюю камеру, отслойка сетчатки;
- вторичная катаракта — может быть следствием неполного удаления фрагментов клеток эпителия, которые продолжают расти, перемещаются в оптическую зону, чем значительно снижают качество зрения.
Риск развития вторичной катаракты высок при использовании простых, несовершенных моделей линзы, из-за которых потребуется большой разрез роговицы для осуществления имплантации. Новые виды хрусталиков из мягких, эластичных материалов, разрабатываются с особыми конструктивными особенностями опорных элементов, благодаря чему создается препятствие для разрастания тканей под линзу. С ними зрение восстанавливается быстрей. Если все же нарастание эпителия на заднюю часть хрусталика произошло, пациенту будет предложена повторная операция по очистке хрусталика с использованием YAG-лазера.
Врожденная катаракта
Согласно статистике, порядка 50% нарушений со стороны органов зрения врожденного типа приходятся на катаракту. Как и в других случаях, истинная причина возникновения патологии – помутнение хрусталика из-за биохимических аномалий в белковом соединении. В большинстве случаев подобное происходит в силу генетических нарушений часто наследственного генеза. К числу прочих факторов, способствующих развития катаракты у новорожденных, относят:
- эндокринные нарушения у матери в процессе беременности (включая сахарный диабет);
- женщина перенесла инфекционное заболевание в первом триместре;
- аномалии в развитии плода, вызванные приемом определенных медикаментов матерью на различных сроках беременности.
Врожденная форма катаракты опасна нарушениями развития зрительных органов и чувств восприятия у ребенка. Существуют виды болезни, при которых срочное лечение не требуется, но речь идет лишь о тех случаях, когда частичное помутнение хрусталика не нарушает зрение.
Если же локализация, форма или размеры пятна помутнения являются причиной нарушения зрения, ребенку требуется хирургическое лечение. С сегодняшним уровнем развития медицины операции по восстановлению хрусталика проводятся даже новорожденным в первые месяцы жизни.
Симптомы катаракты
Основным симптомом катаракты является «замутненное», нечеткое зрение. Но сложность в том, что помутнение хрусталика может иметь разные размеры и разную зону локализации, поэтому обнаружить у себя признаки заболевания можно не сразу.
Если катаракта затрагивает центральную часть глаза, то симптомы заболевания проявляются наиболее ярко: окружающие объекты имеют размытые контуры, выглядят нечеткими, мутными. Кроме того, в темноте, когда зрачок расширен, пациент видит лучше, чем при ярком освещении и суженном зрачке.
При локализации катаракты на периферической зоне хрусталика человек может долго не замечать ухудшений в качестве зрения, что затрудняет раннюю диагностику и не позволяет вовремя начать лечение.

Помимо размытого изображения, на развитие катаракты могут указывать следующие симптомы:
зрачок становится белым, желтым или серым;
в глазах возникает двоение (на этот симптом нужно обращать особое внимание, потому что он характерен только для ранней стадии заболевания и позволяет вовремя поставить диагноз);
расплывчатые образы не получается скорректировать при помощи контактных линз или очков. Человек плохо видит как близко расположенные объекты, так и удаленные от него на значительное расстояние;
блики и вспышки, которые часто возникают в темное время суток;
прогрессирующее ухудшение зрения;
повышенная светочувствительность глаз ночью и общее ухудшение ночного зрения
Любой источник света раздражает зрительные органы и кажется чрезмерно ярким;
нарушается восприятие цветов, которые кажутся более бледными, чем раньше. Труднее всего глаза воспринимают фиолетовые и синие оттенки;
при взгляде на источники света перед глазами появляются ореолы;
временное улучшение остроты зрения, которое через короткий промежуток времени снова ухудшается;
появляются трудности во время чтения, работы с мелкими деталями.
Заподозрить врожденную катаракту у новорожденного помогут следующие признаки:
- ребенок не фиксирует взгляд на лицах и предметах;
- у него наблюдается косоглазие;
- зрачки отличаются по цвету, на них есть пятна;
- малыш беспокойно ведет себя при ярком свете;
- ребенок постоянно поворачивается к маме одной и той же стороной;
- детский глаз «дергается» по вертикали, горизонтали или в круговом направлении.
Любое подозрение на катаракту у ребенка или взрослого человека должно стать поводом для обращения к врачу за точной диагностикой.
Лечение катаракты
Консервативное лечение катаракты с применением специальных глазных капель и других медикаментов способно затормозить развитие болезни. Однако никакие лекарства или гимнастика для глаз не смогут вернуть хрусталику прозрачность. Как только заболевание начинает негативно отражаться на качестве жизни и серьезно ухудшает зрение, врачи рекомендуют проводить хирургическое удаление помутневшего органа и заменять его на интраокулярную линзу (искусственный имплант).
Сегодня микрохирургическое лечение — единственная возможность избавиться от катаракты. По статистике, нормальное зрение после операции возвращается к 90% пациентов.
Еще несколько лет назад операция по удалению хрусталика проводилась только при так называемой «созревшей» катаракте. Современные технологии, использование новейших операционных методик, передового оборудования позволили расширить перечень показаний к хирургическому лечению катаракты.

Сегодня можно не ждать, когда зрение критично ухудшится, а проводить операцию при остроте 0,1-0,2. Эти показатели могут быть еще выше, если острое зрение является условием сохранения профессиональной деятельности.
В микрохирургии глаза существует несколько типов операций по удалению хрусталика.
Экстракапсулярная экстракция катаракты.
При таком способе хирургического лечения врач удаляет ядро и массы хрусталика, оставляя заднюю капсулу органа в глазном яблоке. Такой метод хорош тем, что сохраняется барьер между передним отрезком глаза и стекловидным телом. Его недостатком является чрезмерная травматичность, поскольку врачу приходится выполнять разрез роговой оболочки и накладывать швы.
Интракапсулярная экстракция катаракты.
При данном методе хрусталик удаляют в капсуле через большой разрез. Для проведения манипуляции используют криоэкстрактор — прибор, который примораживает хрусталик к своему наконечнику и позволяет удалить его. Сегодня методика используется редко, поскольку является весьма травматичной.
Ультразвуковая факоэмульсификация.
Впервые данный метод был применен в 70-х годах 20 века, и до сих пор остается одним из самых востребованных и эффективных способов лечения катаракты. Во время операции офтальмохирург через небольшой разрез вводит в переднюю камеру глаза наконечник факоэмульсификатора — прибора, который издает ультразвуковые колебания и таким образом дробит поврежденный орган до состояния эмульсии. После этого хрусталиковые массы удаляют из глаза с помощью системы трубок.
Ультразвуковая факоэмульсификация менее травматична, нежели экстракционные методики, но у нее также есть недостатки. Ультразвук негативно влияет на задний эпителий роговой оболочки и внутриглазные структуры. Чем больше мощность и дольше период воздействия, тем сильнее повреждающий эффект.
С каждым годом техника операции совершенствуется, появляются новые методики факоэмульсификации, которые помогают сократить время воздействия ультразвука и тем самым уменьшить осложнения в послеоперационном периоде.
Лазерная факоэмульсификация.
Сегодня существует несколько технологий лазерного удаления катаракты , которые основаны на использовании лазеров разных типов. У лазерного метода есть несколько преимуществ. Он эффективен при удалении катаракты на разных стадиях, в том числе при затвердении хрусталика. Лазер эффективно разрушает плотное ядро, которое затем извлекается через микроскопический разрез. Лазерная факоэмульсификация применяется в том случае, если хрусталик невосприимчив к воздействию ультразвука. Процедура имеет минимальные противопоказания, малотравматична и зачастую проходит без осложнений.

Лазер воздействует на глазные ткани с максимальной точностью, позволяя удалять даже минимальные частицы хрусталика, что исключает вероятность вторичной катаракты.
Недостатком метода можно считать его сложность, которая требует от офтальмохирурга высокого мастерства. Также лазерное лечение затрудняют высокие степени помутнения хрусталика, поскольку непрозрачная среда мешает выполнению нужных манипуляций. Специалисты говорят о том, что такой метод подходит только 70% пациентов.
Оптимальный способ удаления катаракты определяет врач-офтальмолог с учетом анамнеза, показаний и противопоказаний конкретного пациента. В том случае, если помутнение хрусталика диагностировано на обоих глазах, сначала специалист оперирует глаз с меньшей остротой зрения.
Осложнения
Хотя операции по лечению катаракты обычно проходят очень успешно, у некоторых людей могут возникнуть осложнения, для которых потребуется дополнительное лечение. После операции вам может потребоваться носить очки.
Размытое зрение
Наиболее распространенный риск при операции по лечению катаракты — появление заболевания, которое называется помутнение задней капсулы (ПЗК) хрусталика (вторичная катаракта). При этом часть капсулы хрусталика («кармана», в котором находится хрусталик) утолщается и вызывает размытость зрения. Это не повторное заболевание катарактой. Размытость зрения вызывается ростом клеток на задней части искусственного хрусталика.
Раньше ПЗК встречалось очень часто, но в наши дни риск значительно уменьшился благодаря изменениям в конструкции современных искусственных хрусталиков. ПЗК обычно развивается в период от 6 месяцев до 5 лет после операции.
Если это произойдет, вам может потребоваться повторная операция. Коррекция зрения будет проводиться с помощью лазерной хирургии глаза (когда используются лучи энергии, чтобы сделать разрез в глазу). В ходе лазерной коррекции будет удален мутный участок капсулы хрусталика, а остальная ее часть будет держать искусственный хрусталик.
Процедура занимает примерно 15 минут и ваше зрение должно улучшиться сразу же или в течение нескольких дней. При этой операции не делаются разрезы и не накладываются швы, поэтому скорее всего, после операции вы сразу можете заниматься своими делами. После этой операции вы можете видеть «мушки» (плавающие помутнения).
Прочие осложнения
Прочие осложнения операции по удалению катаракты встречаются гораздо реже и включают в себя:
- глазную инфекцию;
- глазное кровоизлияние (кровотечение);
- воспаление (опухание и покраснение) глаза;
- разрыв капсулы хрусталика;
- попадание фрагмента катаракты в заднюю часть глаза;
- повреждение других частей глаза, например, роговицы (передней прозрачной оболочки глаза).
В большинстве случаев риск осложнений при операции по лечению катаракты составляет менее 1%. Наиболее распространенное осложнение — разрыв капсулы хрусталика, который может случаться чаще.
Чаще всего возможно успешное лечение любых осложнений операций по лечению катаракты. Иногда ваше зрение может стать хуже, чем оно было до операции или вашему глазу будет нанесен непоправимый ущерб, который приводит к потере зрения. Однако такие случаи очень редки.
Кистозный макулярный отек
Кистозный макулярный отек — это вероятное осложнение, которое может привести к потере зрения. При этом отеке скапливается жидкость между слоями сетчатки (где расположены нейроны, выстилающие глазное дно и улавливающие свет). Есть два различных типа кистозного макулярного отека:
- ишемический кистозный макулярный отек;
- клинический кистозный макулярный отек.
Ишемический кистозный макулярный отек встречается очень часто, но на зрение не влияет. Клинический кистозный макулярный отек может приводить к потере зрения и считается, что он вызывает 0,1-12% всех случаев потери зрения. Кистозный макулярный отек иногда лечится нестероидными противовоспалительными препаратами. Впрочем, исследования в этой области все еще ведутся.
Использование очков
Естественный хрусталик в вашем глазу может менять форму. Благодаря этому ваши глаза могут фокусироваться на ближних и дальних объектах. Однофокусные (монофокальные) и мультифокальные пластиковые хрусталики этого делать не могут. Поэтому после операции по лечению катаракты вам могут потребоваться очки для чтения или для дали.
Согласно некоторым исследованиям, 95% людей с монофокальными и 68% людей с мультифокальными хрусталиками носят очки после операции по лечению катаракты. Другой тип искусственного хрусталика, который называется аккомодирующий, позволяет глазу фокусироваться как на ближних, так и на дальних объектах.
Операция — единственное решение проблемы катаракты
В XXI веке операции по катаракте не связаны с серьезными рисками для здоровья глаз пациента. Методики оперативного вмешательства хорошо отработаны, а новые технологии позволили существенно снизить количество послеоперационных осложнений. Все чаще выбор специалистов падает на менее травматичные методы замены хрусталика, путем лазерной и ультразвуковой факоэмульсификации, которые хоть и стоят несколько дороже простых операций, но зато позволяют быстро восстановить зрение и сократить реабилитационные сроки.
Суть операции катаракты в том, чтобы через разрез на роговице извлечь помутневший хрусталик и заменить его искусственным. Какие существуют способы замены хрусталика при катаракте:
- Интракапсулярная экстракция — в настоящее время этот метод используется нечасто, так как предполагает удаление не только самого хрусталика, но и капсулы, что связано с высокой степенью травматичности и большими сложностями во время приживления.
- Экстракапсулярная экстракция — во время этой традиционной операции по замене хрусталика сохраняется его задняя капсула, которая выполняет функции своеобразного барьера между передним отделом глаза и его задним участком.
- Лазерная факоэмульсификация — бесшовная операция лазером, разрез делается не более 2,5 мм, все процессы по замене хрусталика отображаются на мониторе и контролируются специалистами.
- Ультразвуковая факоэмульсификация — эффективный метод избавления от катаракты любой плотности, прокол может быть даже 1,7 мм в том случае, если имплантируются линзы нового поколения.
Операции по замене хрусталика, при которых создавался большой разрез, требующий длительного заживления, были связаны также с развитием и разных осложнений: отслойкой сетчатки, смещением линзы, появлением вторичной катаракты, макулярного отека, повышением внутриглазного давления, кровоизлиянием в переднюю камеру или стекловидное тело. Вторичная катаракта достаточно часто встречается как наиболее распространенное осложнение, возникающее после удаления катаракты. В большинстве случаев процессы помутнения капсулы связаны фиброзом и избыточной регенерацией эпителия (чаще у пациентов более молодого возраста).
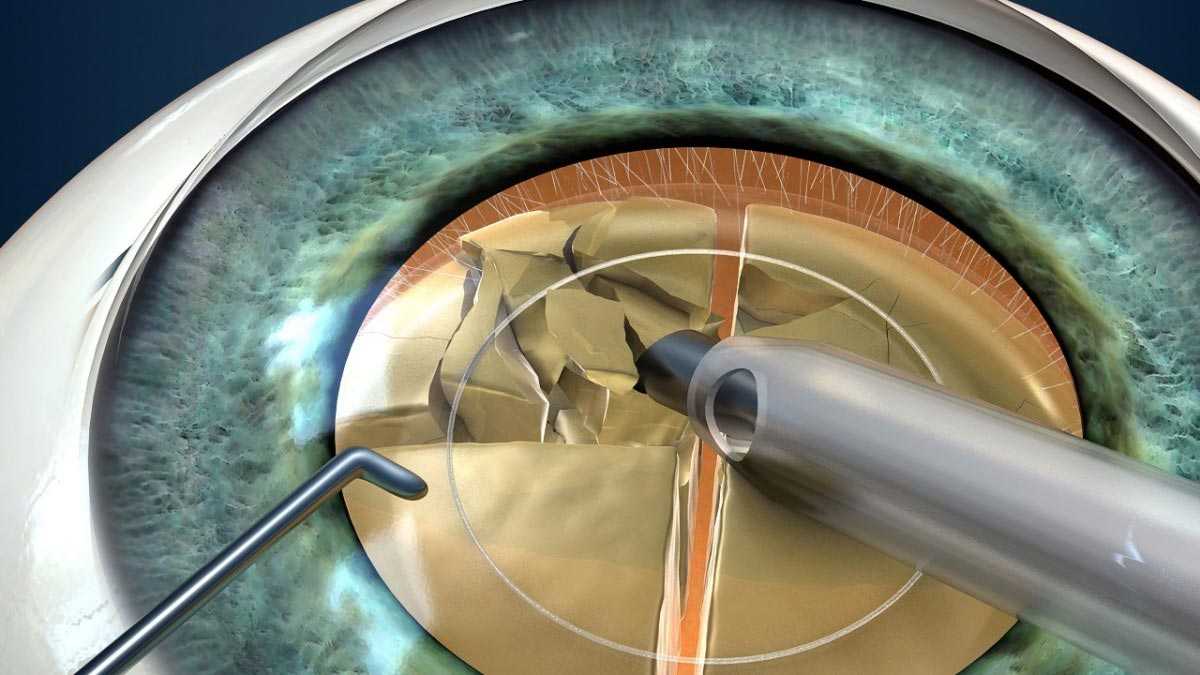
Сейчас с появлением прогрессивных технологий такие способы, как экстракапсулярная и интракапсулярная экстракция практически не применяют. Все чаще предпочтение отдается бесшовным методам имплантации интраокулярных линз. Такие методы имеют массу преимуществ, среди которых: короткий реабилитационный период, самогерметизирующийся разрез, использование современных типов хрусталика.
































