Содержание
- 1 Признаки и симптомы
- 1.1 Энцефалопатия и отек мозга
- 1.2 Коагулопатия
- 1.3 Почечная недостаточность
- 1.4 Воспаление и инфекция
- 1.5 Нарушения обмена веществ
- 1.6 Нарушение гемодинамики и сердечно-дыхательной системы
- 1.7 Поздняя беременность
- 2 Причины
- 3 Патофизиология
- 4 Диагноз
- 5 Лечение
- 5.1 Общие проблемы
- 5.2 Неврологические осложнения
- 5.3 Сердечно-сосудистые осложнения
- 5.4 Легочные осложнения
- 5.5 Коагулопатия и желудочно-кишечное кровотечение
- 5.6 Питание, электролиты и метаболические нарушения
- 5.7 Инфекция
- 5.8 Трансплантация печени
- 5.9 Ацетилцистеин
- 6 Прогноз
- 7 Терминология
- 8 Ссылки
- 9 Внешние ссылки
Как определить печеночную недостаточность
Печеночная недостаточность – острое или хроническое состояние, развивающееся в результате дистрофических, фиброзных или некротических изменений паренхимы печени, что приводит к нарушениям в ее работе.
Причины печеночной недостаточности
 Вызвать изменения в печеночной ткани могут инфекционные заболевания, преимущественно вирусной этиологии (гепатиты, мононуклеоз, герпес). Второй по частоте этиологический фактор печеночной недостаточности – прием лекарственных препаратов (мочегонных, седативных, анальгетиков) и воздействие токсинов (ядовитые грибы, химические соединения).
Вызвать изменения в печеночной ткани могут инфекционные заболевания, преимущественно вирусной этиологии (гепатиты, мононуклеоз, герпес). Второй по частоте этиологический фактор печеночной недостаточности – прием лекарственных препаратов (мочегонных, седативных, анальгетиков) и воздействие токсинов (ядовитые грибы, химические соединения).
Клетки печени перестают выполнять свои функции, в частности дезинтоксикационную. Из-за чего токсические продукты метаболизма не инактивируются, а накапливаются в организме и поражают центральную нервную систему.
Также спровоцировать патологию может недостаточное кровоснабжение органа, которое развивается на хронической сердечной недостаточности или в результате сильного кровотечения. Еще одной причиной становится инфильтрация печени метастазами рака и клетками лимфомы.
Быстрее печеночная недостаточность развивается у людей старше 40 лет, а также на фоне злоупотребления алкогольными напитками и наркотическими веществами.
Симптомы
На начальной стадии пациент отмечает ухудшение аппетита, извращение вкуса, отвращение к еде, тошноту и слабость. По мере прогрессирования заболевания появляется диспепсия, желтуха, геморрагический диатез и асцит. Больной становится эмоционально неустойчивым, проявляет агрессию. У него нарушается сон, происходит потеря ориентации, появляются нарушения координации и речи.
На терминальной стадии у пациента развивается кахексия, происходят серьезные нарушения в обмене веществ, что приводит к дистрофическим изменениям во внутренних органах. Конечная стадия – печеночная кома. Больной теряет сознание. Появляются судороги и ригидность мышц. При отсутствии адекватной терапии наступает летальный исход.
Диагностика
На начальном этапе обследования врач тщательно составляет анамнез болезни, уделяя внимание недавно перенесенным заболеваниям, хроническим патологиям, фактам злоупотребления алкоголем и возможной передозировки лекарственными препаратами. Следующий этап – лабораторно-инструментальные методы диагностики
- Клинический анализ крови. В нем будут лейкоцитоз и признаки анемии.
- Коагулограмма. Результаты покажут развитие коагулопатии – снижение протромбинового индекса и тромбоцитопению.
- Биохимия крови. Анализ проводят несколько раз, поскольку требуется динамичное наблюдение. Исследуют показатели печеночных проб – трансаминазу, щелочную фосфотазу, билирубин, альбумин, креатинин и др.
- УЗИ органов брюшной полости. Оценивают размеры печени, состояние паренхимы и ее кровоснабжение.
- Гепатосцинтиграфия. С ее помощью выявляют диффузное поражение печени.
- Электроэнцефалография. Назначают при подозрении на печеночную энцефалопатию.
По показаниям и с целью уточнения диагноза проводят МСКТ и МРТ брюшной полости, а также биопсию печени.
Лечение
Прежде всего, пациентам, если они в сознании, назначают строгую диету с исключением из рациона белков. В состоянии прекомы их переводят на парентеральное или зондовое питание.
Основу лечения составляет дезинтоксикационная терапия. Кроме того, требуется устранить водно-электролитный баланс и нормализовать микроциркуляцию в печени. С этой целью внутривенно вводят большие объемы растворов, витамины, гепатопротекторы. Дополнительно для предупреждения усугубления интоксикации очищают кишечник (клизмы, слабительное) и назначают антибиотики, чтобы предупредить процессы гниения в нем.
В схему лечения обязательно включают методы очистки крови (гемосорбцию, плазмаферез, гемодиализ или УФО).
Источники
- Acute Liver Failure. Mescape. Updated: Jun 13 2019 — http://emedicine.medscape.com/article/177354-overview
- Pediatric Liver Transplantation. Medscape. Updated: March 17 2019 —http://emedicine.medscape.com/article/1012910-overview
- Liver Transplants. Medscape. Updated: December 31, 2017 — http://emedicine.medscape.com/article/776313-overview
- Intravenous N-acetylcysteine improves transplant-free survival in early stage non-acetaminophen acute liver failure. Pubmed — https://www.ncbi.nlm.nih.gov/pubmed/19524577
- Fulminant Hepatitis. Family Practice —
- Acute Liver Failure in Children. Medscape — http://www.medscape.com/viewarticle/584466_1
- The contributions of hepatitis B virus and hepatitis C virus infections to cirrhosis and primary liver cancer worldwide. PubMed —https://www.ncbi.nlm.nih.gov/pubmed/16879891
- Cirrhosis. Medscape. Updated: 30 July 2017 —http://emedicine.medscape.com/article/185856-overview
- MELD Score for End-Stage Liver Disease (NOT appropriate for patients under the age of 12). Medscape —http://reference.medscape.com/calculator/meld-score-end-stage-liver-disease
- Acute liver failure. PostgradMed —https://www.ncbi.nlm.nih.gov/pmc/articles/PMC1743234/pdf/v081p00148.pdf
- Современные прогностические модели выживаемости пациентов с терминальными стадиями заболеваний. Журнал Клиническая и Экспериментальная Хирургия — http://www.cesurg.ru/ru/jarticlescesurg/60.html?SSr=40013379b601ffffffff27c_07df070a01282f-690
12.Overview of the Indications and Contraindications for Liver Transplantation. PMC _ https://www.ncbi.nlm.nih.gov/pmc/articles/PMC3996378/ - Liver transplantation for acute hepatic failure. PMC —https://www.ncbi.nlm.nih.gov/pmc/articles/PMC2131363/
- Indications and Contraindications for Liver Transplantation. International Journal of Gepatology —https://www.hindawi.com/journals/ijh/2011/121862/
- Liver transplantation for chronic liver disease: advances and controversies in an era of organ shortages. Postgraduate Medical Journal — http://pmj.bmj.com/content/78/917/135
- Extracorporeal liver support. Organogenesis —https://www.ncbi.nlm.nih.gov/pmc/articles/PMC3082035/
- Lifestyle Changes to Manage Cirrhosis. Winchester Hospital —http://www.winchesterhospital.org/health-library/article?id=19276
- What Are the Treatments for Cirrhosis?. WebMd —
- Cirrhosis and Chronic Liver Failure: Part II. Complications and Treatment. American Family Physician —http://www.aafp.org/afp/2006/0901/p767.html http://www.aafp.org/afp/2006/0901/p767.html
- Использование экстракорпоральных методов лечения печёночной недостаточности. Кутепов Дмитрий Евгеньевич —http://cyberleninka.ru/article/n/ispolzovanie-ekstrakorporalnyh-metodov-lecheniya-pechyonochnoy-nedostatochnosti
Общие признаки печеночно-клеточной недостаточности
Симптомы печеночно-клеточной недостаточности:
- желтуха. Данный признак говорит об обширном поражении печени;
- кожные покровы желтушные, землисто-серого цвета;
- ухудшение зрения в темноте;
- быстрая утомляемость;
- тошнота, рвота;
- слабость, плохой аппетит;
- пальмарная эритема или печеночные ладони;
- язык гладкий, глянцевый;
- сосудистые звездочки (ангиомы) на шее, лице, туловище, кистях;
- печеночный запах.
Также выделяют три стадии клинических признаков.
|
Стадия |
Описание |
|
1 стадия |
Клинические признаки могут отсутствовать. |
|
2 стадия |
Характерны слабость, диспепсические расстройства, желтуха, геморрагический диатез, отеки, асцит. |
|
3 стадия |
Характеризуется глубоким нарушением обмена веществ, дистрофические изменения печени и внутренних органов. Появляются признаки печеночной комы. |
При печеночной недостаточности могут образовываться ксантелазмы — выпуклые подкожные образования бледно-желтого окраса. Чаще всего встречаются на веках, шее.
В результате нарушения работы гепатоцитов может наблюдаться увеличение в размерах печени. Это является компенсаторным механизмом в ответ на токсическое воздействие желчных кислот, которые обнаруживаются в большом количестве.
Наиболее распространенным проявлением данной патологии считается ПСЭ (портосистемная энцефалопатия).
Уменьшение печени в размерах возможно при фульминантной печеночной недостаточности. Печень — мягкая, дряблая, болезненная при пальпации, края не ровные.
Этиология и патогенез печеночной недостаточности
Печеночная недостаточность чаще всего возникает при вирусных гепатитах (вирус А и В), острых отравлениях (грибами, дихлорэтаном, фосфором, четыреххлористым углеродом, мышьяком), как следствие тяжелых токсикозов беременности, ожоговой болезни, применение ингаляционных анестетиков, антибиотиков или сульфаниламидных средников с гепатотоксическим действием, при массивной бактериальной инвазии, циррозах, первичных и метастатических опухолях печени.
Выраженная печеночная недостаточность проявляется комой. Печеночная кома бывает:
- эндогенная (печеночно-клеточная, «распадного»),
- экзогенная (портокавальная, «шунтовая»),
- смешанная.
Токсическое поражение тканей печени с разрушением более 70% гепатоцитов обусловливает развитие эндогенной комы. При циррозах печени высокое давление в воротной вене противодействует току крови, она переходит в систему полой вены. Поэтому печень не способна эффективно очистить кровь — возникает экзогенная кома. В клинической практике наблюдают чаще смешанные формы печеночной недостаточности. Поражение центральной нервной системы при печеночной коме обусловлено рядом причин. Прежде всего, это аммиачная энцефалопатия (синтез мочевой кислоты из аммиака резко нарушается, и уровень его в крови возрастает в несколько раз).
Провоцирующими факторами могут быть пищевые продукты, богатые белками; желудочно-кишечные кровотечения; лекарственные средники снотворного и наркотического ряда; алкоголь; операции; инфекции; метаболический алкалоз. В тканях ЦНС накапливаются так называемые «ложные» медиаторы (октопамин), аминокислоты (метионин, фенилаланин, тирозин, триптофан) и их токсичные метаболиты. На фоне гипопротеинемии возникают интерстициальные отеки, что приводит к дыхательной и тканевой гипоксии. Нарушение синтеза различных ферментов, расстройство углеводного и жирового обменов, метаболический алкалоз с гипокалиемией усложняют поражения центральной нервной системы.
Лечение печёночной недостаточности
Лекарственные препараты для лечения печёночной недостаточности
При отравлении химикатами и ядовитыми растениями возможно применение активированного угля. Продолжаются исследования способности ацетилцистеина защищать печень при острой печёночной недостаточности. Особенно эффективно назначение ацетилцистеина при передозировке парацетамола. При отравлении бледной поганкой используют бензилпенициллин в качестве антидота.
При отёке головного мозга и увеличении внутричерепного давления назначают маннитол в качестве осмотического диуретика. При отсутствии эффекта от мочегонных препаратов используют барбитураты, способные снижать внутричерепное давление (пентобарбитал, пентотал).
Лактулоза — слабительное, способное снижать повторное всасывание токсических продуктов белкового обмена (аммиак) в кишечнике, широко применяется для лечения печёночной недостаточности. Позволяет снизить нагрузку на печень, незначительно увеличивает выживаемость пациентов, но не влияет на влияет на степень тяжести энцефалопатии.
Пациенты с тяжёлой печёночной энцефалопатией погружаются в медикаментозный наркоз, индуцирующийся с помощью назначения мидазолама или пропофола. Больной переводится на искусственную вентиляцию лёгких с интубацией.
Другие лекарственные препараты, такие как антибиотики, противогрибковые препараты, сердечные средства, электролитные растворы для внутривенного введения, факторы свёртывания крови используются для борьбы с осложнениями и не влияют на общий прогноз.
Показания к пересадке печени
Критерии Королевского Колледжа, необходимые для трансплантации печени при острой печёночной недостаточности, вызванной ацетаминофеном: рН артериальной крови <7,3 вне зависимости от тяжести энцефалопатии, или показатели протромбинового времени >100 секунд, креатинин плазмы крови >3,4 мг/Дл, в сочетании с энцефалопатией 3 или 4 степени.
Критерии Королевского Колледжа, необходимые для трансплантации печени при острой печёночной недостаточности, вызванной другими причинами: МНО>6,5 (протромбиновое время >100 секунд) вне зависимости от тяжести энцефалопатии, или 3 любых критерия из следующего списка:
- МНО>3,5 (протромбиновое время >50 секунд)
- Возраст <10 или >40 лет
- Билирубин плазмы >18 мг/Дл
- Возникновение энцефалопатии менее чем за 7 дней от момента появления желтухи
- Острая печёночная недостаточность, не связанная с гепатитом А или В, или связанная с идиосинкразией в ответ на приём лекарственных препаратов.
Эффективность трансплантации при острой печёночной недостаточности достигает 56-90%. Реципиенты должны пожизненно принимать препараты, предупреждающие отторжение пересаженного органа. Развитие отторжения трансплантата диагностируется в 20-70% случаев, чаще всего в течение 7-14 дней после операции.
Экстракорпоральные методы лечения печёночной недостаточности
Современные методы экстракорпоральной терапии печёночной недостаточности позволяют эффективно удалять из крови больного основные токсические вещества, провоцирующие возникновение печёночной энцефалопатии. С этой целью используют молекулярную адсорбирующую систему МАРС (альбуминовый диализ) или “Прометей” (FPSA). Цель экстракорпоральной терапии — выведение из организма аммиака, билирубина, мочевины и креатинина, что создаёт условия для спонтанного восстановления печени или поддержания жизни больного до трансплантации.
Неотложная помощь при печёночной недостаточности
Неотложная медицинская помощь требуется при всех случаях печёночной недостаточности. Соответствующие лечебные мероприятия зависят от состояния больного и варьируют от поддерживающей терапии при легкой степени тяжести, до экстренной трансплантации печени у пациентов с тяжёлой формой заболевания. В качестве первой помощи может использоваться экстракорпоральный метод лечения.
Симптомы печеночной недостаточности
Симптомы цирроза печени развиваются медленно и не замечаются пациентом в течение длительного времени. Сначала пациенты обычно жалуются на слабость, зуд кожи и появление желтухи. По мере развития болезни появляются мышечная атрофия и асцит — у пациента увеличивается окружность живота, при довольно тонких конечностях.
Другие симптомы цирроза печени:
- субфебрильная температура;
- отсутствие аппетита, потеря веса;
- сосудистые пучки на коже;
- ладонная эритема (краснота);
- чрезмерный рост волос у женщин;
- расширенные венозные сосуды брюшной стенки («голова медузы»);
- симптомы геморрагического диатеза из-за дефицита факторов свертывания;
- асцит и плевральная жидкость — вызванные дефицитом альбумина и утечкой жидкости из сосудов.
 Субфебрильная температура
Субфебрильная температура
 Отсутствие аппетита
Отсутствие аппетита
Также появляется сексуальная дисфункция. В результате нарушения метаболизма половых гормонов у мужчин появляются симптомы феминизации — выпадение волос на груди и подмышках и гинекомастия, а также гипогонадизм — потеря либидо. У женщин диагностируется нарушение менструального цикла.
Этиология, пути передачи
Основными путями передачи вирусов А и Е являются:
- водный;
- контактно-бытовой;
- алиментарный.
Пути проникновения вирусов В, С, D:
- при контакте с кровью вирусоносителя;
- во время инъекций, сеансов иглоукалывания, гемодиализа, использовании одних и тех же канюль и игл для инъекций;
- от матери к ребенку во время родов или грудного вскармливания;
- половой путь;
- при переливании крови;
- при контакте с предметами, на которых находится кровь больного;
- использование одного шприца разными людьми при употреблении наркотиков;
- при нанесении татуировки, выполнении пирсинга.
Некоторые инфицированные люди сами не болеют, но представляют опасность для окружающих людей, так как являются носителями вируса.
Симптомы и признаки
Острая печёночная недостаточность подразумевает такие симптомы:
- Тошнота, рвота, резкое снижение массы тела, лихорадка, выраженная слабость и утомляемость при самых незначительных физических нагрузках;
- Желтуха (пожелтение кожи, слизистых оболочек из-за повышения уровня билирубина), выраженный кожный зуд;
- «Печёночный» запах изо рта (напоминает запах тухлого мяса);
- Асцит (скопление жидкости в брюшной полости), отёки конечностей;
- Тремор, или дрожание верхних конечностей (непроизвольные взмахи руками);
- Кровотечение из желудочно-кишечного тракта, мест инъекций, носовые кровотечения;
- Снижение артериального давления, нарушение сердечного ритма (аритмии разных видов);
- Гипогликемия (снижение уровня глюкозы в крови).
В большинстве случаев развивается гепаторенальный синдром (печёночно-почечная недостаточность). Причиной может стать воздействие ядовитых продуктов обмена, не выводящихся из организма должным образом, или резкое падение артериального давления.
Главным признаком острой печёночной недостаточности является печёночная энцефалопатия. Это потенциально обратимые нарушения в неврологической и психической сфере, спровоцированные снижением детоксикационной функции печени и формированием сосудистых соединений (шунтов).
 У здорового человека головной мозг защищён от проникновения любых веществ гематоэнцефалическим барьером. Барьер находится в мелких сосудах (капиллярах) и представляет собой своеобразный фильтр, не позволяющий попасть в ткань мозга циркулирующим в крови веществам. Шунты – это обходные пути, посредством которых барьер огибается, и токсины без труда оказываются в головном мозге. Наиболее агрессивным среди них является аммиак, который накапливается в кишечнике.
У здорового человека головной мозг защищён от проникновения любых веществ гематоэнцефалическим барьером. Барьер находится в мелких сосудах (капиллярах) и представляет собой своеобразный фильтр, не позволяющий попасть в ткань мозга циркулирующим в крови веществам. Шунты – это обходные пути, посредством которых барьер огибается, и токсины без труда оказываются в головном мозге. Наиболее агрессивным среди них является аммиак, который накапливается в кишечнике.
Наиболее часто пусковыми факторами (триггерами) развития печёночной энцефалопатии становятся сопутствующая инфекция, злоупотребление алкоголем, желудочно-кишечное кровотечение, передозировка некоторых лекарств (барбитураты, бензодиазепины и др). Перед возникновением этого состояния обычно нарастает желтуха, уменьшаются размеры печени, усиливается потеря веса. В прогрессии различают несколько стадий:
- первая стадия: нервозность, нарушение сна, искажение почерка, выраженное психическое и двигательное возбуждение, порывистый тремор рук;
- вторая стадия: пациент апатичен, дезориентирован во времени, тремор становится более заметным;
- третья стадия: сонливость, больной не понимает, где находится, малоподвижен;
- четвёртая стадия: возникает кома (угнетение всех рефлексов). Сознание отсутствует, как и реакция на любые внешние раздражители (температура, боль и др.).
Пациент выглядит изнурённым, конечности на ощупь холодные, изо рта и от кожи исходит сладковатый («печёночный») запах. Частые носовые, пищеводные кровотечения, кровоизлияния на слизистых оболочках. Кожа сухая, со следами расчёсов.
 Хроническая печёночная недостаточность развивается постепенно. Начинается с диспепсического синдрома (тошнота, ухудшение аппетита, рвота, расстройство стула в виде поноса, снижение веса). Затем присоединяется желтуха, подкожные кровоизлияния, отеки конечностей и асцит. Характерны нарушения в эндокринной сфере: бесплодие, гинекомастия (увеличение молочных желёз у мужчин), алопеция (облысение), снижение либидо. Пациенту свойственны частые перепады настроения, бессонница или, наоборот, сонливость, апатия, ухудшение памяти. Все указанные симптомы печёночной недостаточности со временем нарастают.
Хроническая печёночная недостаточность развивается постепенно. Начинается с диспепсического синдрома (тошнота, ухудшение аппетита, рвота, расстройство стула в виде поноса, снижение веса). Затем присоединяется желтуха, подкожные кровоизлияния, отеки конечностей и асцит. Характерны нарушения в эндокринной сфере: бесплодие, гинекомастия (увеличение молочных желёз у мужчин), алопеция (облысение), снижение либидо. Пациенту свойственны частые перепады настроения, бессонница или, наоборот, сонливость, апатия, ухудшение памяти. Все указанные симптомы печёночной недостаточности со временем нарастают.
Причины и классификация
Острая печёночная недостаточность развивается по нескольким механизмам:
Печёночно-клеточная недостаточность встречается наиболее часто. Она может осложнять течение всех заболеваний печени. Это гепатиты разной этиологии (вирусные, лекарственные, токсические), опухоли или травмы печени, окклюзия (нарушение проходимости) печёночных сосудов, цирроз печени, склерозирующий холангит. Синдром печёночно-клеточной недостаточности характеризуется «таянием печени». Данное явление объясняется массивным некрозом клеток. Печень уменьшается в размерах, сужаются её границы, нижний край плохо определяется при пальпации.
Экзогенная кома связана с нарушением кровоснабжения печени по различным причинам. Это может быть портальная гипертензия (повышение давления в воротной вене), тромбоз печёночных или внепечёночных сосудов, что создаёт препятствие кровотоку.
Смешанная недостаточность подразумевает сочетание механизмов развития обоих вышеуказанных видов.
 Основной этиологический фактор манифестирования острой печёночной недостаточности – массовая гибель (или некроз) клеток печени (гепатоцитов). Происходит в результате прогрессирования вирусных гепатитов В и С, токсического или лекарственного гепатита. Некроз провоцирует бесконтрольный приём парацетамола, изониазида, тетрациклина и некоторых других лекарств, особенно в сочетании с этанолом. Спиртные напитки лидируют среди химических веществ, поражающих печень, особенно если они изготовлены не в условиях промышленного производства.
Основной этиологический фактор манифестирования острой печёночной недостаточности – массовая гибель (или некроз) клеток печени (гепатоцитов). Происходит в результате прогрессирования вирусных гепатитов В и С, токсического или лекарственного гепатита. Некроз провоцирует бесконтрольный приём парацетамола, изониазида, тетрациклина и некоторых других лекарств, особенно в сочетании с этанолом. Спиртные напитки лидируют среди химических веществ, поражающих печень, особенно если они изготовлены не в условиях промышленного производства.
Причиной может стать заболевание, при котором печень страдает от гипоксии (кислородное голодание). Это патология системы кровоснабжения печени или внепечёночных сосудов, инфаркт миокарда (некроз сердечной мышцы). Недостаточность печени неизбежно возникает при сепсисе, когда в крови появляются бактерии. Они выделяют токсины, которые могут привести к развитию шока (резкое падение артериального давления). Воздействие на печень двойственное: с одной стороны, её отравляют продукты жизнедеятельности бактерий, с другой – во время шока развивается гипоксия из-за неадекватного кровотока. Метаболические аномалии, например, синдром Рея (возникает у детей и подростков после приёма ацетилсалициловой кислоты) или болезнь Вильсона–Коновалова (нарушение обмена меди) также представляют высокую степень риска.
Хроническая печёночная недостаточность может прогрессировать по тем же механизмам, что и острая. Но это занимает определённое время. Классифицируется как:
- Малая печёночная недостаточность, или гепатодепрессия. Обусловлена снижением функциональных возможностей печени, протекает без включения в процесс печёночной энцефалопатии (определение и причины рассмотрены ниже).
- Большая печёночная недостаточность, или гепатаргия. Характеризуется всеми признаками печёночной энцефалопатии.
Есть несколько стадий хронической недостаточности печени:
- компенсированная (патологические изменения еще не отражаются на состоянии организма).
- декомпенсированная (появляются симптомы, указывающие на поражение печени).
- терминальная (характеризуется острым дефицитом всех функций – происходит отказ печени, симптомы которого объясняются полным прекращением работы органа).
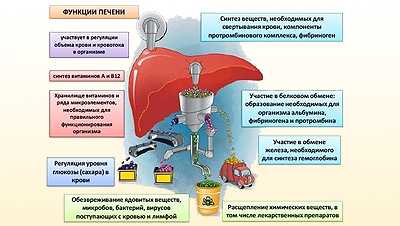 Причинами развития хронической печёночной недостаточности становятся медленно прогрессирующий цирроз печени, латентно (скрыто) протекающие вирусные гепатиты или другие патологические состояния, при которых некроз паренхимы происходит не массивно, а постепенно с частичным утрачиванием функций. Печень имеет широкие компенсаторные возможности. По мере гибели клеток оставшиеся увеличиваются в объеме, чтобы взять на себя часть нагрузки. До тех пор, пока они способны это делать, стадия декомпенсации не наступит.
Причинами развития хронической печёночной недостаточности становятся медленно прогрессирующий цирроз печени, латентно (скрыто) протекающие вирусные гепатиты или другие патологические состояния, при которых некроз паренхимы происходит не массивно, а постепенно с частичным утрачиванием функций. Печень имеет широкие компенсаторные возможности. По мере гибели клеток оставшиеся увеличиваются в объеме, чтобы взять на себя часть нагрузки. До тех пор, пока они способны это делать, стадия декомпенсации не наступит.
Диагноз
Всем пациентам с клиническими или лабораторными признаками умеренного и тяжелого острого гепатита следует немедленно измерить протромбиновое время и тщательно оценить психический статус. Если протромбиновое время удлиняется на ≈ 4–6 секунд или более (МНО ≥ 1,5) и есть какие-либо доказательства изменения сенсориума, следует серьезно подозревать диагноз ОПЧ и госпитализировать обязательно. Первоначальное лабораторное обследование должно быть обширным, чтобы оценить как этиологию, так и тяжесть.
- Первичный лабораторный анализ
- Протромбиновое время / INR
- Общий анализ крови
- Химия
- Тест функции печени: AST, ALT, щелочная фосфатаза, GGT, общий билирубин, альбумин
- креатинин, мочевина / азот мочевины крови, натрий, калий, хлорид, бикарбонат, кальций, магний, фосфат
- Глюкоза
- Амилаза и липаза
- Газ артериальной крови, лактат
- Группа крови и скрининг
- уровня парацетамола (ацетаминофена), токсикологический скрининг
- вирусный гепатит серологии: анти-HAV IgM, HBSAg, anti-HBc IgM, анти-HCV
- аутоиммунные маркеры: ANA, ASMA, LKMA, иммуноглобулин уровни
- церулоплазмин уровень (при подозрении на болезнь Вильсона)
- Тест на беременность (женщины)
- Аммиак (если возможно, артериальный)
- ВИЧ статус (имеет значение для трансплантации )
Сбор анамнеза должен включать тщательный анализ po незначительное воздействие вирусных инфекций и лекарств или других токсинов. На основании анамнеза и клинического обследования следует исключить возможность основного хронического заболевания, так как оно может потребовать другого лечения.
A биопсия печени, выполняемая трансъюгулярным путем из-за коагулопатии, обычно не требуется, за исключением случайных злокачественных новообразований. По мере продолжения оценки необходимо принять несколько важных решений; например, следует ли поместить пациента в отделение интенсивной терапии или перевести пациента в учреждение трансплантологии. Консультация центра трансплантологии как можно раньше имеет решающее значение из-за возможности быстрого прогрессирования ОПН.
Определение
Острая печеночная недостаточность определяется как «быстрое развитие гепатоцеллюлярной дисфункции, в частности коагулопатии и изменений психического статуса (энцефалопатия), у пациента без известного предшествующего заболевания печени».
Диагноз острой печеночной недостаточности основывается на физикальном осмотре, лабораторных данных, истории болезни пациента и прошлой истории болезни, чтобы установить изменения психического статуса, коагулопатию, скорость начала и отсутствие известного предшествующего заболевания печени соответственно.
Точное определение термина «быстрое» несколько сомнительно, и существуют различные подразделения, которые основаны на времени от появления первых печеночных симптомов до начала энцефалопатии. Одна из схем определяет «острую печеночную недостаточность» как развитие энцефалопатии в течение 26 недель после появления каких-либо печеночных симптомов. Это подразделяется на «фульминантную печеночную недостаточность», которая требует начала энцефалопатии в течение 8 недель, и «субфульминантную», которая описывает начало энцефалопатии через 8 недель, но раньше 26 недель. Другая схема определяет «сверхострое» как начало в течение 7 дней, «острое» как начало в период между 7 и 28 днями и «подострое» как начало в период между 28 днями и 24 неделями.
Причины ХПН
Этиология печеночно-клеточной недостаточности разнообразны:
- отравление алкоголем, ядами;
- вирусные, грибковые, бактериальные, паразитарные поражения печени;
- гепатиты С и В;
- цирроз;
- болезнь Боткина;
- избыточный прием лекарственных средств;
- ишемия;
- жировая дистрофия печени.
Факторами риска являются:
- кровотечения из пищеварительного тракта;
- травмы печени при ДТП, операциях;
- желчекаменная болезнь;
- хроническая сердечная недостаточность;
- интоксикации.
Черепенько Людмила Викентьевна
врач — терапевт • врач – кардиолог
Редкими причинами, вызывающими печеночную недостаточность, могут быть аутоиммунные заболевания, полостные операции на печени или рядом расположенных органах. Получите своевременную консультацию нашего врача, чтобы выявить причину, вызвавшую патологию и начать лечение.
Симптомы печеночной недостаточности
Помимо каких-то общих признаков, есть также ряд симптомов, которые характерны для определенного типа людей, отличающихся по возрасту или полу.
У взрослых мужчин
Симптомы печеночной недостаточности у мужчин выражаются следующим образом: наблюдается одностороннее или двустороннее увеличение молочных желез, импотенция, атрофия яичек, снижается рост волос на груди, лице, животе. Это вызвано невозможностью пораженной печенью инактивировать эстрогены. В итоге они накапливаются в организме.
У женщин
Признаки печеночной недостаточности у женщин и лечение немного отличаются от мужчин. У женщин наблюдается:
- атрофия матки;
- отсутствие или уменьшением роста волос на лобке;
- снижение полового влечения;
- атрофия молочных желез;
- нарушение менструального цикла.
У детей
К появлению печеночно-клеточной недостаточности в детском возрасте приводят аутоиммунные нарушения. вирусные инфекции. На первых годах жизни — атрезия желчевыводящих путей, наследственное нарушение обмена веществ. Характеризуется появлением желтухи, болей в правом подреберье, увеличением печени. Возможно появление гематом на коже. У детей наблюдается рвота с кровью, дегтеобразный стул.
Черепенько Людмила Викентьевна
врач — терапевт • врач – кардиолог
На начальной стадии заболевания появляются только диспептические расстройства
При появлении первых признаков заболевания важно проконсультироваться с врачом, не дожидаясь выраженной и тяжелой формы течения болезни. Обращайтесь к нашим докторам, чтобы понимать, как действовать при первых симптомах заболевания
Интенсивная терапия печеночной недостаточности
В основу интенсивной терапии положено этиологический принцип лечения патологии, приведшей к печеночной недостаточности, и предупреждения и терапии основных синдромов печеночной недостаточности в течение периода (10-14 дней), необходимого для спонтанной регенерации гепатоцитов.
1. Назначают больному строгий постельный режим в боксированной палате, с соблюдением медперсоналом полной асептики и антисептики.
2. С целью предупреждения энцефалопатии изымают из рациона животные белки и жиры.
3. Ликвидация гепатотоксических факторов (гипоксии, гиповолемии, геморрагии, интоксикации):
- для ликвидации гипоксии применяют оксигенотерапию (подача 3-4 л / мин кислорода через интраназальный катетер, сеансы ГБО, длительное непрерывное введение кислорода через катетер в тонкий кишечник — 0,2 — 0,3 мл / кг массы тела в минуту, оксигенированной крови в реканализованую пупочную вену);
- для увеличения печеночного кровотока восстанавливают ОЦК, улучшают реологические свойства крови, ликвидируют парез кишок. С этой целью применяют инфузии кристаллоидов, бессолевых и гемодинамических средников, р-р эуфиллина (2,4% по 20-30 мл / сут), симпатолитическим средники. Введение 10% раствора альбумина (200-300 мл), р-на маннитола (1 г / кг), реополиглюкина повышает онкотическое давление плазмы, уменьшает интерстициальный отек ткани печени;
- для профилактики возникновения стрессовых язв и желудочно-кишечных кровотечений применяют Н2 блокаторы (по 150 мг циметидина), при кровотечении из варикозно расширенных вен пищевода вставляют зонд Блэкмора;
- при наличии крови в кишечнике для уменьшения интоксикации обязательно следует произвести чистку;
- при необходимости гемотрансфузий следует использовать только свежестабилизованную кровь, консервантом которой должен быть раствор гепарина.
Для предупреждения и лечения интоксикации организма применяют следующие методы:
• очистка кишечника (частые клизмы, солевое слабительное, применение антибиотиков, не имеющих гепатотоксического действия — канамицина до 6 г / сут, ампициллина — 1г через 4 часа.),
• очистка крови — (с использованием сеансов плазмафереза, гемосорбции или гемодиализа, подключением ксеноселезенки или ксенопеченки т.п.).
• вводят вещества, способные связывать аммиак в крови (глютаминовую кислоту — по 40-50 мл 1% раствора, с глюкозой, трижды в сутки, р-н а-аргинина — по 2 грамма капельно внутривенно каждые 8 часов).
4. Для улучшения энергетических процессов, происходящих в гепатоцитах, вводят концентрированные (10-20%) р-ры глюкозы (до 5 г / кг в течение суток). Такая терапия также уменьшает распад собственных белков организма и образования шлаков.
5. С целью стабилизации клеточных мембран гепатоцитов назначают глюкокортикоиды (до 10-15 мг / кг гидрокортизона в течение суток).
6. Для стимуляции липотранспортных механизмов и стабилизации энергетического обмена применяют холинхлорид (по 10 мл 10% раствора, вместе с 200 мл раствора глюкозы, после предварительной атропинизации раза в сутки).
7
Важное значение придают витаминотерапии (С, В1, В2, В6, К, Е, В12, фолиевая и никотиновая кислоты в дозах, в 2-3 раза превышающих суточной потребности), назначают сердечные гликозиды, АТФ, панангин, антигипоксанты (цитохром С, гутимин, натрия оксибутират)
Обследование перед началом лечения
Тщательное обследование помогает разобраться в причинах печеночной недостаточности, оценить степень нарушения функции печени, правильно спланировать лечение. Врач может назначить следующие методы диагностики:
- Общий анализ крови.
- Биохимический анализ крови на уровни общего белка, альбумина, холестерина, протромбина, трансаминаз, холинэстеразы, билирубина, фенолов, аммиака, ароматических аминокислот, индикана, глюкозы, электролитов (натрия, калия, магния), продуктов азотистого обмена, pH.
- Исследование свертываемости крови (коагулограмма).
- Общий анализ кала (копрограмма) и исследование на скрытую кровь.
- Анализы на вирусные гепатиты.
- Исследование уровней токсичных веществ в крови, если есть подозрение на отравление.
- Анализ на уровни меди и циррулоплазмина в крови, медь в суточной моче.
- Анализ жидкости, которая находится в брюшной полости при асците.
- УЗИ, компьютерная томография, магнитно-резонансная томография.
- Гастроскопия.
- Исследования для оценки поражения головного мозга.
- В некоторых случаях показана биопсия печени: образец ткани органа удаляют и отправляют в лабораторию для гистологического исследования.

































