Диагностика и лечение
При появлении у ребенка симптомов, связанных с повышенной кровоточивостью, необходимо обратиться к врачу. Первичная постановка диагноза производится после визуального осмотра пациента и изучения жалоб малыша. На приеме у врача родители должны подробно описать симптомы, которыми сопровождается болезнь.
При подозрении на тромбоцитопению дальнейшая диагностика включает в себя несколько этапов. Первым из них является проведение лабораторного исследования крови для определения количества и среднего объема тромбоцитов в биологической жидкости.

Если микроскопия мазка периферической крови показала наличие незрелых гранулоцитов (зернистых лейкоцитов) или эритронормобластов (ядросодержащих эритроцитов), то причиной понижения тромбоцитов может быть гемобластоз. В этом случае для точной постановки диагноза потребуется провести трепанобиопсию (получение образца красного костного мозга).
Если врач решит, что тромбоциты у ребенка снижены из-за аутоиммунной патологии, потребуется сдать анализ крови на антитела. Для определения заболевания, сопровождающегося тромбоцитопенией, используются следующие методы диагностики:
- ультразвуковое исследование селезенки;
- рентген органов грудной клетки;
- иммуноферментный анализ биологической жидкости.
Если оказалось, что причиной снижения уровня тромбоцитов является какое-либо заболевание, пациенту назначается соответствующее лечение. Терапевтических мероприятий для повышения показателя не проводят. Если болезнь сопровождается кровотечением, больного госпитализируют и оказывают ему неотложную помощь.
В качестве медикаментозного лечения при геморрагическом синдроме назначают инъекции аминокапроновой кислоты, которая является ингибитором фибринолиза и обладает гемостатическими свойствами (рекомендуем прочитать: инструкция по применению аминокапроновой кислоты для детей в нос). Для восстановления тонуса стенок сосудов и улучшения циркуляции крови назначают препараты из фармакологической группы ангиопротекторов. К таким препаратам относятся Пентоксифиллин, Этамзилат и др.
Во время лечения необходимо исключить прием нестероидных противовоспалительных препаратов, а также лекарственных средств, содержащих в своем составе антикоагулянты и ацетилсалициловую кислоту, поскольку они могут спровоцировать внутреннее кровотечение из желудочно-кишечного тракта.
При диагнозе идиопатическая тромбоцитопеническая пурпура терапевтические мероприятия заключаются в приеме стероидных гормонов – глюкокортикоидов и иммуноглобулина. Химиотерапия и мембранный плазмоферез помогают устранить причины заболевания.
ЧИТАЕМ ТАКЖЕ: тромбоцитопеническая пурпура у детей: причины, способы лечения
Что такое тромбоцитопеническая пурпура
Идиопатическая тромбоцитопеническая пурпура — это первичное заболевание крови, которое проявляется количественными и качественными изменениями в тромбоцитарном звене гомеостаза (стабильном состоянии крови).
При аутоиммунной тромбоцитопении уменьшается не только количество тромбоцитов, но и ухудшается их качество
Характерными признаками заболевания являются: пурпура, точечные кровоизлияния под кожу (петехии) и слизистые оболочки (экхимозы), кровотечения, что возникают вследствие нарушения свёртывания крови. При этом отсутствуют признаки общей интоксикации и увеличения селезёнки.
Экхимозы на нижних конечностях при болезни Верльгофа
Заболевание часто называют болезнью Верльгофа или иммунной тромбоцитопенией, что связано с механизмами повреждения тромбоцитов.
Патогенез (что происходит?) во время Тромбоцитопенической пурпуры у детей:
Пониженное количество эритроцитов в крови ребенка
Антитромбоцитарные антитела взаимодействуют с определенными антигенными детерминантами тромбоцитарной мембраны. При тромбоцитопенической пурпуре у маленьких пациентов иногда обнаруживают тромбоциты с выраженным гранулярным аппаратом и повышенным содержанием в альфа-гранулах серотонина, но его освобождение нарушается.
Поскольку количество и качество тромбоцитов становится ненормальным, это влечет за собой изменения происходят и в сосудистой стенке. Снижается содержание тромбоцитарного фактора роста. А также происходит разрушение эндотелиоцитов под действием антитромбоцитарных антител, из-за чего признаки геморрагического синдрома начинают проявляться еще больше.
Патогенез у разных детей может отличаться, что нужно учитывать при диагностике и выборе методов и средств лечения.
Низкие тромбоциты у ребенка:причины и лечение
Тромбоциты – клетки крови, обеспечивающие процесс свертываемости. Норма тромбоцитов у ребенка до месяца находится в диапазоне от 100 до 420*109/л, у детей до года – от 150 до 350*109/л, старше года – от 180 до 320*109/л.
Если тромбоциты у ребенка ниже нормы, то развивается тромбоцитопения.
Данная патология чревата появлением кровотечений (из носа, рта, органов брюшной полости), повышенным образованием синяков, слабой остановкой крови после незначительных травм.
Низкий уровень тромбоцитов у ребенка необходимо повышать. Обязателен регулярный контроль анализов, посещение врача и выполнение его рекомендаций.
Причины снижения тромбоцитов в крови
Среди возможных провокаторов:
- Врожденные аномалии. Многие синдромы, развивающиеся еще во внутриутробный период, сопровождаются тромбоцитопенией. Сюда относят, например, специфические анемии, болезнь Бернара-Сулье и многие другие. Такие формы патологии лечить крайне сложно ввиду фундаментальности тех изменений, что обуславливают нарушение.
- Переливание крови, плазмы. Увеличение циркулирующего в данный момент объема жидкой ткани становится причиной понижения концентрации форменных клеток почти на четверть от общей массы. Это может быть опасно. Но явление временное. Оно вполне корректируется в случае необходимости и сходит на нет само.
- Опухоли сосудов. Например, гемангиомы. Тромбоциты неправильно распределяются, в пользу обеспечения нормального существования неоплазии. Соответственно полезный объем клеток становится ниже.
- Поражение селезенки. Воспалительные процессы, опухоли. Провоцируют идентичное явление с разделением тромбоцитов и сокращением доли функциональных компонентов. Заболеваниям этого органа в особенности подвержены пациенты, злоупотребляющие алкоголем, курящие. Имеющие в анамнезе гепатит, туберкулез, ВИЧ-позитивные больные.
- Все аутоиммунные патологии так или иначе повышают риск опасных осложнений со стороны крови. В частности тромбоцитопении. Возможно экспансивное распространение процесса на соседние ткани и даже отдаленные органы.
Страдает костный мозг, ответственный за кроветворение. Красная волчанка, ревматизм, некоторые формы артрита, тиреоидит (поражение щитовидной железы) создают риски.
- То же самое касается метастазов, локализованных в костном мозге.
- Перенесенные ранее инфекционные заболевания. Или же патологии, существующие у пациента в данный момент. Особенно опасны в плане сокращения концентрации тромбоцитов герпетические поражения (от ветрянки до мононуклеоза), туберкулез, штаммы гепатита.
- Анемия, лейкоз, гемофилия. Типичные заболевания, вызывающие снижение синтеза тромбоцитов, а нередко еще и особых веществ-факторов свертывания.
- Опасность представляет облучение высокими дозами радиации или не столь большими, но на систематической основе. С подобной проблемой встречаются работники атомных электростанций, жители неблагоприятных районов, люди, несущие службу на подводных лодках. В не меньшей опасности раковые больные, проходящие курс лучевой терапии.
- Недостаток витаминов и полезных веществ также может сыграть свою роль. Особенно дефицит B12 или такого элемента как железо становятся причиной снижения тромбоцитов в крови.
- Сравнительно редко виновником может стать тромбоз, склонность к подобным процессам. Из-за повышенного «расхода» форменных клеток.
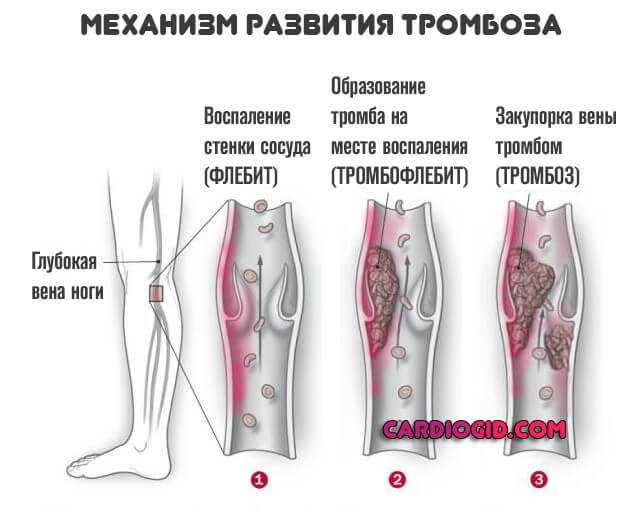
Встречается заболевание у беременных женщин, пациенток в период менструации. Это нормальное явление, оно физиологично, хотя не лишним будет следить за состоянием здоровья, на случай выхода процесса за рамки нормы.
Причины тромбоцитопении в основном связаны с работой иммунитета, эндокринной, кроветворной системами. Но вариантов так много, что быстро обнаружить исходную проблему трудно.
Классификация
Тромбоциты — это очень маленькие кровяные пластинки, которые вырабатываются костным мозгом. Они существуют от 8 до 12 дней, а затем отмирают. Каждый день организм продуцирует до 13 % новых тромбоцитов от общей массы.
Одна из функций тромбоцитов — купирование повреждений сосудов. При обнаружении дефекта в сосуде тромбоциты присоединяются к стенке сосуда и «заклеивают» повреждение. Но главной задачей кровяных пластинок является участие в остановке кровотечений, в том числе опасных для жизни. Поэтому число тромбоцитов в крови напрямую влияет на способность организма предотвращать кровотечения, а значительное падение этого показателя несет прямую угрозу жизни.
Тромбоцитопения (тромбопения) встречается у 5–20 человек на 100 тыс. населения. Это заболевание поражает и взрослых, и детей. Но чаще всего болеют люди в возрасте 20–40 лет. Среди больных больше женщин, чем мужчин.
Острая форма заболевания, которая длится меньше полугода, чаще встречается у маленьких детей, остальные возрастные группы обычно сталкиваются с хронической формой тромбоцитопении. Хроническая форма может протекать долго с редкими рецидивами или непрерывно протекающим заболеванием.
Существуют несколько видов тромбоцитопении:
- Первичная иммунная, идиопатическая тромбоцитопеническая пурпура (ИТП), или болезнь Верльгофа.В силу различных причин иммунная система организма начинает воспринимать собственные тромбоциты как чуждые тела и стремиться их уничтожить. Отмечается пониженный уровень тромбоцитов в крови (от 100 тыс. шт./мкл и ниже), что приводит к развитию повышенной кровоточивости (геморрагический синдром). Часто заболевание сопровождается нарушением свертываемости крови. Поэтому, кроме лечения, необходимо регулярно посещать гематолога.
- Эссенциальная.Обычно диагностируется у пациентов старшего возраста (50–70 лет). Может быть следствием хирургических вмешательств или общих заболеваний, недостатка железа в продуктах питания.
- Тромбоцитопения новорожденных.Причины тромбоцитопении в этом случае — врожденные патологии, инфицирование, преждевременные роды, асфиксия при родах.
Тяжесть протекания заболевания может быть легкой, средней или тяжелой степени.
При легкой степени отмечается нижняя норма содержания тромбоцитов в крови. Обычно это состояние выявляется в ходе профилактического обследования. Лечение не проводят, но пациент должен регулярно посещать врача для контроля.
Пониженный уровень тромбоцитов в крови наблюдается на средней стадии заболевания. Эта степень характерна для идиопатического вида заболевания. Лечение должно назначаться и проводиться под контролем врача.
К симптомам тромбоцитопении тяжелой степени относятся опасные внутренние кровотечения. Состояние больного может резко ухудшаться и требовать неотложной помощи. Лечение обязательно, его лучше проводить в стационаре.
Симптомы Тромбоцитопенической пурпуры у детей:
Типичным является резкое появление пурпуры. Это генерализированный геморрагический синдром микроциркуляторного типа, который выражен в зависимости от числа тромбоцитов в периферической крови. Значение имеет, если количество тромбоцитов меньше 100 000/мкл
Важно знать, что кровоточивость бывает, если их число менее 50 000/мкл
Геморрагический синдром проявляется внутрикожными кровоизлияниями, кровоизлияниями в склеры, слизистые оболочки, десневыми и носовыми кровотечениями, течениями крови из матки, удаленного зуба, гематурией, меленой (редко).
Типичные черты пурпуры у детей:
- несимметричность, полихромность, спонтанность возникновения кровоизлияний
- неадекватность кровоизлияний степени внешних влияющих факторов
- полиморфность кровоизлияний
Самым тяжелым (но очень редким) осложнением болезни считается кровоизлияние в головной мозг. Среди факторов риска выделяют такие:
- кровоизлияния в склеру
- кровоточивость слизистых оболочек
- кровотечения
- кровоизлияния в сетчатку глаза
- вирусные инфекции
- генерализованный кожный геморрагический синдром с локализацией петехий на лице
- прием ребенком средств, ухудшающих функцию тромбоцитов
- интенсивные и травмирующие диагностические процедуры
- снижение количество тромбоцитов до уровня 20 000 / мкл и меньше
Проявления кровоизлияния в мозг могут быть различными, зависят от того, в какую зону оно произошло. Чаще всего у ребенка появляются такие признаки:
- головокружение
- головная боль
- коматозные состояния
- судороги
- менингеальные симптомы
- рвота
- очаговая неврологическая симптоматика
Кроме геморрагического синдрома, при тромбоцитопенической пурпуре не выявляют признаки интоксикации, гепатоспленомегалию или лимфоаденопатию. Геморрагический синдром является единственным проявлением болезни.
Online-консультации врачей
| Консультация кардиолога |
| Консультация нефролога |
| Консультация психиатра |
| Консультация диетолога-нутрициониста |
| Консультация маммолога |
| Консультация нарколога |
| Консультация вертебролога |
| Консультация инфекциониста |
| Консультация специалиста по лазерной косметологии |
| Консультация специалиста банка пуповинной крови |
| Консультация сосудистого хирурга |
| Консультация пластического хирурга |
| Консультация репродуктолога (диагностика и лечение бесплодия) |
| Консультация онколога |
| Консультация сексолога |
Новости медицины
Футбольные фанаты находятся в смертельной опасности,
31.01.2020
«Умная перчатка» возвращает силу хвата жертвам травм и инсультов,
28.01.2020
Назван легкий способ укрепить здоровье,
20.01.2020
Топ-5 салонов массажа в Киеве по версии Покупон,
15.01.2020
Новости здравоохранения
Глава ВОЗ объявил пандемию COVID-19,
12.03.2020
Коронавирус атаковал уже более 100 стран, заразились почти 120 000 человек,
11.03.2020
Коронавирус атаковал 79 стран, число жертв приближается к 3200 человек,
04.03.2020
Новый коронавирус атаковал 48 стран мира, число жертв растет,
27.02.2020
Геморрагическая сыпь – значит, пурпура
Для тромбоцитопенической пурпуры характерно появление петехиально-пятнистого типа кровоточивости. А в случае больших травм могут наблюдаться экхиматозы. Таким образом, симптомы тромбоцитопенической пурпуры можно представить в следующем виде:
- Кровоизлияния, появившиеся в местах инъекций;
- Выраженные кровотечения из слизистых оболочек (ротовая полость, миндалины, глотка);
- Инфекция за одну-две недели до появления сыпи;
- Нормальная температура тела даже у детей и, лишь за редким исключением, она может подняться до субфебрильной;
- Единичные или множественные спонтанные кровоизлияния (иногда после незначительного травмирования);
- Ассиметричное поражение кожи, петехии и «синяки» разных размеров;
- Кровоизлияния разного цвета: от пурпурной (ярко-красная) до сине-зеленой и желтой;
- Синяки рассасываются до 3 недель;
- Несоответствие травмы и кровоизлияния;
- Появление кровоизлияний в ночной период (во время сна);
- Появление геморрагической сыпи на ногах, руках и туловище;
- Кровотечения из носа, десен и в естественные полости;
- Желудочно-кишечные кровотечения (черная окраска стула или примесь алой крови);
- Кровавая рвота, которая носит вторичный характер, так как возникает в результате заглатывания крови из носа;
- Анемия, формирующаяся на почве постоянной потери крови;
- Возможны кровоизлияния в головной мозг, что является весьма опасным симптомом.
Кроме этого в медицинской практике были описаны кровотечения из ушей, кровохарканье и кровоизлияние в стекловидное тело глаза, которое привело к полной слепоте.
Проявления тромбоцитопенической пурпуры
Тромбоцитопеническую пурпуру люди часто путают с пурпурой Шенлейна-Геноха, для которой характерен васкулитно-пурпурный тип сыпи, поэтому болезнь называют геморрагическим васкулитом. С толку сбивает то, что сыпь похожа на петехиально-пятнистую при ТП. Болезнь Шенлейна-Геноха можно описать таким образом:
- Ярко-красная папулезная сыпь, тускнеющая со временем и оставляющая синеватые пигментные пятна;
- Ощущение зуда перед высыпанием;
- Нередко поднимается температура тела;
- Высыпания располагаются симметрично на ногах и руках;
- Поражение сосудов почек (микро- и макрогематурия).
Сыпь в случае геморрагического васкулита очень напоминает аллергическую, однако при надавливании она не исчезает. Болезнь Шенлейна-Геноха имеет хроническое течение, где, помимо кожи, могут поражаться суставы, желудочно-кишечный тракт, слизистые, поэтому выделяют 4 формы этого заболевания:
- Кожную:
- Абдоминальную;
- Суставную;
- Смешанную.
Общие принципы лечения
 При диагностировании тромбоцитоза первичного типа врачи применяют цитостатики Миелобромол и Миелосан. Лечение будет продолжительным, вплоть до получения результата, а именно – нормализации количества тромбоцитов в крови.
При диагностировании тромбоцитоза первичного типа врачи применяют цитостатики Миелобромол и Миелосан. Лечение будет продолжительным, вплоть до получения результата, а именно – нормализации количества тромбоцитов в крови.
Если рассматриваемая патология протекает тяжело, то кроме медикаментозных назначений в качестве лечения применяется тромбоцитоферез, когда с помощью специальной аппаратуры из кровяного русла удаляются тромбоциты.
Неотъемлемой частью терапии при тромбоцитозе является назначение лекарственных препаратов, которые улучшают микроциркуляцию и препятствуют склеиванию кровяных пластинок – например, Аспирин, Трентал. Но стоит знать, что Аспирин применяется только в том случае, если на фоне рассматриваемой патологии не присутствуют эрозивные изменения в пищеварительном тракте.
При диагностировании клонального тромбоцитоза пациентам назначаются Тиклопидин или Клобидогрель в индивидуальной дозировке – это антитромбоцитарные средства.
Нередко на фоне рассматриваемой патологии возникают тромбозы и ишемические проявления – при таком развитии событий применяются антикоагулянты Гепарин, Ливарудин, Арготобан. Подобное лечение должно проводиться под строгим лабораторным контролем количества тромбоцитов.
Вторичный тромбоцитоз – это повод проведения не только общей терапии, но и профилактических мер, предупреждающих развитие тромбозов. Волноваться в любом случае не стоит, потому что врачи даже при вторичном тромбоцитозе дают вполне благоприятные прогнозы.
Диагностика ИТП — простой и, одновременно, сложный процесс
— Как диагностируют ИТП и к каким специалистам направляют пациента?
— Как правило, сначала родители обращаются к педиатру. Он назначает клинический, или общий анализ крови, чтобы оценить уровень гемоглобина, лейкоцитов и тромбоцитов. Если количество последних значительно ниже нормы, ребенка направляют к гематологу в поликлинике и в стационар. Во многих случаях может потребоваться срочная госпитализация ребенка. В стационаре врачи выполняют ряд необходимых исследований, чтобы установить причину снижения тромбоцитов. Как правило, этот процесс не является сложным, хотя врачам необходимо отличить иммунную тромбоцитопению от десятка других заболеваний, при которых также могут снижаться тромбоциты.
— Чем опасны низкие тромбоциты?
— Тромбоциты отвечают за процесс свертывания крови и остановку кровотечений, например, в случае травмы или других повреждений. В условиях критического недостатка тромбоцитов в периферической крови у пациентов могут развиваться неконтролируемые кровотечения. У маленьких детей, чью активность бывает трудно контролировать, любые ушибы могут спровоцировать серьезные геморрагические осложнения. Могут развиться кровоизлияния во внутренние органы, в том числе в головной мозг. К счастью, эти осложнения редки у детей. Однако чем ниже количество тромбоцитов и больше длительность заболевания, тем выше вероятность осложнений.
— С какими заболеваниями врачи дифференцируют пурпуру при диагностике?
— Диагностировать ИТП не всегда просто. Снижение числа тромбоцитов (тромбоцитопения) встречается при широком спектре различных гематологических, онкологических, иммунологических заболеваний. Столкнувшись с низкими тромбоцитами, врачу нужно помнить про несколько десятков различных нозологий. Иногда в процессе постановки диагноза принимают участие врачи разных специальностей: гематологи, иммунологи и онкогематологи.
Низкий уровень тромбоцитов: что это
Если у вас низкие тромбоциты в крови, диагностируется тромбоцитопения. Большинство легких случаев, например, когда уровень показателя вызван беременностью, не вызывают никаких симптомов. В более тяжелых случаях кровотечение может стать неконтролируемым. Это требует немедленной медицинской помощи.
У вас может быть низкий уровень тромбоцитов по следующим причинам:
- Костный мозг вашего тела не вырабатывает достаточное количество тромбоцитов.
- Ваш костный мозг вырабатывает достаточное количество тромбоцитов, но ваше тело их уничтожает или использует.
- Ваша селезенка удерживает слишком много тромбоцитов. Селезенка – это орган в брюшной полости. Обычно в нем хранится около одной трети тромбоцитов организма. Это также помогает вашему организму бороться с инфекцией.
Следующие факторы могут повысить риск тромбоцитопении:
- Окружающая среда: воздействие токсичных химических веществ, таких как пестициды, мышьяк и бензол.
- Образ жизни: алкоголь замедляет выработку тромбоцитов. Употребление слишком большого количества алкоголя может привести к кратковременному падению количества тромбоцитов. Это чаще встречается у людей с низким уровнем витамина B12 или фолиевой кислоты.
- Лекарства: некоторые лекарства могут замедлять выработку тромбоцитов. Кроме того, реакция на лекарство может сбить ваше тело с толку и заставить его разрушить свои тромбоциты.
- Гепарин — это лекарство, обычно используемое для предотвращения образования тромбов. Однако ваша иммунная система может вызвать образование тромбов и тромбоцитопению. Это состояние называется гепарин-индуцированной тромбоцитопенией (ГИТ).
Примеры проблем со здоровьем, которые могут привести к снижению количества тромбоцитов, перечислены ниже:
- Апластическая анемия — это редкое серьезное заболевание крови, которое развивается, когда костный мозг перестает вырабатывать достаточное количество новых клеток крови.
- Аутоиммунные заболевания, такие как иммунная тромбоцитопения (ИТП), волчанка и ревматоидный артрит может привести к тому, что ваша иммунная система по ошибке атакует и уничтожит ваши тромбоциты.
- Рак, такой как лейкемия или лимфома, может повредить костный мозг и разрушить стволовые клетки крови. Когда стволовые клетки повреждены, они не превращаются в здоровые клетки крови. Лечение рака, такое как облучение и химиотерапия, также разрушает стволовые клетки.
- Состояния, вызывающие образование тромбов, такие как тромботическая тромбоцитопеническая пурпура (ТТП) и диссеминированное внутрисосудистое свертывание крови (ДВС-синдром), могут привести к тому, что ваше тело израсходует все свои тромбоциты. Это приводит к низкому количеству тромбоцитов.
- Бактериальные и вирусные инфекции могут на некоторое время снизить количество тромбоцитов.
- Селезенка, которая больше нормы, может удалять или накапливать слишком много тромбоцитов, и у вас может быть недостаточно тромбоцитов в крови.
- Беременность: у некоторых беременных женщин перед родами развивается легкая тромбоцитопения. Точная причина не известна.
- Хирургия: тромбоциты могут быть разрушены при прохождении через искусственные клапаны сердца, трансплантаты кровеносных сосудов или аппараты и трубки, используемые для переливания крови или шунтирования.
Если у вас не хватет тромбоцитов, вы можете отметить следующие симптомы:
- Красные или фиолетовые синяки, которые называются пурпурой.
- Сыпь с маленькими красными точками, называемыми петехиями.
- Кровоточащие десны.
- Носовые кровотечения.
- Кровотечения из ран, которые не останавливаются сами по себе или продолжаются в течение длительного периода времени.
- Обильные менструальные кровотечения.
- Кровотечение из прямой кишки.
- Кровь в вашем стуле.
- Кровь в моче.
- Головные боли или неврологические проблемы.
Роль тромбоцитов в детском организме
Тромбоциты обеспечивают работоспособность всей кровеносной системы ребенка, осуществляя ее защиту, регенерацию и питание. Функции тромбоцитов:
- при повреждении сосудов тромбоциты осаждаются на поврежденных участках, соединяясь и образуя сгустки, препятствующие кровотечению;
- способствуют регенерации нарушенных тканей и заживанию ран;
- при синтезе тромбоцитов вырабатываются белки, аминокислоты, гликоген, кальций и другие полезные вещества, питающие сосудистую систему и поддерживая ее работоспособность;
- очищают от опасных микроорганизмов и бактерий;
- выполняют антитрофическую роль.
Жизнеобеспечение организма осуществляется при наличии определенного количества пластинок и их плодотворной деятельности. По составу тромбоцитов определяется уровень иммунитета ребенка и состояние здоровья в целом. Значения тромбоцитов определяются по данным анализов крови.
ЧИТАЕМ ТАКЖЕ: что делать, если у ребенка в крови понижено количество тромбоцитов?
1.Что такое идиопатическая тромбоцитопеническая пурпура?
Идиопатическая тромбоцитопеническая пурпура (Болезнь Верльгофа) – это первое заболевание, которое было идентифицировано и описано из группы геморрагических болезней человека. Основной симптом ИТП – повышенная кровоточивость. Обусловлена она либо патологическими изменениями в кровяных клетках — тромбоцитах — либо дефицитом их содержания в крови. Чаще всего (80% случаев) имеет место количественный недостаток.
Тромбоциты — это самые маленькие из клеток крови. Каждый тромбоцит живёт от 2 до 10 дней. Производит тромбоциты костный мозг, а погибают они в селезёнке и печени. В процессе свёртывания крови тромбоциты становятся бугристыми и неравномерно увеличиваются в размерах. Это способствует агрегации (слипанию их друг с другом) и адгезии (прикреплению к стенкам сосудов), что вызывает образование тромба. Сосуд закрывается, останавливая кровотечение.
Когда немецкий врач Пауль Готлиб Верльгоф описал заболевание, которое сегодня мы называем идиопатической тромбоцитопенической пурпурой, состав крови ещё не был достаточно изучен. Лишь 150 лет спустя болезнь связали с недостатком тромбоцитов в крови.
В ряду заболеваний, характеризующихся тромбоцитопениями, термин «идиопатический» означает неизвестную причину данной патологии. Термин «пурпура» в названии болезни указывает на внешние проявления болезни: кожные точечные и пятнистые кровоизлияния, капиллярные геморрагии, экхимозы. На поверхности кожи они имеют тёмно-бордовый цвет.
Идиопатическая тромбоцитопеническая пурпура может протекать остро (до полугода) или иметь хроническое течение.
Самая высокая заболеваемость приходится на школьный и старший дошкольный возраст. Для детей в возрасте от 10 лет идиопатическая тромбоцитопеническая пурпура диагностируется в два раза чаще у девочек, чем у мальчиков.
Предпосылки возникновения тромбоцитопении
Большинство тромбоцитопений, как уже доказано, носит приобретенный характер, то есть, генетически запрограммированные дефекты не являются основой заболевания, хотя единичные случаи наследственной патологии все же иной раз имеют место:
- Нарушение синтеза тромбоцитопоэтинов в человеческом организме связывают с наследственной тромбоцитопенией;
- Недостаток ферментов, осуществляющих гликолиз или цикл Кребса, также принадлежит к генетическим аномалиям.
Все остальные состояния, характеризующиеся снижением тромбоцитарного звена, разделяют на иммунные и неиммунные, которые имеют свои определенные причины.
Диагностика
Заболевание у пациентов детского возраста выявляется при помощи:
- визуального осмотра ребенка, а также анализа его жалоб;
- общего анализа крови, при котором определяется количество кровяных пластинок;
- оценки длительности кровотечения по Дуке.
 Зачастую выявление тромбоцитопении носит случайный характер при сдаче анализа крови
Зачастую выявление тромбоцитопении носит случайный характер при сдаче анализа крови
В некоторых случаях целесообразно назначение:
- пункции спинного мозга;
- ультразвукового исследования;
- теста на антитела;
- электрокардиограммы;
- рентгена;
- генетического тестирования и др.
Важную роль при обследовании маленького пациента играет диагностика основного заболевания, способствующего понижению уровня тромбоцитов.
Вопрос-Ответ
Аутоиммунная тромбоцитопения – что это такое?
Аутоиммунная тромбоцитопения – это сбой иммунной системы, состояние, при котором в крови значительно снижается количество тромбоцитов за счет того, что антитела вырабатываются против собственных тромбоцитов и воспринимают последние, как чужеродные тела. Заболевание диагностируется гематологом. У детей патологии крови выявляет детский гематолог.
Какие лекарства могут вызвать тромбоцитопению?
Многие фармакологические препараты могут вызывать гиперплазию костного мозга и развитие лекарственной тромбоцитопении. Наиболее часто лекарственно-индуцированная тромбоцитопения обусловлена лечением цитостатическими, антитиреоидными, химиотерапевтическими средствами, антимикробными препаратами, антиагрегантами, хининами, нестероидными противовоспалительными препаратами, антиконвульсантами, анальгетиками, иммунодепрессантами, препаратами золота. При появлении малейших признаков недомогания необходимо обратиться за консультацией к терапевту и педиатру.
Вклад антигенов, присутствующих на бляшках, в патогенез AIMP / N
Наиболее распространенной причиной аллоиммунной тромбоцитопении плода и новорожденного являются специфические тромбоцитарные антигены (человеческие тромбоцитарные антигены, HPA), и среди них анти-HPA1a.
Антигены HPA экспрессируются на клетках плода уже на 16-18 неделе беременности, и если эмбриональные антигены несовместимы с антигенами матери, они могут быть признаны чужеродными ее иммунной системой. Вырабатываемые антитела могут привести к разрушению тромбоцитов плода во время беременности.
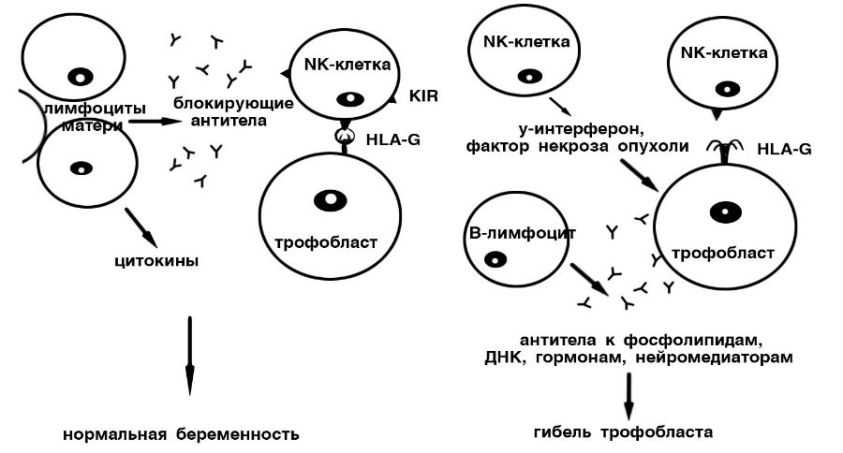 Механизм иммунных взаимодействий матери и ребенка
Механизм иммунных взаимодействий матери и ребенка
На сегодняшний день обнаружено 27 специфических антигенов тромбоцитов. Все антигены HPA были обнаружены, поскольку они вызывали аллоиммунологическую тромбоцитопению у плода или новорожденного. Существует 12 бипараллельных антигенов (HPA1a / b — 5a / b и HPA15a / b), из которых антиген, отмеченный буквой а, часто встречается в кавказской популяции, а антиген, отмеченный буквой b, встречается редко в этой популяции.
Кроме того, было описано 15 антигенов, редко встречающихся в популяции HPA6b-14b, 16b-21b. Они были обнаружены, потому что их присутствие у плода вызывало аллоиммунитет (выработку антител) у беременной женщины. При диагностике таких случаев обнаруживается, что антитела, присутствующие в матери, реагируют только с кровью отца ребенка и с кровью ребенка. Дальнейшие исследования определяют, против какого гликопротеина тромбоциты отца обнаруживаются.
Роль антигенов HLA в аллоиммунологическом патогенезе тромбоцитопении плода и новорожденного является дискуссионной. Хорошо известно, что эти антитела встречаются у беременных с высокой частотой. Сомнения в их участии в патогенезе AIMP / N возникают из-за того, что эти антитела адсорбируются свободно циркулирующими антигенами HLA и плацентой, а их экспрессия на клетках новорожденного плохая. Кроме того, связывание антител против HLA с макрофагами плода ослабляет их участие в разрушении тромбоцитов. Участие антигенов АВО в патогенезе AIMP / N также весьма сомнительно, поскольку эти антигены экспрессируются поздно.
Симптомы AIMP/N
Аллоиммунологическая тромбоцитопения имеет широкий спектр клинических проявлений. Наиболее распространенными являются петехии и кровоизлияние в слизистую оболочку у новорожденных в первые часы жизни или у плода. AIMP/N также может протекать без каких-либо клинических симптомов или только с очень умеренной тромбоцитопенией.
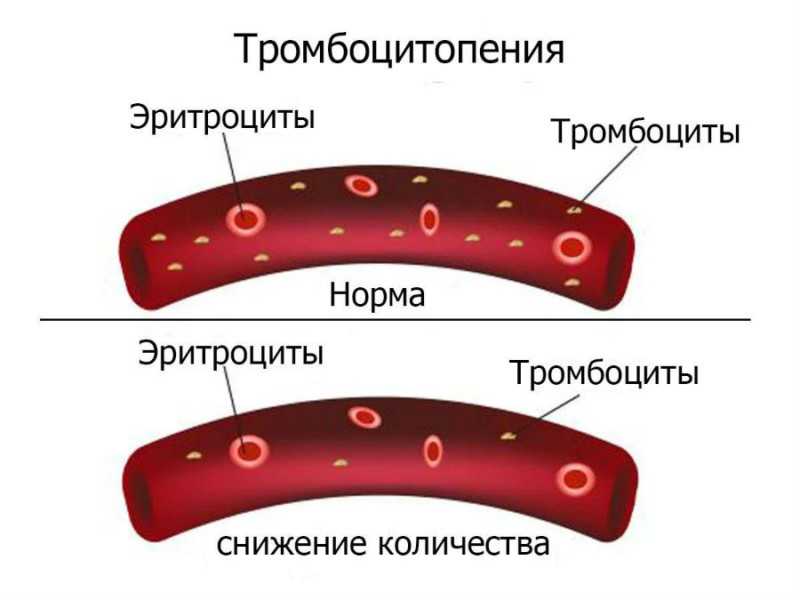 Тромбоцитопения
Тромбоцитопения
Диагностика аллоиммунологической тромбоцитопении в этих случаях важна для последующих беременностей, поскольку было показано, что как тромбоцитопения, так и клинические симптомы при последующих беременностях у женщин с антителами против тромбоцитов увеличиваются.
Наиболее опасны случаи, когда происходит внутричерепное кровоизлияние (ICH). Это может произойти уже в утробе матери. Следовательно, диагностика AIMP / N должна проводиться в случаях изменений, указывающих на ICH при УЗИ плода.


































