Наркоз.
При проведении общей анестезии (наркоза) у пациента полностью блокируется чувствительность, при этом сознание отключается, а человек погружается в сон. Наркоз в стоматологии применяют в основном для проведения челюстно-лицевых операций, а также нередко и у детей в связи с их паническим страхом перед уколом и не возможность «договориться», а также при гиперактивности, нервных расстройствах и ярко выраженном рвотном рефлексе. При этом у детей используют так называемый ингаляционный наркоз с закисью азота или «веселящим газом».
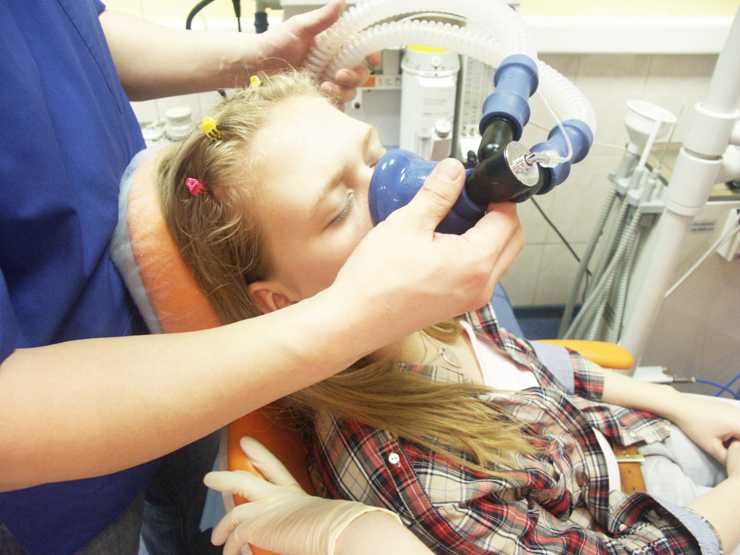
Для проведения общего наркоза необходимо исключить наличие следующих противопоказаний:
- наличие таких болезней, как: пневмония, анемия, эпилепсия, бронхиальная астма;
- аллергия на лекарственные препараты, использующиеся при наркозе;
- перенесенный инфаркт либо инсульт (если еще не прошло полгода);
- заболевания печени, почек, сердечно-легочные и эндокринные в стадии декомпенсации;
- при тяжелых нарушениях сердечного ритма. — если пациент находится в алкогольном или наркотическом опьянении.
Общий наркоз проводит врач-анестезиолог.
Проведение наркоза показано также у пациентов, у которых выявлена аллергия на местные анестетики, и имеющих психические или психосоматические расстройства.
Однако следует учитывать всю серьезность последствий, которые могут возникнуть при общем наркозе: галлюцинации, рвота, остановка дыхания и сердечной деятельности, анафилактический шок и пр.
Для избежания негативных последствий необходимо заранее пройти обследование и с помощью опытных врачей выбрать наиболее оптимальный вид анестезии. А лечение зубов и поход к стоматологу при современных методах анестезии станет для вас безболезненным и безбоязненным.
Ощущения
После непосредственного введения лекарственного препарата человек плавно начинает чувствовать тяжесть в ногах или легкое покалывание. Это говорит о том, что начинает действовать введенный препарат. Через несколько минут чувствительность полностью пропадает. Перед операцией врач должен произвести пробу на предмет потери чувствительности. Если вдруг при этом человек ощутил неприятное ощущение, больше похожее на удар током, стоит немедленно сказать об этом медику.
В отдельных ситуациях может потребоваться более долгая спинальная анестезия. В данном случае на место предыдущего прокола ставится специальный инструмент – катетер, для дополнительного введения лекарства.
Применение общего наркоза в стоматологии
Иногда может быть необходимо использование наркоза. Например, это может понадобиться:
- при удалении нескольких зубов;
- для долгой и трудной операции на челюсти;
- при дентофобии — паническом страхе стоматолога, или ином заболевании, которое мешает пациенту нормально контактировать с врачом;
- при обширном аллергологическом анамнезе, исключающий практически все локальные обезболивающие;
- для пациентов младше 3 лет.
Наркоз подразумевает максимальное торможение нервной системы, подавление практически всех рефлексов, отсутствие боли. Достоинством является отсутствие любых ощущений для пациента и полная сосредоточенность стоматолога на операции.
Миф №7 «Общий наркоз можно заменить местной анестезией».
Многие пациенты, да и зачастую оперирующие врачи, считают, что анестезия маловажный этап лечения. Это большое заблуждение. Боль, возникающая во время хирургической агрессии, является мощным деструктивным фактором, запускающим в организме процессы «экстренной защиты» — меняется регуляция работы сердца, дыхания, печени, почек, эндокринной системы, происходит выброс гормонов стресса, возникает мощный спазм периферических сосудов. Сильная боль во время операции может привести впоследствии к достаточно грозным, а, иногда и опасным, для жизни человека осложнениям – почечная недостаточность, печеночная недостаточность, нарушение сердечного ритма и прочее. Если добавить сюда еще и наличие исходных хронических болезней и эмоциональную стрессовую составляющую бодрствующего во время операции пациента, на которые местная анестезия никак не влияет, становится понятным, что альтернатива наркозу существует далеко не всегда.
Местная анестезия как самостоятельный вид обезболивания возможна, однако может применяться при поверхностных операциях, у эмоционально стабильных людей с неотягощенной сопутствующей патологией, либо когда риск проведения наркоза значительно превышает риски от самой операции.
Сегодня считается нормой мировой практики, что у больных, особенно у детей, любая операция должна выполняться под общей анестезией (как и многие неприятные диагностические исследования – гастроскопия, колоноскопия и др). Человеку не нужно помнить, ни того, что предшествовало операции, ни того, что было в ее процессе. Пациент должен проснуться после завершения операции без каких-либо негативных эмоций и воспоминаний.
Виды местной анестезии
Аппликационная. Действует не больше 20 минут, обезболивает только поверхностные слои тканей (на глубину до 3 мм). Используется при простых манипуляциях, которые не вызывают сильной боли. Это может быть снятие зубного камня, лечение кариеса при небольшом объеме поражения, обезболивание перед уколом другого анестетика. Для его выполнения тампон смачивают в препарате и прикладывают его к тому месту, чувствительность которого нужно снизить. Возможно использование местных гелей или мазей (с обязательным применением слюноотсоса).
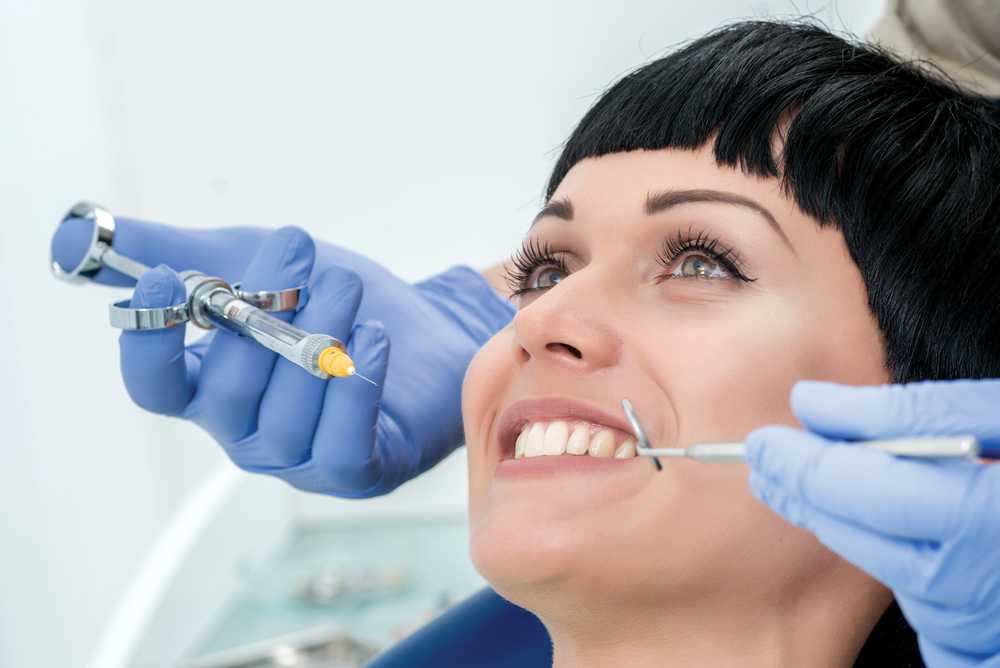
Инфильтрационная. Не дает осложнений (возникают меньше, чем в 0,02% случаев). Выполняется безболезненно (игла при уколе не погружается глубоко). Обезболивание может проводиться прямым или непрямым способом: введение анестетика под слизистую в том месте, чувствительность которого нужно снизить, или на расстоянии в 2 см либо больше от него.
При выполнении инфильтрационной анестезии врач выбирает участок для инъекции (учитывают расположение пораженного зуба или участка слизистой, их состояние). Игла вводится на глубину не больше 5 мм, после чего в тканях формируется депо препарата. Возможно применение более сложного, поднадкостничного метода инфильтрационной анестезии, при котором препарат действует в несколько раз дольше (техника используется при тяжелых или имеющих большой объем вмешательствах).
Интралигаментарная. Предполагает введение анестетика под большим давлением. Инъекция выполняется так, чтобы препарат попал в мягкие ткани зубных связок и распространился до тканей альвеолярного отростка и верхушки зуба. Для этого предварительно проводят антисептическую обработку зубов и пародонтального кармана. Игла при инъекции прокалывает десну вдоль боковой поверхности коронки, под углом к ней. Препарат вводится медленно (за 30-40 секунд).
Интралигаментарную анестезию используют при сложном эндодонтическом лечении, при осложнениях стоматологических заболеваний. Она эффективна при непереносимости, тяжелой реакции на компоненты анестетиков (такой способ введения дает возможность в несколько раз уменьшать дозировку).
Проводниковая. Используется часто, позволяет блокировать передачу импульса на отдельном сегменте нерва. Инъекцию делают на расстоянии от пораженного участка. Это упрощает процедуру и повышает ее эффективность, а ткани в том месте, где будет выполняться лечение, остаются неповрежденными. Такой способ позволяет обезболить большую область (часть челюсти, сразу несколько зубов) с помощью всего одной инъекции. При этом анестетик используется в небольшой дозировке, что снижает риск осложнений. Ее можно увеличивать, если нужно продлить действие препарата. За счет полного обезболивания уменьшается слюноотделение, что упрощает работу для стоматолога.
Мандибулярная. Позволяет «отключить» чувствительность всех ветвей тройничного нерва. Используется для обезболивания нижней челюсти (одной из ее половин). При выполнении мандибулярной анестезии ее действие распространяется на большую область. Это — половина языка, слизистая под ним, с внутренней стороны щеки, нижней губы, кожа, область подбородка на стороне введения препарата. При большом объеме вмешательства на нижней челюсти мандибулярная анестезия позволяет одной инъекцией обезболивать обширную зону. Для нее может использоваться несколько техник введения препарата.
Стволовая. Применяется, если нужно обезболить всю челюсть. Анестетик блокирует верхнечелюстной нерв. Для его введения может использоваться больше 10 техник.
Особенности применения анестезии в стоматологии
Заболевания зубов и пародонта (а также их лечение) всегда сопровождаются болевыми ощущениями. Это связано в тем, что ткани ротовой полости и зубная пульпа имеют огромное количество нервных окончаний. Они-то и реагируют на воспалительные процессы и воздействия извне, в том числе – на стоматологические манипуляции. Очевидно, что терапевтическое и хирургическое лечение зубов и пародонтальных тканей должно сопровождаться обезболиванием. Это убережет пациента от негативных эмоций и боли, а также не позволит развиться дентофобии (боязни стоматологических вмешательств).
Кроме того, отсутствие болевого синдрома у пациента позволит врачу более качественно выполнить свою работу. Ведь в момент передачи болевого импульса мозг отдает телу сигнал отдалиться от источника болевых ощущений. Это значит, что при срабатывании болевых рецепторов пациент в любой момент может непроизвольно дернуться или (что еще хуже) схватить врача за руку. В результате стоматолог может случайно перфорировать зубной канал, травмировать слизистую оболочку полости рта и т. д.
В медицине существует множество способов искусственного устранения болевого синдрома. Но в стоматологии применяются лишь некоторые из них. Это связано с особенностью анатомического расположения зубочелюстной системы. Так, в стоматологии не используют (за исключением редких случаев), к примеру, эпидуральное или спинномозговое анестезирование, при котором анестетик воздействует на спинной мозг.
Общая анестезия
- аллергические реакции на препараты для местной анестезии;
- длительная хирургическая операция;
- операции, сопровождающиеся значительной кровопотерей.
Наркоз используют при лапароскопии (малоинвазивной операции на органах малого таза или брюшной полости), оперативных вмешательствах на грудной клетке и удалении новообразований молочной железы. Также под общей анестезией проводятся пластические операции: увеличение и пластика груди, ринопластика, подтяжка лица.
Общая анестезия в хирургии может выполняться при помощи ингаляционного введения препаратов (с помощью маски или при интубации трахеи), внутривенных инъекций или путем сочетания этих двух способ (комбинированный наркоз).
- пороки сердца, выраженные нарушение сердечного ритма;
- высокое артериальное давление;
- заболевания легких (астма и хроническая обструктивная болезнь легких);
- сахарный диабет.
В случае наличия у человека сопутствующих заболеваний необходима консультация узкопрофильных специалистов (кардиолога, эндокринолога, пульмонолога). При стабильном состоянии пациента возможна общая анестезия.
Для выполнения наркоза в частной хирургии «ОН Клиник» применяют препараты, обеспечивающие плавный ввод (индукцию) и выход из наркоза. В зависимости от степени нарушения работы нервной системы, выделяют следующие стадии наркоза:
- Анальгезия – постепенное угнетение и потеря сознания. Тактильная и температурная чувствительность сохранены, болевая – снижена.
- Возбуждение – учащение пульса и дыхания, повышение артериального давления. Появляются слезотечение и медленные движения глаз.
- Хирургический наркоз – движение глаз прекращается, давление и пульс стабилизируется, мышцы расслаблены.
- Пробуждение – наступает после прекращения поступления анестетика и характеризуется постепенным восстановлением рефлексов, мышечного тонуса, чувствительности и сознания.
После наркоза человек может ощущать слабость и хотеть спать, поэтому важно полноценно отдохнуть и избегать сильных физических нагрузок. После процедуры персонал медицинского центра «ОН Клиник» контролирует состояние здоровья пациента: следит за давлением, температурой и пульсом, а также регулярно проверяет сознание
Внеротовая (туберальная) анестезия
Метод практикуется при длительном хирургическом вмешательстве либо при челюстных травмах, когда пациент не в состоянии открыть ротовую полость.
Показания:
- обширный воспалительный процесс тканей ротовой полости;
- длительное оперативное вмешательство — 2 и более зубов;
- травмирование костей и мышц челюсти.
Анестетик обезболивает обширную зону лицевой части черепа, включая 2/3 языка, все зубы с выбранной стороны, альвеолярный отросток, десенные ткани, кожу нижней губы.
Способы введения анестетик отличаются местом вкола иглы:
- поднижнечелюстной;
- позадичелюстной;
- впередичелюстной.
Данный метод обезболивания особенно показан при лечении детей, которых бывает трудно заставить открыть рот для терапии. Также проводниковая анестезия показана при сильном инфицировании слизистой ротовой полости, сопровождающемся обильным выделением слюны. В таких условиях трудно соблюдать стерильность и легко можно добавить новый вид инфекции к уже имеющемуся. Также дети не всегда выполняют просьбу стоматолога не закрывать рот, не давая возможности врачу провести манипуляции с соблюдением санитарных норм.
Еще одна проблема при лечении детей: они не понимают просьбы не касаться языком санированной антисептиками слизистой и часто меняют положение головы, провоцируя загрязнение обработанной для врачебных манипуляций слизистой. Поэтому внеротовый путь обезболивания — единственно возможный метод при контакте с пациентами малого возраста.
Позадичелюстной путь мандибулярной анестезии
Этот метод был предложен Пеккертом и Вустровым в 1937 году. Суть состоит в инстилляции анестетика из точки у заднего края свода нижней челюсти до крыловидной мышцы. Преимущество метода состоит в доступности нижнелуночкового нерва, путь к которому не закрывает язычок нижней челюсти. Нерв доступен для блокировки с большого расстояния, поэтому для успешной блокировки препятствия отсутствуют.
Однако метод характеризуется и недостатками, среди которых есть весьма существенный — прокол околоушной железы. Также для проведения инстилляции требуется игла особенной формы — с закруглением. В случае поломки иглы достать осколки будет трудно. Для пациентов инстилляция в указанной точке ощущается как болезненная, а соседство с точкой вкола сонной артерии добавляет дополнительный риск в проведении манипуляции. Поэтому позадичелюстной метод практически не применяется в современной стоматологии.
Подчелюстной путь
Этот метод намного безопаснее нижнечелюстного. Во время прокола игла движется параллельно челюстной кости. Чтобы найти правильное место вкола иглы, нужно приложить свою руку к шее так, чтобы указательный палец коснулся нижнего края ушной раковины. Тогда большой палец укажет точку, через которую и проводят инстилляцию.
Если необходимо заблокировать нервы в правой лицевой части, для определения точки вкола используют левую руку пациента. Соответственно, для определения точки входа иглы в левую часть лицевой зоны, используют правую руку. Эту технику предложили немецкие ученые Зихер и Кляйн в 1915 году.
Внеротовая техника обезболивания должна быть освоена каждым практикующим стоматологом, так как она используется в случае наличия очагов воспаления в слизистых оболочках десны и мягких тканей. Благодаря ей, можно провести оперативное вмешательство, купируя болевые импульсы и получая свободный доступ.
Метод Берше Дубова
Это одна из разновидностей внеротовой анестезии нижней челюсти, со стороны подскуловой части черепа. Игла вводится под скуловой зоной лица в двух сантиметрах от козелка уха. В качестве анестетика применяют новокаин, но возможны и иные варианты. После инстилляции замораживается вся половина челюсти.
Дубов несколько модифицировал методику Берше, просто изменив глубину ввода иглы в ткани: увеличил на 1 см.
Также свои коррективы в технику введения анестетика по Берше внес и Уваров, предложив вводить иглу на глубину 4,5 см. По сравнению с предложением Берше (2,5 см) и Дубова (3,5 см) это выглядит как-то смело. Свои коррективы предложили Бердюк и Егоров. Их новшества связаны с изменением угла наклона иглы.
Впередичелюстной путь
Эта техника обезболивания не получила широкого распространения из-за риска прокола щеки и проникновения иглы в ротовую полость. Хотя при удачном вколе можно сразу обезболить три нерва — щечный, язычный и нижнелуночковый.
Проводниковая анестезия: техника проведения
С технической точки зрения проводниковая анестезия представляет собой одну или несколько инъекций раствора анестетика в ту точку, где располагается нерв, который необходимо заблокировать. При проведении стоматологических операций, обезболивание может проводиться как внеротовым, так и внутриротовым доступом. Чтобы местная анестезия начала действовать, анестетик необходимо ввести в максимально возможной близости от нерва – вплоть до нескольких долей миллиметра. Если это не было проделано с необходимой точностью, анестезия не сработает: пациент ощутит боль во время операции. Такая ситуация может потребовать дополнительного обезболивания.
С другой стороны, если анестезирующее средство вколоть прямо в нерв, существует риск развития нейропатии. Эта патология проявляется множеством признаков, среди которых ощущения «мурашек по коже», онемение, боль и мышечная слабость в той части тела, которую пытались обезболить. Хотя риск развития этого заболевания существует, он относительно невелик: менее одного процента случаев. Даже если такое произойдет, в течение нескольких месяцев (редко – в течение года) работоспособность травмированного нерва полностью восстановится . Более того, современные методики применения проводниковой анестезии сделали вероятность развития этого осложнения практически нулевой.
Как лекарства «узнают», где у нас болит?
Все лекарства, кроме тех, которые предназначены для наружного применения, попадают в кровь и распространяются по всему организму. Механизм действия анальгетиков из разных групп различен, но у них есть и общее свойство – любые обезболивающие только снимают боль, делая так, чтобы мы ее не чувствовали, при этом в большинстве своем не влияют на причину возникновения боли. Боль от перелома затухает, но на его срастание понадобится время, спазм при кишечной инфекции уйдет, но может возникать снова, пока организм не справится с болезнью – после того, как действие анальгетиков закончится, может потребоваться новая доза препарата.
Так, например, при приеме нестероидных противовоспалительных средств противоболевой эффект ощущается только в месте воспаления или повреждения. Именно там выделяются медиаторы боли – специальные молекулы, выработку которых запускает фермент циклооксигеназа. НПВС, сталкиваясь с циклооксигеназой в русле крови, связываются с ней, она не может запустить выработку медиаторов боли. Это значит, что центр боли просто не получает никакой информации о том, что в организме протекает какой-то процесс, сопровождающийся болевыми ощущениями.
Спазмолитики действуют иначе, влияя на передачу нервных импульсов или биохимические процессы непосредственно в мышцах или стенках кровеносных сосудов и вызывая их расслабление. Вместе со спазмом мышц уходит и боль.
Местные анестетики блокируют проведение нервных импульсов в том месте, где требуется обезболивание, просто снижая возбудимость нервных волокон в конкретной области – в результате они не реагируют на раздражители, которые без действия анестетика отозвались бы болью.
Что такое общая анестезия?
Что такое общее обезболивание или, как говорят «знатоки» русского языка, «общий наркоз»? Если не вдаваться в подробности, а выделить самое важное для пациента, то общее обезболивание – это такое обезболивание, которое проводит анестезиолог. Пациент совершенно не обязательно должен спать во время общего обезболивания
Иногда достаточно и дремоты – медикаментозно вызванного спокойствия и индифферентности к окружающему миру. Такое состояние называется седацией. Иногда, за счёт такого серьёзного успокоения (седации) пациент засыпает самостоятельно, но в нужный момент просыпается – по команде врача выполняет простые действия (открытоь рот, повернуть голову, поднять конечность и т п.).
Проводниковая анестезия — что это такое
Максимальная безопасность и эффективность проводниковой анестезии достигаются благодаря использованию ультразвука. Использование ультразвука обеспечивает возможность выполнения обезболивания под непосредственным контролем исполнителя – раньше, а кое-где и сейчас, это делалось «вслепую». Ультразвуковой аппарат поможет доктору увидеть и нерв, и иглу, которой он вводит лекарство – и, значит, надежно и быстро обезболить нужный участок. С помощью нейростимулятора можно наиболее точно определить расположение иглы относительно необходимого нерва и качественно провести его блокаду.
Применение нейростимуляторов и ультразвуковых технологий в проводниковом обезболивании сводит к нулю вероятность развития таких патологий, как нейропатия, а также позволяет избежать осложнений от введения местных анестетиков в сосуды и значительно повысить качество блокады нервных импульсов.
Побочные эффекты и последствия анестезии
По сравнению с общей анестезией, регионарное обезболивание оказывает куда меньшее действие на организм. Поэтому осложнения при проведении спинальной анестезии встречаются очень редко.
Риск развития осложнений определяется такими факторами, как тяжесть и тип заболевания, наличие сопутствующих патологий, общее состояние больного, вредные привычки, возраст.
Важно понимать, что абсолютно все процедуры в анестезиологии (например, переливание крови, инфузии («капельницы»), установка в центральную вену катетера и так далее) несут в себе риск. Однако это вовсе не означает того, что развития осложнений нельзя избежать
К возможным нежелательным эффектам и осложнениям относятся:
- Головные боли. По окончании анестезии и операции человек начинает активно двигаться, что может спровоцировать головные боли. Данный побочный эффект наблюдается в 1% случаев. Как правило, боль проходит самостоятельно в течение одного дня. При появлении головной боли в послеоперационном периоде следует измерить артериальное давление и действовать, исходя из его показателей. При нормальном АД рекомендуется соблюдать постельный режим и пить много жидкости (допустимо употребление кофе и чая). При очень сильной головной боли (что бывает крайне редко) стоит обратиться к медицинскому персоналу.
- Снижение артериального давления. Может быть вызвано действием спинальной анестезии, наблюдается недолго. Для повышения давления назначается обильное питье и внутривенное введение растворов. Данный побочный эффект встречается у 1% пациентов.
- Боль в спине (в районе инъекции). Лечения, как правило, не требует. Проходит самостоятельно в течение первого дня. Если боль приносит ощутимый дискомфорт, можно принять Диклофенак или Парацетамол. Если боль становится очень сильной, нужно обратиться к медперсоналу.
- Задержка мочеиспускания. Иногда (преимущественно у мужчин) в первый день после операции наблюдаются трудности с мочеиспусканием. Обычно данное явление не требует специального лечения. Тем не менее, при серьезных трудностях с мочеиспусканием лучше обратиться к дежурной медсестре.
- Неврологические расстройства. Встречаются крайне редко (меньше чем в 1 случае из 5000). Представляют собой потерю чувствительности, стойкую мышечную слабость и/или покалывания, сохраняющиеся более 24 часов.
Обратите внимание на то, что нужно делать чтобы избежать побочных эффектов спинальной анестезииЧтобы избежать развития вышеперечисленных побочных эффектов следует соблюдать рекомендации анестезиолога, а именно:
- Не пить и не есть за 6-8 часов до оперативного вмешательства.
- Не курить в течение 6 часов перед операцией.
- Не красить ногти и не наносить косметику перед операцией.
- Удалить контактные линзы и съемные зубные протезы. При наличии глазных протезов стоит предупредить об этом анестезиолога.
- Снять кольца, цепочки, серьги и прочие украшения. Для верующих допускается оставление простого нательного крестика, но не на цепочке, а на тесьме.
Несоблюдение перечисленных правил увеличивает риск развития осложнений.
Важно, чтобы врач-анестезиолог знал обо всех хронических заболеваниях пациента, перенесенных травмах и операциях, непереносимости каких-либо препаратов, аллергических реакциях. Если в течение последнего времени больной принимал лекарственные средства, об этом тоже нужно сообщить доктору
Все эти сведения могут оказаться полезными для предупреждения осложнений спинальной анестезии.
Накануне оперативного вмешательства желательно отдохнуть, выспаться, успокоиться и провести какое-то время на свежем воздухе. Это поможет настроиться на позитивный лад, облегчит проведение операции и ускорит восстановление после нее.
Необходимость обезболивания при лечении зубов
В тканях зуба нервных окончаний в несколько раз больше, чем расположено на коже человека. Зубной нерв обладает высокой чувствительностью и проводимостью болевых ощущений. Поэтому зубная боль — самая сильная из всех. Проводя лечение зубов, стоматолог должен правильно осуществить анестезию, иначе пациент не избежит мучений.Ощутив боль, непроизвольно пациент может совершить резкое движение, что спровоцирует поломку инструмента или повреждение ротовой полости. Некоторые больные, не сумев преодолеть боязнь инъекции, хотят обойтись без анестезии. Это неправильно: на зубную боль организм может непредсказуемо отреагировать. Во-первых, боль поднимает адреналин в организме, что провоцирует учащенное сердцебиения. Во-вторых, сразу повышается артериальное давление и сахар в крови.
С уверенностью можно утверждать, что в стоматологии анестезия необходима для предотвращения ухудшения общего состояния человека.
Последствия наркоза
Большинство побочных эффектов от общей анестезии возникают после операции и длятся недолго. Для того, чтобы снизить риск развития осложнений, врач-анестезиолог подбирает наиболее эффективный и безопасный анестетик, а также тщательно контролирует состояние пациента во время хирургического вмешательства. Последствия наркоза включают:
- головокружение;
- затрудненное мочеиспускание;
- зуд;
- сухость во рту;
- тошнота и рвота;
- дрожь, чувство холода;
- болезненные ощущения в горле после ингаляционного наркоза.
У пожилых людей после наркоза возможны спутанность сознания, сонливость и ухудшение памяти. Данные нарушения оборотные, восстановление происходит в течение нескольких дней.
Популярные вопросы
1. Чем опасна эпидуральная анестезия?
Эпидуральная анестезия безопасна для плода и будущей матери. Осложнения возникают редко, среди наиболее частых негативных последствий выделяют головную боль, боль в спине и снижение артериального давления.
2. Как восстановить организм после наркоза?
Для того, чтобы быстрее восстановить организм после наркоза, необходимо соблюдать диету, после операции нельзя кушать и пить воду. Также не следует в течение нескольких часов после процедуры проявлять повышенную активность (вставать с кровати, самостоятельно ходить)
После наркоза важно полноценно отдыхать и высыпаться
3. Почему нельзя спать после наркоза?
После наркоза не рекомендуется спать, потому что врачи контролируют общее состояние человека, его сознание, реакцию на внешние раздражители и жизненно важные показатели (пульс, давление, температуру и дыхание). Такой тщательный контроль необходим для предупреждения риска развития осложнений и оказания своевременной первой помощи при необходимости.
Рейтинг статьи:
4.33 из 5 на основе 3 оценки


































