Дисплазия шейки матки
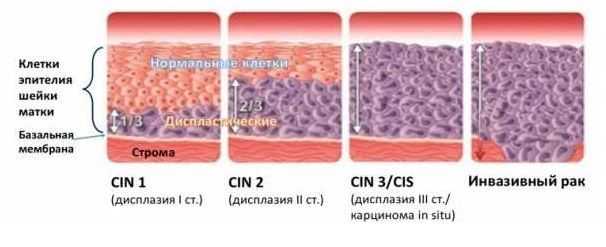
Данная гинекологическая патология встречается у женщин 25-35 лет. Она заключается в изменениях эпителия влагалищной части матки. Заболевание представляет опасность в связи с вероятностью перехода в злокачественную форму. В процессе его развития изменения затрагивают клетки и слои плоского эпителия. Меняется их форма и размеры, исчезает деление эпителия на слои.
Дисплазия может протекать в легкой, умеренной или тяжелой форме.
Тяжелую форму иначе называют неинвазивным раком. Изменения затрагивают все слои плоского эпителия, однако патологический процесс не распространяется на мышцы, сосуды.
Причины
Главной причиной заболевания специалисты называют папилломавирусную инфекцию. Некоторые виды папилломавируса являются онкогенными, то есть способными провоцировать злокачественные процессы в клетках. В первую очередь это типы ВПЧ-16 и ВПЧ-18.
Некоторые факторы при заражении папилломавирусом выступают как отягощающие. Среди них:
- сниженный иммунитет;
- воспалительные заболевания органов женской половой системы;
- эндокринные нарушения;
- курение;
- травматичные роды, повреждение половых органов.
При совокупности этих факторов папилломавирусная инфекция может приводить к дисплазии и вызванным ею осложнениям.
Симптомы
Женщина может долгое время не подозревать о патологии, так как она обычно не дает болевых ощущений и других ярко выраженных симптомов. Как правило, дисплазию обнаруживают во время профилактического осмотра или при обращении к врачу с подозрением на воспалительное заболевание.
На фоне клеточных изменений эпителиального слоя шейки матки у женщины могут развиваться воспалительные процессы, вызванные инфекцией. Они дают ярко выраженную симптоматику, которая заключается в появлении выделений из влагалища, жжении и других некомфортных ощущений. Чаще всего при осмотре диагностируют кольпит, цервицит.
В некоторых случаях дисплазию шейки матки обнаруживают у пациентов с гонореей, хламидиозом, кондиломой влагалища.
Диагностика
Для уточнения диагноза женщине необходимо пройти осмотр у гинеколога. Врач использует различные методы диагностики. Клинически выраженную дисплазию можно обнаружить при помощи стандартного осмотра с введением зеркал.
Кольпоскопия — осмотр шейки матки под увеличением — дает точные результаты. При помощи специального оптического прибора, который увеличивает изображение в 10 раз, врач может рассмотреть состояние клеток шейки матки, провести диагностические пробы.
Также у пациентки берется мазок с разных участков шейки матки и исследуется на наличие измененных клеток. Для подтверждения диагноза врач может порекомендовать биопсию тканей, где происходит патологический процесс.
Определить папилломавирусную инфекцию в организме пациентки поможет ПРЦ-тест, который установит присутствие возбудителя и его штамм
Врачу важно определить, является ли выявленный тип вируса онкогенным, так как от этого зависит выбранная схема лечения.
Лечение
В лечении дисплазии шейки матки используют интерфероны, препараты для стимулирования иммунитета.
Хирургическое лечение заключается в удалении пораженного участка или всего органа. Специалисты используют метод криодеструкции, электрокоагуляцию, лазерную хирургию. В сложных случаях может потребоваться ампутация шейки матки.
При легкой и умеренной степени заболевания возможен самостоятельный регресс дисплазии. В этом случае врач порекомендует отложить хирургическое лечение. Пациентке назначают противовоспалительные препараты с регулярным контролем состояния пораженной зоны. Каждые 3-4 месяца проводится цитологический тест на выявление атипичных клеток. Если медикаментозная терапия не приводит к нормализации состояния, женщине проводится операция по удалению измененной зоны.
Общее описание болезни
Дисплазия суставов сегодня выявляется у трех новорожденных на каждую тысячу. Она также диагностируется очень часто у детей до года, ей в пять раз более часто подвержены девочки.
Заболевание имеет три степени тяжести на фоне не до конца развитого тазобедренного сустава:
Самая тяжелая форма – это врожденный вывих, при котором:
- изменена суставная сумка, мышечно-связочный аппарат;
- крайне неправильное строение сустава;
- головка бедренной кости располагается за пределами суставной впадины.
Если это заболевание своевременно не диагностировать и не лечить, что уже к 2-3 годами у ребенка сформируется крайне тяжелый воспалительный процесс, вывих усугубится, а хромота и постоянная боль останутся на всю жизнь.
Важно! Ранее распознавание болезни – залог скорейшего излечения. Если дисплазия обнаруживается в первые 6 месяцев жизни и назначается корректное лечение, то уже через год недуг пройдет без следа
Если болезнь распознается с 7 по 12 месяцы, то терапия может длиться несколько лет. Самая опасная ситуация, когда на дисплазию «закрывают глаза», а решительные меры начинают принимать после года, при начале ходьбы. В таком случае велика вероятность, что проблемы с тазобедренным суставом станут спутниками всей дальнейшей жизни вашего ребенка.
Чем опасна дисплазия тазобедренных суставов?
Дисплазия – это патология. Ошибочно думать, что она не несет тяжелых последствий. При заболевании неправильно формируется весь тазобедренный сустав, а он — один из самых больших и важных во всем теле. Он обеспечивает вертикальное положение и нормальную походку.
При дисплазии головка бедренной кости расположена неправильно по отношению к вертлужной впадине. В результате этого нарушается походка:
- может стать «утиной»;
- наблюдается чрезмерное «виляние бедрами», ягодичные мышцы находятся «выше»;
- при неравной длине конечностей развивается хромота.
Хрящевая ткань формируется постепенно, при дисплазии этот процесс нарушен. Тазовая кость тоже терпит изменения. В результате сустав теряет часть своих функций, что может привести к инвалидности.
Патология оказывает влияние на весь опорно-двигательный аппарат. Увеличивается нагрузка на него, человек постоянно устает, развивается мышечная слабость.
В девяти из десяти клинических случаев у больных, не получивших необходимое лечение своевременно, развивается ряд осложнений:
- коксартроз;
- нарушение двигательной функции ноги;
- косметические деформации;
- неоартроз (образование нового патологического сустава).
Особо опасным является коксартроз – это артроз тазобедренного сустава. Заболевание разрушает хрящевую ткань и примыкающие кости. В результате коксартроза пациент не может нормально ходить, испытывает постоянные боли.
Этиологические факторы
Этиологические факторы, обусловливающие возникновение дефектов и аномалий развития, а также недостаточное развитие (дисплазию), разделяют на экзогенные, эндогенные и генетически предопределенные.
Экзогенные факторы:
1) механическое воздействие (прерывание беременности, механическая травма и т.п.);
2) влияние физических факторов (переохлаждение, резкие колебания температуры и атмосферного давления, гипоксия);
3) ионизирующее облучение, в частности в начале беременности (рентгенологическое обследование, пребывание в зонах повышенной радиации);
4) влияние химических факторов (алкоголь, ионы кобальта, йода, соли магния, лития и т.д.) и некоторык лекарственнык средства (например, снотворных) при длительном их употреблении;
5) инфекционно-токсические (грипп, вирус краснухи) и паразитарные заболевания (токсоплазмоз, листериоз);
6) питание продуктами с низкой энергетической ценностью, токсикоз беременности.
Эндогенные факторы:
1) местные (уменьшенная или двурогая матка, опухоли матки);
2) общие (гипертоническая болезнь, эндокринные заболевания (сахарный диабет), нарушения обмена веществ);
3) старения.
Генетически обусловленные факторы (аномалия набора хромосом) — тяжелые конституционные изменения, которые могут передаваться по наследству по доминантному или рецессивному типу. Так, популятивная частота врожденного вывиха бедра составляет 0,1%, диспластического сколиоза — 4,5% (по Г. И. Никитиной с соавт., 1990).
Под влиянием эндогенных и генетически обусловленных факторов возникают первичные костные дисплазии, которые разделяют на локальные и системные. Иногда на эмбриогенез могут одновременно влиять различные факторы.
Патогенез врожденных пороков очень сложный, а их характер и степень тяжести в основном определяется периодом развития зародыша, во время которого действовал эмбриотоксический фактор. Чем раньше он действует (до периода органогенеза), тем тяжелее пороки развития и их количество (системные), а уже во второй половине беременности возникают значительные локальные недостатки.
Среди врожденной ортопедической патологии чаще встречается дисплазия различных участков аппарата опоры и движения, прежде всего тазобедренного сустава. Причины этого процесса еще должным образом не выяснены, хоть теорий существует немало. Безусловно, что это полиэтиологическое генетически обусловленное патологическое состояние, ведет к задержке развития скелета, который был нормально заложен на ранних стадиях эмбриогенеза.
Методы терапии
Лечение необходимо начинать на раннем сроке. Для совсем маленьких детей применяют специализированные средства с фиксацией ног в положении сгиба и разведения:
- медицинские распорки;
- штаны Беккера;
- подушка Фрейка;
- шина Волкова или Виленского;
- широкое пеленание.

Эффективным приспособлением педиатры считают «стремена Павлика» (система названа по имени детского ортопеда Арнольда Павлика). Это мягкий и удобный грудной бандаж с системой удерживания нижних конечностей в согнутом и разведенном состоянии. Конструкция надежно фиксирует нужное положение, но обеспечивает достаточную свободу движения.
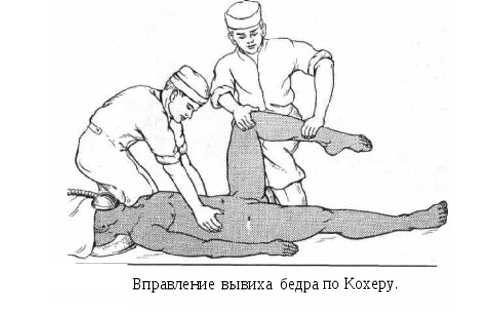
В сложных случаях применяют способ Арнольда Лоренца, заключающийся в одномоментном вправлении сустава и его гипсовании (наложении кокситной повязки). Этот вариант допускается для детей от 2 до 6 лет. С 8-летнего возраста назначают другой метод — скелетной вытяжки. И только при невозможности справиться с патологией всеми этими способами, приступают к корригирующим хирургическим процедурам:
- паллиативная операция (направлена на временное или частичное улучшение);
- вправление вывиха полостным вмешательством;
- на проксимальном отделе бедра;
- операция на отдельных тазовых костях.
Лекарственные средства для лечения дисплазии:
- нестероидные противовоспалительные препараты, снимающие также боль и отечность (Диклофенак, Пироксикам, Кетопрофен, Индометацин);
- миорелаксанты для лучшего кровообращения и снятия спазмов мышц (Мидокалм, Сирдалуд);
- сосудорасширяющие лекарства (Циннаризин, Ксантинола никотинат, Пентоксифиллин);
- уколы гормонов (Гидрокортизон, Метипред, Триамцинолона ацетонид);
- хондропротекторы, восстановливающие структуры хрящевой ткани (Артепарон, Артра Хондроитин, Румалон, Дона).
Важную роль играет восстановительная терапия, назначаемая после снятия ортопедических приспособлений или в послеоперационный период:
- лечебная гимнастика для мышц;
- упражнения по специально разработанным методикам;
- массаж.
Клиническая картина
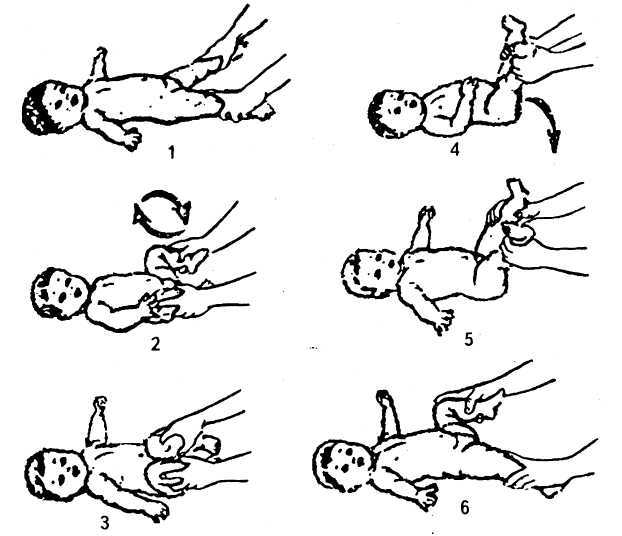
Признаки врожденного вывиха бедра не являются специфическими. Даже опытный ортопед не диагностирует заболевание только после осмотра пациента. На патологию может указывать разная длина ног из-за смещения головки бедренной кости. Для ее обнаружения детский ортопед укладывает новорожденного на горизонтальную поверхность и сгибает ноги в коленях, располагая пятки на одном уровне. Если одно колено выше другого, то ребенку показано дальнейшая инструментальная диагностика. Для патологии характерны такие клинические проявления:
- ассиметричное расположение ягодичных и ножных складок. Для осмотра врач укладывает новорожденного сначала на спину, затем переворачивает на живот. При нарушении ассиметричного расположения складок и их неодинаковой глубине существует высокая вероятность дисплазии. Этот симптом также неспецифичен, а иногда вообще является анатомической особенностью. У крупных младенцев на теле всегда много складок, что несколько затрудняет диагностику. К тому же иногда подкожная жировая клетчатка развивается неравномерно, и впоследствии ее распределение нормализуется (обычно через 2-3 месяца);
- объективный признак заболевания — резкий, немного приглушенный щелчок. Этот симптом проявляется в положении лежа на спине с разведенными ногами. Характерный щелчок слышится при отведении поврежденной конечности в сторону. Причина его возникновения — вправление бедренной кости в вертлужную впадину, принятие тазобедренным суставом анатомически правильного положения. Щелчок сопровождает и обратный процесс, когда ребенок совершает пассивное или активное движение, и головка ведра выскальзывает из вертлужной впадины. По достижении детьми 2-3 месяцев этот симптом утрачивает свою информативность;
- у детей с врожденным вывихом бедренного сустава после 2 недель жизни возникает ограничение при попытке отвести ногу в сторону. У новорожденного связки и сухожилия эластичные, поэтому в норме можно отвести его конечности таким образом, чтобы они легли на поверхность. При повреждении сочленения отведение ограничено. Иногда наблюдается псевдоограничение, особенно при обследовании грудничков до 4 месяцев. Оно происходит за счет возникновения физиологического гипертонуса, также требующего коррекции, но не столь опасного, как вывих.
Если по какой-либо причине патология не была своевременно диагностирована, то она может затронуть расположенные вблизи бедра мягкие ткани. Например, врожденный вывих у детей старше полутора лет клинически проявляется плохим развитием мышц ягодиц. Ребенок старается стабилизировать тазобедренный сустав и раскачивается во время движения, его походка напоминает «утиную».
Задачи
Задача. На УЗИ т/б сустав: ∠α=65° (1) и ∠β=60° (2). Другие линии начертаны не правильно, поэтому углы не корректные. Заключение: Транзиторное строение (тип 1b) т/б сустава.
Задача. На УЗИ т/б сустав: ∠α=56°, ∠β=59°; костное покрытие головки 58%. Заключение: у ребенка до 3-х месяцев — физиологическая задержка развития (тип 2а), а у ребенка старше 3-х месяцев — дисплазия (тип 2b) т/б сустава.
Задача. На УЗИ т/б сустав: ∠α=68°, ∠β=62°; костное покрытие головки <50%. Проба Барлоу смещает головку кнаружи и вверх — ∠β=90-93°. Заключение: Зрелый (тип 1b) нестабильный т/б сустав.
Задача. На УЗИ т/б сустав: справа ∠α=60-62°, ∠β=66-70°; слева ∠α=46-48°, ∠β=90-93°. Заключение: Транзиторное строение (тип 1b) строения т/б сустава справа. Тяжелая дисплазия (тип 2d) т/б сустава, предвывих слева.
Задача. На УЗИ т/б сустав: ∠α=40°, ∠β=102°; костное покрытие головки <28%. Заключение: Тяжелая дисплазия (тип 3а) т/б сустава, подвывих.
Задача. На УЗИ т/б суставы, где ∠α<43°. Заключение: Тяжелая дисплазия (тип 3а) т/б сустава, подвывих.
Задача. Дисплазии т/б сустава типа 4 сопутствует вывих: головка смещена кнаружи и вверх, покрытие костной крыши минимальное (1); при тесте Барлоу определяется симптом пустой вертлужной впадины (2), хрящевая крыша завернута внутрь вертлужной впадины и препятствует вправлению вывиха (3).
Задача. Тяжелая дисплазия (тип 4) т/б суставов, вывих с обеих сторон. Чтобы определить направление смещения головки бедренной кости, оцените задний и передний край вертлужной впадины.
Задача. Ребенок в возрасте 6 месяцев, неоднократно осмотрен ортопедами, избыточная ротация левого т/б сустава. На УЗИ т/б суставы: слева ∠α=48°, ∠β=79°; справа ∠α=50°, ∠β=60°. Заключение: Тяжелая дисплазия (тип 2d) т/б сустава, предвывих слева. Дисплазия (тип 2b) т/б сустава, предвывих справа. На рентгене слева головка лежит вне сустава — вывих.
Задача. Новорожденный с положительной пробой Барлоу-Ортолани с обеих сторон. На УЗИ т/б суставы: справа ∠α=52°, ∠β=100°; слева ∠α=49°, ∠β=95°; костное покрытие головки <9% с обеих сторон. Заключение: Тяжелая дисплазия т/б суставов (тип 2d), вывих с обеих сторон.
Берегите себя, Ваш Диагностер!
Симптомы дисплазии тазобедренного сустава
Симптомы дисплазии тазобедренного сустава у взрослых:
- боли в околопаховой области, зависящие от степени нагрузок
- боковая боль в бедре
- боли в ноге во время ходьбы и прямого положения тела
- нарушения походки (хромота, «шарканье»)
- боль в колене, в спине или в голеностопном суставе
Как дисплазия тазобедренного сустава может вызвать артроз?
Невовремя начатое лечение уже является причиной болей в паху и области бедра у подростков. Причиной этого является статическая перегрузка нестабильного, травмированного бедра всей массой тела. По этой же причине повреждается край вертлужной впадины и хрящевой слой.
В тяжёлых случаях пациенту требуется эндопротезирование уже в 40 лет.
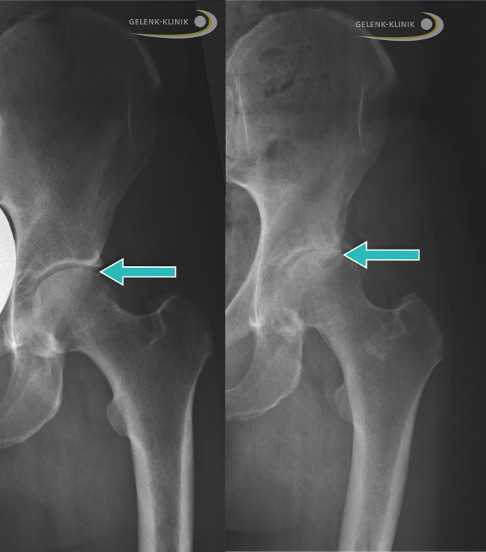
Слева: Рентген здорового бедра у взрослого. Стрелой отмечена суставная щель между крышей вертлужной впадины (Acetabulum) и головкой бедренной кости (Caput femoris). Справа: Рентген тазобедренного сустава, изменённого вследствие артроза, неравномерные высветления указывают на дегенеративные изменения. Gelenk-Klinik
Долгие годы тазобедренный сустав компенсирует искривление так, что боль почти не чувствуется. Подвижность пострадавших может быть несколько ограничена, а завязывать шнурки с каждым годом становится все труднее. Несмотря на это может появиться и неспецифическая боль в лодыже или в колене, которая не имеет конкретной причины и часто не может быть вызвана чрезмерным давлением.
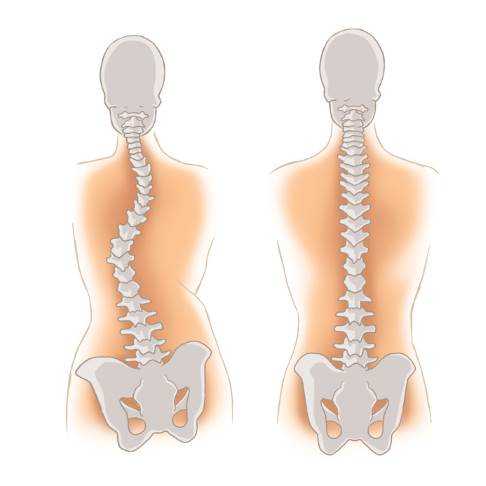
Слева: неправильное положение тазовых костей и следующее из этого сколиотическое положение позвоночника. Причиной может быть дисплазия. Koterka Studio, Adobe Stock
Для специалистов Геленк Клиники дифференциальная диагностика различных сопутствующих заболеваний детской дисплазии является не простой задачей. Возможно, разная длина ног стала причиной неправильного положения тазовых костей, что негативно сказалось на статике всего тела.
Для того чтобы выровнять данную асимметрию, позвоночник принимает сколиотическое положение, что в свою очередь может привести к боли в спине, головным болям, а также неприятным ощущениям в области шеи и нижних конечностях. Кроме того, могут появиться болезненные ощущения в пятках и голеностопе.
Эндопротезирование при прогрессирующем артрозе
При поверхностном эндопротезировании McMinn эндопротез покрывает головку бедра, поражённую артрозом. Протез для замены поверхности сустава является более костесохраняющим и щадящим, чем тотальный эндопротез. digitale-fotografien, Adobe Stock
На прогрессирующей стадии износа, спровоцированной артрозом и вслучае безуспешности консервативного лечения ортопеды Геленк Клиники в Германии обсуждают с пациентом необходимость эндопротезирования.
В зависимости от степени артроза пациенту предлагают частичное эндопротезирование, либо рассматривают вариант тотального эндопротезирования. Если вертлужная впадина не повреждена, но травмирована головка бедренной кости врачи прибегают к поверхностной замене. Вслучае деформации двух элементов имеет смысл операция по тотальному эндопротезированию.
Причины возникновения заболевания
Узел ТБС включает головку бедра и вертлужную впадину. Вверху к вертлужной ямке примыкает вертлужная губа, представляющая собой пластинку из хрящевой ткани (ее называют лимбус). Вместе они составляют площадь суставной поверхности. Сустав развивается нормально, когда круглая головка кости бедра соответствует объему вертлужной ямки и плотно входит в ее стенки.
Дисплазия изменяет размер сустава, от чего страдает процесс взаимодействия всех структур:
- нарушается расположение эпифиза бедра в вертлужном пространстве;
- хрящи и кости формируются неправильно;
- нагрузка распределяется неравномерно;
- ускоряется или, наоборот, замедляется развитие и рост мышечных и суставных тканей.
В конечном результате это влияет на общую геометрию костей и суставов.
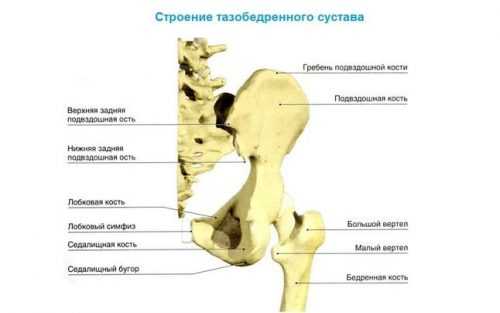
У взрослых
Во взрослом возрасте дисплазия ТБС встречается редко, поэтому болезнь рассматривают как запущенную с детства. К причинам, влияющим на ее проявление, относят изначальное недоразвитие вертлужного пространства или сопутствующие заболевания, спровоцировавшие:
- ослабление суставных связок и костно-мышечного аппарата;
- постепенное смещение (ротацию) бедра;
- укорочение одной конечности;
- включение новых механизмов в процесс движения.
Женщины страдают этим заболеванием чаще, чем мужчины (процентное соотношение составляет 80 к 20).
У детей
Строение ТБС младенца имеет такие черты отличия:
- сверхэластичные связки;
- мягкие хрящевые суставы;
- уплощенная вертлужная ямка.
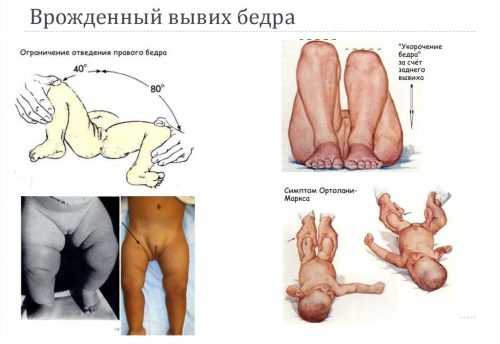
Даже при нормальном развитии несовершенный биомеханизм держит головку бедра в суставной впадине за счет напряжения ее структур и собственных связок. Смещению мешает лимбус вертлужной впадины, расположенной у грудничка почти вертикально (у взрослого впадина расположена наклонно). При таком положении наблюдается неуравновешенность сустава, увеличивается опасность смещения.
Провоцирующие факторы:
- наследственность;
- гинекологические проблемы у беременной женщины;
- сопутствующие патологии (токсикоз, маловодие, др.);
- ягодичное предлежание плода;
- акушерские аспекты.

Watch this video on YouTube
Когда можно заподозрить дисплазию?
Существует множество вариантов определения дисплазии, но их точность вызывает сомнения:
Самый популярный способ, о котором слышала, пожалуй, любая мама – по асимметрии кожных складок. Каждый человек — это индивидуальность, поэтому развитие подкожной клетчатки вовсе не показатель.
Разная длина ног. Редко можно заподозрить дисплазию по такому критерию. Мало кому удаётся увидеть невооруженным взглядом разницу, ведь многое зависит от укладки малыша.
Ограничение подвижности ноги
Это замечают у детей старше года, но особо бдительные дедушки и бабушки могут обратить внимание и раньше. Причиной является маленький памперс, неудобный матрац и ряд других нюансов
Этот способ надёжностью не располагает.
«Золотым стандартом» диагностики принято считать рентгенографическое исследование, которое расставляет все точки над «і». Его необходимо проходить в три месяца, всем деткам без исключения, для своевременной диагностики заболевания.
Более современной и методикой считается ультразвуковое исследование. Его часто используют в больницах, но это лишь пустая трата денег и времени, ведь полученные данные не показывают точной и полной картины патологии.
Возможные осложнения
Если вывихи бедра не устранены в детстве, то растущие кости вынужденно приспосабливаются к предлагаемым нагрузкам. Чем опасна эта патология:
- шаровидная головка уплощается;
- диаметр вертлужного пространства уменьшается;
- в месте неправильного расположения головки образуется другая впадина (диагностируется неоартроз).

Watch this video on YouTube
Такой неполноценный сустав может долгие годы служить человеку, не провоцируя болезненных ощущений, и бывает обнаружен лишь с помощью данных рентгенографии. С возрастом, при запущенном неоартрозе происходит зарастание ложной капсулы хрящевыми тканями, перекрытие костномозговых каналов, что приводит к плохой подвижности конечности, а иногда к ее укорочению до 10 см.
К другим осложнениям относят диспластический коксартороз, который бывает конгруэнтный и неконгруэнтный. При конгруэнтности наблюдается полное соответствие друг другу соприкасающихся элементов узла сустава. Неконгруэнтность проявляется в том, что размер шаровидной головки кости бедра не совпадает с объемом вертлужной впадины. Радиус впадины больше, что снижает негативные воздействия на ее поверхность, но и ухудшает устойчивость сустава при физических нагрузках.

Коксартроз развивается чаще в 25–50 лет. Первичные симптомы проявляются болями, воспалением и ограничением движений. Позднее наблюдается наружный разворот бедра, сопровождающийся непроизвольным сгибом ноги. Патология развивается быстро, прогрессируя и вызывая болезненность и неудобства. Требуется проведение рентгенографии. На начальных стадиях дисплазии болезнь требует правильно подобранной физнагрузки, а в крайних случаях эндопротезирования (замены сустава имплантом).
Дисплазия тазобедренных суставов

Это врожденная патология, связанная с неправильным развитием сустава, встречается достаточно часто. По статистике, с нею сталкиваются до 3% новорожденных. У девочек она встречается чаще, чем у мальчиков. Нарушения могут быть связаны с недоразвитием или неправильным формированием сустава.
В зависимости от локализации патологического процесса различают три вида заболевания:
- нарушение развития вертлужной впадины;
- дисплазия верхнего отдела кости;
- нарушение геометрии костей (ротационная дисплазия).
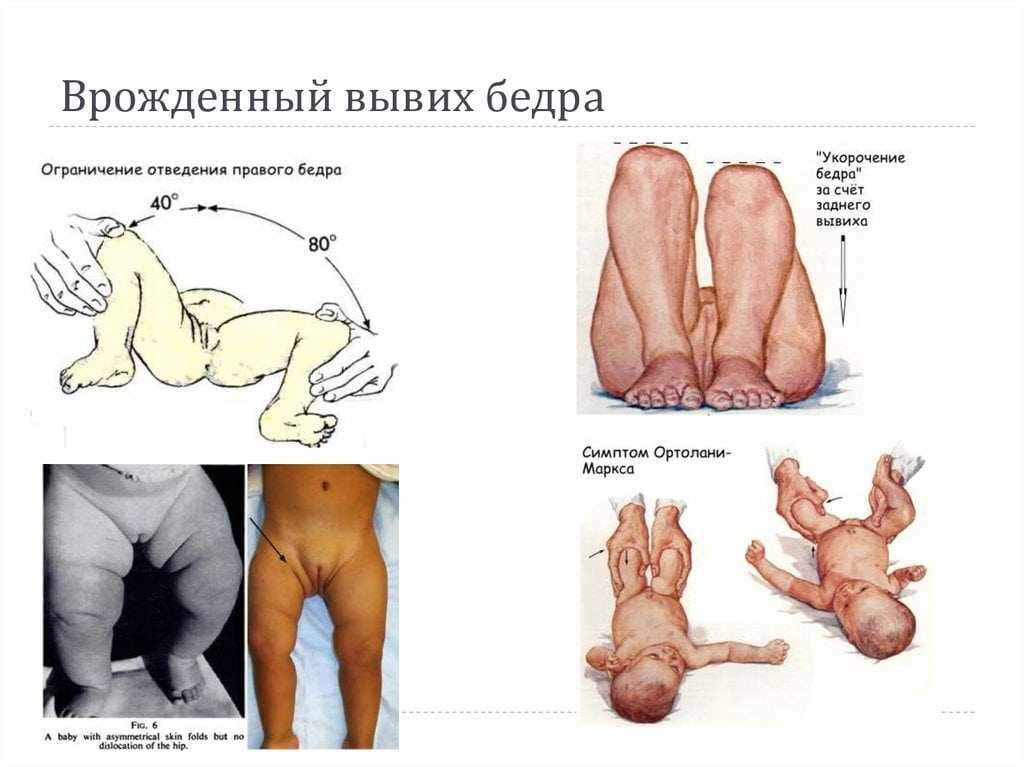
Патология может развиться на одном или обоих суставах. Если у ребенка развивается односторонняя дисплазия, она может проявиться асимметрией кожных складок. Однако если процесс затрагивает оба сустава, складки могут быть симметричными. Поэтому только этого признака недостаточно, чтобы поставить диагноз.
Более информативным для врача является признак укорочения бедра. В этом случае колени малыша в положении лежа расположены асимметрично, что говорит о врожденном вывихе бедра — тяжелой форме дисплазии.
Также во время осмотра новорожденных врач проверяет подвижность суставов. При отсутствии патологии ножки младенца отводятся до положения 80-90°. У детей с дисплазией угол не превышает 50-60°.
Осложнения
В раннем детском возрасте болезнь проявляется укорочением бедра, ограниченностью или гиперподвижностью сустава. При отсутствии лечения усиливается слабость связочного аппарата, что приводит к смещению головки бедра, подвывиху и вывиху. В старшем возрасте дети испытывают боли, хромают при ходьбе, быстро утомляются.
Во взрослом возрасте возможно развитие диспластического артроза тазобедренного сустава. У девушек он может впервые проявиться во время беременности. Заболевание проявляется болезненностью, ограничением подвижности сустава, деформационными изменениями. С течением времени развивается так называемая порочная установка бедра, из-за которой нижняя конечность находится в анатомически неправильной позиции. Это ограничивает подвижность, вызывает стойкий болевой синдром. При прогрессировании болезни пациент вынужден прибегать к эндопротезированию.
Причины
Статистика показывает, что частая причина заболевания — неблагоприятная наследственность. Дети с патологией чаще рождаются у родителей, которые имели аналогичное заболевание в детстве.
Вторая важная причина — тазовое предлежание плода. Оно в 10 раз повышает вероятность дисплазии. Также среди причин специалисты отмечают маловодие, крупный вес ребенка при рождении, прием матерью некоторых лекарств во время беременности, сильный токсикоз, неблагоприятную экологическую обстановку. На развитие опорно-двигательного аппарата новорожденного негативно влияет тугое пеленание.
Диагностика
Диагностикой дисплазии тазобедренных суставов у детей занимается детский ортопед. Если патология была выявлена сразу при рождении, врач оценивает клиническую картину и составляет план лечения. В целях профилактики невыявленных дисплазий все новорожденные в течение первого года жизни подлежат обязательным осмотрам специалистом. Если врач обнаруживает признаки неправильного развития тазобедренного сустава, малыша направляют на обследование.
Основным методом диагностики является ультразвуковая диагностика. В 2-3-месяца врач может назначить рентген. До этого времени такую диагностику не используют из-за низкой информативности. У новорожденных большую часть сустава формирует хрящевая ткань, которая на рентгене не отображается.
Лечение
Если у ребенка обнаружена дисплазия, успех лечения зависит от его своевременности. Для фиксации нижних конечностей в анатомически правильном положении отведения и сгибания используют специальные ортопедические приспособления. Они различаются по конструкции и жесткости. Как правило, используют изделия, которые фиксируют сустав, но при этом сохраняют подвижность нижних конечностей.
Кроме ношения бандажей и шин, при дисплазии сустава показаны специальные упражнения, массаж.
При врожденном вывихе детям в возрасте от 2 до 5 лет проводят одномоментное закрытое вправление и накладывают гипс для ограничения подвижности сустава, чтобы зафиксировать его в правильном положении. В тяжелых случаях может потребоваться хирургическое лечение.
Причины заболевания
Причины возникновения заболевания пока до конца не выяснены.
Можно выделить ряд провоцирующих факторов и особенностей.
- Наследственная предрасположенность,
- национальные традиции тугого пеленания,
- тазовое предлежание,
- прием лекарственных препаратов во время беременности,
- преждевременные роды,
- большой вес младенца,
- девочки более предрасположены,
- левый сустав страдает чаще,
- плохая экология.
Симптомы
Новорождённого еще в роддоме должен осмотреть ортопед. Настораживающие симптомы:
- асимметрия паховых, подколенных и ягодичных кожных складок,
- коленки находятся на разной высоте,
- ножки разводятся в стороны по-разному (ограниченное движение),
- характерный «щелчок» во время медленного разведения ножек в обе стороны.
Стадии дисплазии
Зависят от характера и степени нарушений сустава.
- Физиологическая незрелость (недоразвитие) — поверхности сустава сопоставимы правильно.
- Предвывих — незначительное смещение бедренной кости, прилегание концов сустава нормальное.
- Подвывих (неполный вывих)—головка бедра смещается во время активных движений, но за границы суставной впадины не выходит.
- Истинный вывих — головка бедренной кости выходит из вертлужной (суставной) впадины, крайняя степень дисплазии, требует оперативного лечения.
Осложнения
Если при осмотре ребенка врач обнаружил какие-либо диспластические нарушения в развитии и правильном формировании тазобедренного сустава необходимо начинать лечение незамедлительно, не дожидаясь появления осложнений.
- Ребенок начинает позже ходить,
- походка неустойчивая;
- появляется косолапость, плоскостопие;
- возможна хромота;
- есть вероятность развития остеохондроза.
Отсутствие своевременного лечения даже незначительных изменений в детские годы в будущем может не просто ухудшить качество жизни, но и привести к инвалидности.
Диагностика
Незрелость тазобедренных суставов у новорожденного ребенка — это норма. Для исключения развития патологии всех детей должен регулярно осматривать ортопед в 1, 3, 6 месяцев и в год.
Выявлять и лечить дисплазию необходимо с первых месяцев жизни.
Для постановки правильного диагноза кроме наружного осмотра необходимо:
- рентгенологическое обследование — проводится после 3 месяцев;
- ультразвуковое исследование — безопасный способ оценки состояния всех структур сустава, можно проводить в любом возрасте с первых дней жизни.
- КТ и МРТ могут потребоваться, если решается вопрос о необходимости хирургического вмешательства.

































