Что такое Болезнь Ходжкина (лимфогранулематоз, злокачественная гранулема) —
Болезнь Ходжкина (лимфогранулематоз, злокачественная гранулема), болезнь лимфоидной ткани человека.
Большинство исследователей относит ее к злокачественным опухолям (лимфомам), но некоторые считают, что она вызывается каким-то неизвестным вирусом; эти две точки зрения не противоречат друг другу. Лимфоидная ткань состоит в основном из лимфоцитов и ретикулярных клеток, находящихся преимущественно в лимфатических узлах и селезенке, но встречающихся также в виде небольших узелков во многих других органах. Хотя функция лимфоидной ткани выяснена не полностью, известно, что она имеет непосредственное отношение к выработке антител и клеточно-опосредованным иммунным реакциям, определяющим сопротивляемость организма острым и хроническим инфекциям.
В 1832 Т.Ходжкин описал семерых больных, у которых наблюдалось увеличение лимфоузлов и селезенки, общее истощение и упадок сил. Во всех случаях болезнь имела летальный исход. Через 23 года С.Уилкс подробно изучил описанные Ходжкиным случаи, добавил к ним 11 собственных наблюдений и назвал это состояние болезнью Ходжкина.
Болезнь Ходжкинавстречается только у человека и чаще поражает представителей белой расы. Оно может развиться в любом возрасте, но преимущественно возникает у молодых взрослых, чаще у мужчин, чем у женщин, и очень редко у детей до 15 лет. В США от этой болезни ежегодно погибают примерно 13 из 1 млн. жителей.
Патогенез
В патогенезе лимфом основное значение имеют онкогены. Для B-клеточных опухолей характерно изменение протоонкогена c-myc в клетке, который способствует переходу лимфоцитов в фазу деления и постоянного размножения. Значение в развитии лимфом имеют также аномалии хромосом, в результате чего теряется контроль над делением клеток. В дальнейшем опухолевая ткань растет и в ней существует отдельный метаболизм. Опухолевые клетки подавляют развитие нормальных клеток, часто вызывают иммунодепрессию и склонность к разным инфекциям: пневмония, инфекции мочевыводящих путей, герпевирусная инфекция. Увеличение опухолевой массы вызывает истощение организма.
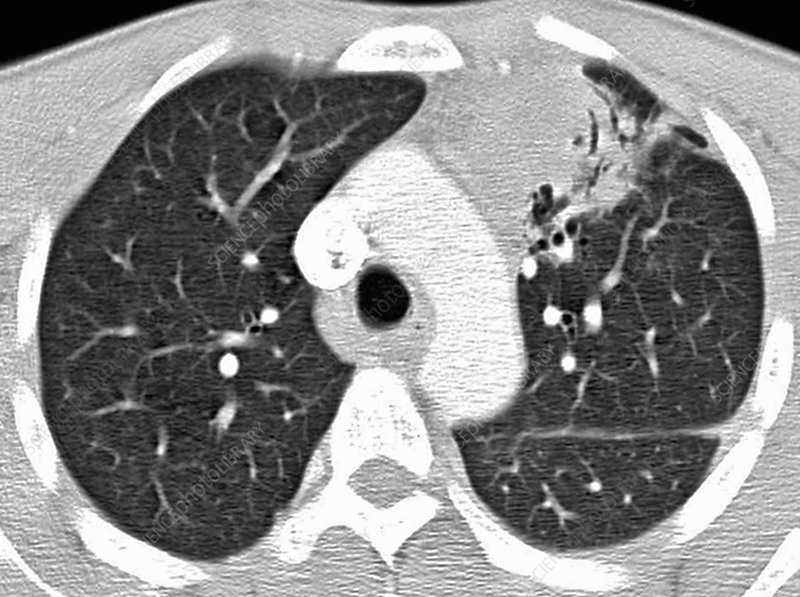
Лимфома легких на КТ
Признаки лимфомы легких особенно выражены на четвертой стадии заболевания, когда болезнь поражает дыхательный орган. На КТ при этом будут видны увеличенные лимфоузлы, формирующие цепочки, конгломераты. При этом у пациента может также наблюдаться отек легких. Однако высокая разрешающая способность КТ позволяет выявить лимфому на ранней, первой стадии.
На КТ лимфомы, как и любые уплотнения, визуализируются сравнительно более светлым цветом. В норме воздушная легочная паренхима практически однородного темного цвета. Иногда таких уплотнений несколько и они диссеминированны. Контуры лимфомы четкие и ровные. Вокруг патологических очагов обнаруживаются участки «матового стекла».
Симптомы рака лимфоузлов
Если рассматривать рак лимфатической системы на примере лимфогранулематоза, то у больных могут отмечаться следующие симптомы:
- увеличение лимфоузлов над в области шеи и ключицы;
- увеличение узлов средостения, что сопровождается со кашлем и одышкой, а вследствие нарушения венозного оттока — набухание вен шеи;
- боль в пояснице в ночное время;
- выраженная слабость.
Первые проявления опухолей лимфосистемы могут отличаться, но чаще всего заболевание начинается с увеличения лимфатических узлов, которые быстро растут. Кроме этого, характерными для злокачественных лимфом являются признаки интоксикации, по которым можно заподозрить, что имеется онкология:
- проливные поты ночью;
- потеря веса;
- повышение температуры выше 38;
- кожный зуд.
Появление одного из указанных симптомов может опережать появление первичной опухоли.
Симптомы рака лимфоузлов на шее
Почти половина лимфом первично развивается в лимфоузлах. При локальном поражении наиболее часто в процесс вовлекаются лимфоузлы шеи. Они плотные, но безболезненные, не спаяны с тканями и сливаются в конгломераты, образуя единую опухоль лимфоузлов.
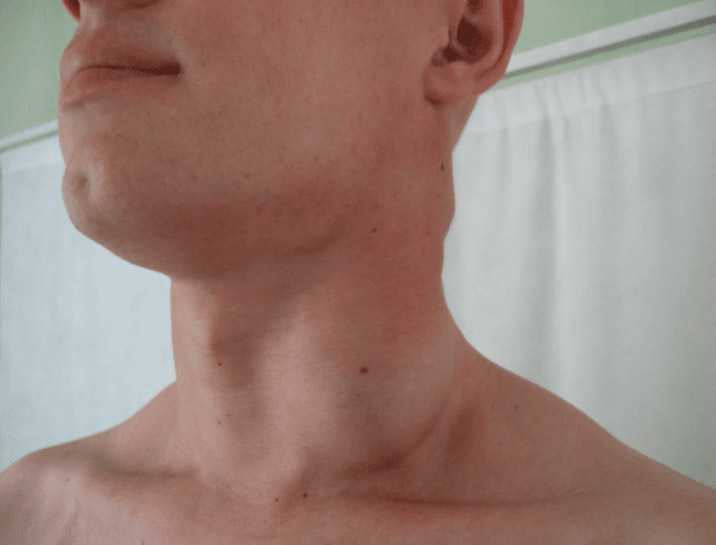
Фото поражения лимфоузлов при болезни Ходжкина
Опухоль на шее (независимо от того с какой стороны она находится слева или справа) доставляет косметические неудобства, затрудняет движения, а при больших размерах — дыхание.
Лимфома средостения
Эта опухоль располагается в переднем средостении и при ней поражаются внутригрудные лимфатические узлы и узлы вилочковой железы. Вначале лимфома не проявляет себя и обнаруживается случайно при рентгенографии грудной клетки. Потом появляются симптомы, которые связаны со сдавлением органов средостения или прорастанием опухоли в эти органы: осиплость голоса, кашель, затрудненное дыхание, нарушение глотания, боли в сердце, боли в грудной клетке, одышка, обмороки, опущение века и сужение зрачка (это связано со сдавлением шейного симпатического ганглия).
Лимфосаркома
Неходжкинская лимфома начинается с одиночного опухолевого узла, который потом распространяется путем метастазирования. Опухолевый очаг может быть в лимфоузле или в других органах. При неходжкинских лимфомах медиастинальные лимфоузлы поражаются реже, чем при болезни Ходжкина, селезенка и костный мозг поражаются в 30-40%, а печень в 20-50% случаев, также характерно поражение желудочно-кишечного тракта.
Также, как и при лимфогранулематозе больных беспокоит повышение температуры, ночная потливость и быстрое снижение веса. Причем повышенная температура может беспокоить больше 2-х месяцев. Затем у половины больных поражаются один за другим лимфоузлы шеи, сливаясь в большие группы. Первичная опухоль может развиться и в миндалинах, что сопровождается болью в горле, изменением голоса. Если опухоль развивается в грудной полости, что бывает значительно реже, появляются кашель и одышка. Возможно поражение желудочно-кишечного тракта. B- крупноклеточная лимфома самая агрессивная и составляет 40% от всех неходжкинских лимфом.
Рак селезенки
Злокачественные опухоли селезенки бывают первичными (лимфома маргинальной зоны) и вторичными (метастатический рак селезенки). Лимфома селезенки встречается очень редко и составляет 1% всех неходжкинских лимфом. Заболевание имеет доброкачественное течение и возникает у лиц старшего возраста. Обычно заболевание длительное время протекает бессимптомно и основным проявлением является увеличение органа, выявленное случайно, и легкий зуд. Иногда заболевание начинается с тяжелой инфекции, по поводу которой больные госпитализируются и обследуются. При значительном увеличении органа у больных появляется боль в животе слева, слабость, потливость, кровоизлияния на коже. Поражение селезенки развивается на третьей стадии болезни Ходжкина, когда помимо поражения лимфатических узлов поражаются и органы — чаще печень и селезенка.
Лимфома кожи
Неходжкинская лимфома, которая возникает только в коже и не поражает другие органы и ткани, называется лимфомой кожи. Заболевание исходно появляется в коже. Болезнь, которая распространяется на кожу после появления опухоли в лимфоузлах или других органах и тканях, относится к другой группе неходжкинских лимфом.
Клинически лимфома кожи делится на I, II и III степени злокачественности. По международной TNM-классификации выделяют стадии: IA и IB, IIA и IIB, III, IVA и IVB.
Т-клеточная лимфома или грибовидный микоз – самая частая форма опухоли кожи, примерно 70-80% заболеваний. Т-клеточная лимфома появляется в виде медленно развивающихся на верхних слоях дермы пятен и бляшек. Чаще всего болезнь поражает мужчин пожилого возраста (старше 50 лет), женщины подвержены заболеванию вдвое реже. Диагноз может быть поставлен более чем через 5 лет после появления, так как такая лимфома кожи имеет вялотекущий характер.
Реже, примерно в 20% заболевания, встречаются B-клеточные лимфомы. Они обычно растут постепенно в подкожной клетчатке и глубоких слоях дермы, опухолевым или солитарным узлом (узлами).
Тип лимфомы определяется в зависимости от вида лимфоцитов, чье злокачественное деление вызвало болезнь. Главной причиной злокачественного размножения лимфоцитов являются ретровирусы, но так же лимфому способны вызвать радиация, хронические инфекции, инсоляция и длительное воздействие химических раздражителей на кожу.
Лечение и прогнозы на выздоровление, а так же течение болезни значительно отличаются, в зависимости от формы Т-клеточной и В-клеточной лимфомы кожи. Наиболее благоприятный прогноз приходится на: классический грибовидный микоз (на ранних стадиях), педжетоидный редикулез, лимфоидный папулез, т-клеточную гамма/дельта-позитивную лимфому кожи.
Симптомы лимфомы кожи
У лимфомы кожи характерными признаками являются темные красные пятна на коже, узлы и «вздутые» бляшки, а также зуд и увеличение периферических лимфатических узлов. В редких случаях заболевание может напоминать псориаз: из-за узелков, образующих бляшки, шелушится кожа. Наиболее крупные узелки позднее поддаются некрозу. Формы лимфомы кожи: узелковая, бляшечная и эритродермическая. Степени злокачественности: I, II и III.
Кожная лимфома может проявиться и такими неспецифическими симптомами как:
- лихорадка с ознобами;
- необъяснимое снижение веса;
- ночная потливость;
- сонливость и зуд кожи.
Лимфомы средостения (опухоли лимфотических узлов в грудной области) часто проявляют себя одышкой, болью в груди, кашлем, лихорадочным состоянием, синей окраской кожи и слизистых оболочек.
Причины лимфомы:
Как было выше отмечено, точных причин, способных вызвать лимфому, не выявлено. Однако врачи все же выделили ряд факторов, которые могут спровоцировать развитие данной злокачественной опухоли.
Выявлено, что чем страже человек, тем выше риск развития у него лимфомы. В большинстве случаев лимфома развивается у людей старше 55 лет. Однако встречались случаи обнаружения лимфомы и у более молодых людей, в том числе и у детей.
2. Вирусные инфекции.
Многие вирусные заболевания, к примеру, Эпштейн-Барр, могут вызвать инфекционный мононуклеоз, который в дальнейшем обнаруживается в клетках лимфомы. Специальные исследования показали, что люди, заболевшие этим инфекционным мононуклеозом, подвергаются большей вероятности заболеть лимфомой. Также и больные ВИЧ обладают повышенным риском развития этой опухоли.
3. Лекарства, оказывающие подавляющее действие на иммунитет.
Доказано, что подобные препараты, оказывающие непосильную нагрузку, приводящую к ослаблению иммунитета, а это химиотерапевтические лекарства, в разы повышают вероятность образования лимфомы.
4. Контакт с химическими препаратами.
Люди, чья деятельность основывается на длительном контакте с такими химическими препаратами, как пестициды, бензолы, гербициды, также входят в группу риска.
5. Аутоиммунные заболевания могут привести к лимфоме.
Критерий наследственности при данном заболевании не учитывается. Даже если у кого-то из ближайших родственников была выявлена лимфома, никакой опасности для его родственников не существует. Исключение составляют однояйцовые близнецы. Если у одного близнеца выявлена лимфома, вероятность развития болезни у второго ребенка повышается в 7 раз.
Лимфома легких — что это?
Лимфатическая система легких напоминает ветвистое дерево — ее сосуды пронизывают грудную клетку по всей длине и отвечают за лимфоток. Здесь расположено 13 разновидностей лимфотических узлов, классифицируемых по 5 группам:
1.Надключичные лимфатические узлы;
2.Верхние медиальные лимфатические узлы (паратрахеальные, преваскулярные, превертебральные);
3.Аортальные лимфатические узлы;
4.Нижние медиастинальные лимфатические узлы;
5.Корневые, долевые, (суб)сегментарные лимфатические узлы.
В узлах фильтруется лимфа и происходит созревание лимфоцитов. Лимфомы возникают в лимфатических узлах.
Пораженные лимфатические узлы зачастую не видны и не пальпируются. Патологические изменения — увеличенные лимфоузлы, уплотнение ткани — хорошо видны на мультисрезовом КТ-сканировании в высоком разрешении или на МРТ. Для определения специфики новообразования (нормальный или злокачественный процесс) лечащий врач может направить пациента на гистологическое исследование. В одних ситуациях увеличение узлов является относительной нормой (после перенесенных инфекционно-воспалительных заболеваний, травм, аллергических реакций), в других указывает на онкологический процесс. В последнем случае речь может идти о лимфоме.
Поскольку лимфатическая система представляет собой обширную сеть сосудов, капилляров и полостей, то злокачественные клетки могут распространиться по всему телу, образовав множественные диссеминированные метастазы.
Патогенез (что происходит?) во время Болезни Ходжкина (лимфогранулематоза, злокачественной гранулемы):
Обнаружение гигантских клеток Рид — Березовского — Штернберга и их одноядерных предшественников, клеток Ходжкина, в биоптате есть обязательный критерий диагноза лимфогранулематоза. По мнению многих авторов, только эти клетки являются опухолевыми. Все остальные клетки и фиброз есть отражение иммунной реакции организма на опухолевый рост. Главными клетками лимфогранулематозной ткани, как правило, будут мелкие, зрелые Т-лимфоциты фенотипа CD2, CD3, CD4 > CD8, CD5 с различным количеством В-лимфоцитов. В той или иной степени присутствуют гистиоциты, эозинофилы, нейтрофилы, плазматические клетки и фиброз. Соответственно различают 4 основных гистологических типа:
- Лимфогистиоцитарный вариант — примерно 15 % случаев болезни Ходжкина. Чаще болеют мужчины моложе 35 лет, обнаруживается в ранних стадиях и имеет хороший прогноз. Преобладают зрелые лимфоциты, клетки Рид — Березовского — Штернберга редкие. Вариант низкой злокачественности.
- Вариант с нодулярным склерозом — наиболее частая форма, 40-50 % всех случаев. Встречается обычно у молодых женщин, располагается часто в лимфатических узлах средостения и имеет хороший прогноз. Характеризуется фиброзными тяжами, которые делят лимфоидную ткань на «узлы». Имеет две главные черты: клетки Рид — Березовского — Штернберга и лакунарные клетки. Лакунарные клетки большие по размеру, имеют множество ядер или одно многолопастное ядро, цитоплазма их широкая, светлая, пенистая.
- Смешанноклеточный вариант — примерно 30 % случаев болезни Ходжкина. Наиболее частый вариант в развивающихся странах, у детей, пожилых лиц и у больных СПИДом. Чаще болеют мужчины, клинически соответствует II-III стадии болезни с типичной общей симптоматикой и склонностью к генерализации процесса. Микроскопическая картина отличается большим полиморфизмом со множеством клеток Рид — Березовского — Штернберга, лимфоцитов, плазмоцитов, эозинофилов, фибробластов.
- Вариант с подавлением лимфоидной ткани — самый редкий, меньше 5 % случаев. Клинически соответствует IV стадии болезни. Чаще встречается у пожилых больных. Полное отсутствие лимфоцитов в биоптате, преобладают клетки Рид — Березовского — Штернберга в виде пластов или фиброзные тяжи или их сочетание.
Почему развивается лимфома Ходжкина?
Заболевание возникает из-за изменений в ДНК – содержащемся в каждой из клеток нашего тела хранилища генов, отвечающих за развитие и работу организма. Они достаются нам от родителей и влияют не только на наш внешний вид:
- Онкогены
помогают клеткам расти, делиться и выживать. - Супрессоры опухолей замедляют их размножение или запускают апоптоз – механизм «запрограммированной» гибели.
Лимфома Ходжкина может развиться после появления в ДНК нарушений, «включающих» первые из них или «выключающих» вторые.
Ученые обнаружили множество изменений генов в клетках Рида-Березовского-Штернберга, которые помогают им расти, создавать множество своих копий и жить дольше, чем необходимо. Принцип формирования новообразований уже известен, но точная причина их развития до сих пор точно не понятна – научное сообщество знает лишь о факторах, которые могут увеличить вероятность наступления этого события. К ним относят:
- Вирус Эпштейна–Барр, который вызывает инфекционный мононуклеоз, приводящий к повышению температуры, поражению лимфатических узлов, печени, селезенки и изменению состава крови. Его части обнаруживаются примерно у 1 из 4 человек с классической лимфомой Ходжкина, но у подавляющего большинства обладателей данного диагноза их признаков нет.
- Заболевание может быть выявлено в любом возрасте, но чаще всего оно обнаруживается примерно в 20 и после 55 лет.
- Шансы стать пациентом онколога повышены у людей, чья иммунная система ослаблена специальными препаратами, предотвращающих отторжение пересаженных органов, ВИЧ или аутоиммуннымиАутоиммунные заболевания развиваются из-за неправильной работы иммунитета, который атакует и разрушает собственные клетки организма, принимая их за чужеродные. К ним относят ревматоидный артрит, сахарный диабет первого типа, псориаз и множество других заболеваний. нарушениями.
- Семейный анамнез: особому риску подвержены братья и сестры больных лимфомой. Ученые предполагают, что такая взаимосвязь может быть вызвана одинаковыми перенесенными в детстве инфекциями, общими унаследованными изменениями генов или комбинацией этих факторов.
- Пол: мужчинам данный диагноз ставится чаще, чем женщинам.
Как диагностируется лимфома Ходжкина?
Если у педиатра появляется подозрение на болезнь Ходжкина, например, из истории болезни () и после наружного осмотра , или когда ребёнку делали анализ крови, или он пришёл на и/или на овское обследование, то врач направляет ребёнка в клинику, которая специализируется на лечении рака и болезней крови у детей и подростков (клиника детской онкологии и гематологии).
Потому что, если врачи подозревают болезнь Ходжкина, то необходимо сделать очень много анализов и исследований. Во-первых, чтобы подтвердить, действительно ли у ребёнка этот вид рака. Во-вторых, если диагноз подтверждается, то врачам надо точно знать, какой именно формой лимфомы Ходжкина заболел ребёнок и насколько болезнь успела распространиться по организму (то есть специалисты выполняют все те необходимые исследования, по результатам которых можно оценить стадию распространения опухоли).
Как исследуют ткань опухоли?
Окончательный диагноз лимфомы Ходжкина врачи ставят, как правило, только после биопсии. То есть у ребёнка берут один поражённый опухолью лимфоузел или какой-то другой кусочек ткани, в которую попали раковые клетки, и исследуют его под микроскопом. Только может дать точную информацию, заболел ли ребёнок лимфомой Ходжкина, и если да – то какой конкретно формой болезни. Информация о форме заболевания нужна врачам, когда они составляют план лечения.
Как ищут клетки лимфомы в других органах?
Как только диагноз «болезнь Ходжкина» подтвердили, то прежде чем составлять план лечения, специалистам надо знать, насколько лимфома Ходжкина успела разойтись по организму и в какие органы попали раковые клетки. Эту информацию можно получить из разных методов визуальной диагностики : исследование (УЗИ) и , томография (МРТ), (КТ), а также (ПЭТ).
При этом всегда стандартно делают полное ПЭТ обследование всего организма вместе с КТ (коротко это исследование называется ПЭТ-КТ), а также/или полное ПЭТ обследование всего организма вместе с МРТ (коротко это исследование называется ПЭТ-МРТ). Специалисты предпочитают работать с МРТ, так как у МРТ лучевая нагрузка на организм меньше. Но для обследования лёгких, а также/или для того, чтобы максимально быстро выяснить стадию распространения болезни, надо делать КТ. В некоторых случаях, когда у врачей есть подозрения на то, что раковые клетки попали в кости, назначают дополнительное исследование, которое называется .
Чтобы узнать, попали раковые клетки в , или нет, тем детям, у которых болезнь нашли уже на поздней стадии, до недавнего времени также делали трепанобиопсию костного мозга. И в нём искали клетки лимфомы. В новом протоколе EuroNet-PHL-C2, по которому теперь стандартной стала диагностика ПЭТ, раковые клетки в костном мозге видны на снимках ПЭТ. Поэтому трепанобиопсию костного мозга больше не делают.
Какую диагностику надо выполнить до начала лечения?
Перед лечением у ребёнка проверяют, как работает сердце (выполняется , ЭКГ и , ЭхоКГ). Также специалисты делают много лабораторной диагностики, чтобы проверить общее состояние организма, как он работает. То есть они смотрят, как болезнь Ходжкина смогла повлиять на работу некоторых органов (например, как у ребёнка работают почки или печень)
Или, возможно, у ребёнка появились какие-то нарушения обмена веществ (метаболические нарушения) и на это надо обратить внимание не только до лечения, но и особенно во время лечения
Когда врачи знают, какие анализы были у ребёнка до лечения, они могут лучше понимать те изменения, которые могут произойти в организме во время лечения, а значит они могут лучше оценивать ситуацию в целом. Учитывая, что во время лечения, возможно, придётся делать , у ребёнка обязательно заранее устанавливают группу крови .
Полезно знать: Различных анализов и исследований очень много, но не все они обязательно делаются каждому ребёнку. Лечащий врач и специалисты, которые ведут ребёнка, расскажут Вам, какая именно диагностика запланирована и почему она необходима для Вашей индивидуальной ситуации.
Диагностика лимфомы Ходжкина
Большинство случаев лимфогранулематоза обнаруживается при обращении к врачу из-за появления симптомов или плохого самочувствия. Для выявления лимфомы Ходжкина специалисты проводят осмотр, опрашивают пациента о проблемах со здоровьем, факторах риска, уточняют дату появления проблем со здоровьем и назначают ряд процедур:
- Анализы крови: помогают понять, насколько серьезно успел пострадать организм, определять его способность переносить определенные виды лечения, выявлять нарушения работы почек и печени, а также обнаруживать ВИЧ, гепатит В и С. Общий анализ: измерение количества различных клеток крови. СОЭ – скорость оседания переносящих кислород эритроцитов: необходим для оценки тяжести воспалительных процессов в организме.
- Визуализирующие исследования – получение изображений внутренних тканей с помощью рентгеновских лучей, магнитных полей, звуковых волн или радиоактивных частиц. Данные методы используются для поиска причин появления симптомов, определения заболевания, оценки эффективности лечения и поиска признаков рецидива – возвращения лимфомы: Рентгенография: позволяет обнаруживать увеличенные лимфатические узлы в грудной клетке и повреждения костей. Компьютерная томография, КТ – множество рентгеновских снимков, сделанных под разными углами, объединяются в одну подробную «картинку», на которой специалист может обнаружить увеличение лимфоузлов или других органов. КТ обычно назначается для оценки состояния областей шеи, груди, живота и таза. Магнитно-резонансная томография, МРТ – создание крайне подробного изображения тканей с помощью радиоволн и сильных магнитов. МРТ особенно эффективна при выявлении поражений спинного или головного мозга. Позитронно-эмиссионная томография, ПЭТ. До проведения процедуры пациенту вводится радиоактивное вещество, которое оседает в измененных клетках. Затем выполняется сканирование, обнаруживающее любое его скопление во всех частях тела.
- Биопсия – взятие небольшого количества тканей для исследования свойств их клеток. На сегодняшний день этот метод является единственным способом, позволяющим безошибочно устанавливать диагноз. Образцы забираются из лимфатических узлов, костного мозга или других структур, передаются в лабораторию и тщательно изучаются.
Специалисты онкологического центра «Лапино-2» проводят полную диагностику лимфомы Ходжкина – быстро, без очередей, на самом современном оборудовании.
У нас работают только настоящие профессионалы своего дела – доктора с большим опытом в области выявления и борьбы с опасными для жизни опухолями.
Кроме того, к нам можно обратиться за вторым мнением – консультацией высококвалифицированного врача любого профиля. Эта услуга позволяет пациентам убедиться в правильности поставленного диагноза или выявить ошибки и неточности в имеющихся заключениях.
Что это такое лимфома Ходжкина
В организме человека в результате клеточного деления ежеминутно образуются потенциально раковые клетки из-за неправильного взаимодействия нуклеозидов в молекулах ДНК. В норме имеющиеся мутации делают их нежизнеспособными, что запускает процесс их гибели, поэтому дальнейшего деления пораженной клетки не происходит и не формируется злокачественное образование.
Когда этого не происходит, борьбу с этими мутантными клетками берет на себя иммунная система, которая может справиться с их уничтожением. При нарушении этих защитных механизмов или на фоне влияния других неустановленных причин опухоль развивается из мутировавшего В-лимфоцита, отличающегося способностью к быстрому размножению.
Болезнь Ходжкина, или болезнь Ходжкина, подтверждается при обнаружении особых перерожденных клеток Рида-Березовского-Штернберга. Изначально рак начинает формироваться только в лимфатическом узле, онкология в этом случае носит локальный характер. Этот вариант патологии, в отличие от неходжкинской лимфомы, встречается реже. Активируются защитные механизмы организма и большое количество лейкоцитов перемещается в зону поражения. Это приводит к образованию плотной оболочки вокруг опухолей и их обрастанию фиброзными тяжами.
Такие образования в пораженном лимфатическом узле образуют крупные гранулемы. Воспалительный процесс, который сопровождается появлением опухолей, приводит к тому, что лимфатический узел быстро увеличивается в размерах.
Так как все лимфатические узлы расположены рядом с жизненно важными органами, на них быстро распространяются метастазы. Это приводит к появлению множества вторичных гранулем не только в лимфатической системе, но и в других тканях. Анализ крови на лимфому Ходжкина позволяет выявить лимфоцитоз уже на ранних стадиях развития патологии.
Лечение лимфомы Ходжкина в Москве и Краснодаре
При лимфоме Ходжкина на ранних стадиях лечение проводится по схеме АБВД. Это комбинация химиотерапевтических препаратов:
- адриамицина (доксорубицина),
- блеомицина,
- винбластина
- дакарбазина.
Все они вводятся с помощью капельницы. Каждый курс занимает 4 недели. Пациенту может потребоваться 4–6 курсов, то есть лечение лимфомы будет продолжаться 4–6 месяцев.
Химиотерапия по схеме АБВД приводит к иммунодефициту и подверженности инфекциям, усталости, слабости, множественным синякам, реакции со стороны кожи (покраснение, потемнение и др.), потере волос, бесплодию, чувствительности к свету и др. Кроме химиотерапии, пациентам при лимфоме Ходжкина обязательно нужна лучевая терапия.
Прогноз на ранних стадиях хороший, многим людям удаётся выйти в длительную ремиссию, то есть, по сути, выздороветь. Более точный прогноз сможет дать только врач, который учтёт возраст пациента, уровень гемоглобина, лимфоцитов, альбумина и др.
На III–IV стадиях (их называют поздними) нужна другая схема химиотерапии. Она называется BEACOPP. Это блеомицин, этопозид, доксорубицин, циклофосфамид, винкристин, прокарбазин и преднизолон. Часть из этих препаратов принимается в виде капсул и таблеток, часть вводится с помощью капельницы.
Побочные эффекты от BEACOPP довольно обычные для химиотерапии: снижение иммунитета, усталость, слабость, одышка, потеря волос, множественные синяки, носовое кровотечение, бесплодие и др. Один курс длится 3 недели, пациенту может понадобиться до 8 курсов, что в общей сложности займёт полгода. Лучевая терапия в этом случае нужна не всегда — она проводится, только если не достигнут полный эффект от химиотерапии и есть остаточные образования. Прогноз при лимфоме Ходжкина III–IV стадии зависит от тех же факторов, что и на ранних стадиях.
К сожалению, из-за токсичности используемых препаратов, последствия лечения (злокачественные новообразования, болезни сердца и др.) могут проявиться и через годы.
По статистике, болезнь может вернуться у 10–15 процентов пациентов, имевших изначально лимфому Ходжкина на ранних стадиях, и у 20–40 процентах — на поздних стадиях. Также 10–15 процентов больных будут устойчивы к химиотерапии первой линии (той, которая назначается первой). Во всех этих случаях вполне эффективна химиотерапия второй линии. Она может быть разной:
- GEM-P (гемцитабин, цисплатин, метилпреднизолон);
- GDP (гемцитабин, дексаметазон, цисплатин);
- GVD (гемцитабин, винорелбин, пегилированный липосомальный доксорубицин);
- IGEV (ифосфамид, месна, гемцитабин, винорелбин, преднизолон);
- mini-BEAM (кармустин, этопозид, цитарабин, мелфалан);
- ESHAP (этопозид, стероид, цитарабин, цисплатин);
- ICE (ифосфамид, карбоплатин, этопозид);
- DHAP (дексаметазон, цитарабин, цисплатин).
К сожалению, до сих пор не проводилось достаточно исследований, которые бы ответили на вопрос: какая из этих схем лечения наиболее эффективна. Обычно достаточно двух курсов такой химиотерапии, но некоторым пациентам требуется более длительное лечение.
Если лимфома локализована, то есть зона поражения ограничена, то проводится также лучевая терапия.
После такого курса лечения пациент проходит высокодозную химиотерапию и аутологичную трансплантацию гемопоэтических стволовых клеток (забранных заранее собственных клеток костного мозга, из которых образуются все клетки крови). После этого у 40–60 процентов наступает ремиссия. Шансы выше у тех, у кого был хороший ответ на терапию второй линии.
Если после трансплантации собственных клеток случается рецидив, то есть два варианта:
А) паллиативная помощь, то есть улучшающая качество жизни, но не ведущая к выздоровлению;
Б) высокодозная химиотерапия и трансплантация гемопоэтических стволовых клеток от донора.
На Западе применяются также некоторые моноклональные антитела (например, брентуксимаб ведотин). Однако в России эти препараты не зарегистрированы. Выбор в пользу одного или другого вида лечения делается в зависимости от общего состояния человека и агрессивности заболевания.
Стадии
По классификации TNM различают 4 стадии лимфомы Ходжкина. Каждый из них имеет свои особенности. Первую стадию болезненного процесса обычно делят на подстадии I и IE. В этот период первичная опухоль пальпируется в 1 лимфатическом узле, тимусе или селезенке. Несмотря на то, что исследования уже могут выявить признаки онкологии, болей и проявлений общей интоксикации пока не наблюдается
По течению II стадии патологического процесса выделяют II и IIE подстадии. На подстадии II дегенеративные клетки обнаруживаются в и более лимфатических узлах, но с одной стороны диафрагмы. На подстадии IIE аномальные клетки обнаруживаются в одном или нескольких лимфатических узлах, а также в близлежащих органах или тканях. На 2 стадии шансы на полное излечение высоки при отсутствии факторов риска, в том числе:
- Появление опухоли в груди до 10 см;
- Образование, образовавшееся в лимфатическом узле;
- Критическое повышение скорости оседания эритроцитов;
- Более 3-х пораженных лимфатических узлов;
- Развитие выраженных признаков общей интоксикации.
Болезнь Ходжкина 3 стадии делится на 3 подстадии. Этот период развития патологического процесса характеризуется поражением лимфатической системы и локализуется рядом с тканевыми узлами и органами по обеим сторонам диафрагмы. Имеются явные признаки поражения селезенки и общей интоксикации организма.
4 стадия лимфомы Ходжкина характеризуется появлением метастазов не только в органах, прилегающих к лимфатическим узлам, но и в отдаленных. На стадии патологического процесса атипичные клетки обнаруживают в спинномозговой жидкости, печени, костном мозге, легких и др
У детей
Если сравнить симптомы лимфомы у взрослых и детей, окажется, что у более молодого организма чаще встречаются агрессивные формы. Такие заболевания среди юных пациентов довольно распространены — они занимают до 10% от всех видов рака, с которыми они сталкиваются. Обычно диагностируются они в возрасте от пяти до десяти лет, в остальных группах гораздо реже.
Осложняется ситуация и тем, что маленькие дети не могут описать врачам свое состояние детально, поэтому приходится определять болезнь по типичным признакам. Если ребенок много потеет, быстро устает и становится раздражительным (либо апатичным), это серьезный повод обратиться к специалистам.


































