Лечение
Если к развитию заболевания панкреаса привело злоупотребление алкоголем, то лечение пациента должно проводиться группой специалистов. Помимо гастроэнтеролога в лечении принимает участие нарколог и психотерапевт. В сложных случаях требуется помощь хирурга.
Но успех лечения зависит не только от усилий специалистов, но и от самого больного. Ему необходимо полностью исключить употребление спиртосодержащих напитков любой крепости. Кроме того потребуется длительное соблюдение диеты, пища должна быть приготовленной на пару и протертой. В первое время диета нужно очень строгая, затем можно будет понемногу расширять список разрешенных продуктов.
Медикаментозное лечение проводится с целью:
- снять боль;
- нормализовать пищеварение;
- купировать воспаление в органе, восстановить его функции;
- вывести токсины, поступившие в организм вместе с алкогольными напитками.
Диета при панкреатите у детей
У родителей часто возникает вопрос, какая диета при панкреатите требуется заболевшему ребенку? Рацион питания, который способствует улучшению состояния малыша, мало отличается от меню взрослого. Но есть свои особенности, которые нужно учитывать при кормлении детей.
Правила питания детей:
- еду и питье давать теплым, больше кормить измельченными блюдами, например, пюре;
- рацион питания должен содержать все компоненты, необходимые для нормального роста и развития;
- даже после снятия острого состояния необходимо обязательно придерживаться ограничений в питании;
- запретить детям пить газированные напитки;
- блюда фастфуда.
Если больному ребенку не исполнилось и 3 лет, то рекомендуется пищу протирать, измельчать. Следует убрать из питания любые цитрусовые, свежевыжатые соки. Не следует давать детям ягоды с небольшими семенами, грубой оболочкой. Свежие овощи давать не нужно.
Ребенок старше 3 лет посещает детские учебные заведения, контактирует со сверстниками. В первую очередь необходимо позаботиться о питании в школе и детском саду. Для этого поговорить с медицинским работником, поставить в известность учителя, воспитателя.
Сложнее всего оградить ребенка от газировок, чипсов и прочей опасной еды. При посещении дней рождения и детских праздников, следует позаботиться о том, чтобы ребенок не нарушил диету. Малышу нужно объяснять необходимость для него ограничения питания.
Комментарии диетологов
Лечение панкреатита при помощи диеты направлено, прежде всего, на максимальную разгрузку поражённой железы
Важно прекратить избыточную выработку ферментативного секрета. Однако, по мнению диетологов, время от времени нужно обеспечивать органам пищеварения полный покой
В этот период поражённый орган наиболее всего предрасположен к регенерации, т.к. функционально «спит».
Для этого проводят лечебное голодание (полный отказ от еды). Чаще всего такой режим соблюдается в течение суток, но может быть увеличен при хорошем самочувствии пациента и под наблюдением врача. Длительное воздержание от пищи (более 7 дней) требует нахождения в стационаре.
Более щадящий вариант – разгрузочные дни. Диетологи рекомендуют устраивать их не реже 1 раза в неделю. Из линейки разрешённых блюд выбирается одно, например, каша или овощное пюре. Его готовят в таком количестве, чтобы можно было разделить на несколько приёмов пищи. Другие продукты не потребляют.
Для детей
Заболевание довольно редко диагностируется в детском возрасте. Тем не менее, острый приступ возможен, если ребёнок страдает токсикоманией, ранее перенёс тяжёлые вирусные инфекции, травму живота, был подвержен длительной лекарственной терапии (гормоны, тетрациклины). Заболевание чаще проявляется в совокупности с другими патологиями ЖКТ, например, гастритом. Диетотерапия, в этом случае, должна учитывать характер основного заболевания.
|
Питание при панкреатите у детей такое же, как у взрослых, и осуществляется по аналогичной схеме: первую неделю – строгое, максимально щадящее меню, затем еженедельный стол постепенно разнообразят при условии хорошей усвояемости и отсутствии беспокоящих симптомов. |
Важно помнить, что растущий детский организм нуждается в необходимом количестве питательных веществ, в том числе жиров. Поэтому чтобы не перегружать железу, необходимую дозу ферментов ребёнок получает искусственно, т.е
при помощи лекарственных препаратов (Креон).
Ежедневное меню обязательно должно состоять из овощей, фруктов (в стадии ремиссии их можно кушать свежими, но с осторожностью), кисломолочных продуктов, жидких, вязких каш, супов, а также отварного постного мяса и рыбы. Строгую диету после приступа нужно соблюдать в течение месяца, расширенную – не менее 5 лет, а при хронической форме заболевания требуется придерживаться диетического стола всю жизнь.
Сбор анамнеза
Поскольку проявления многих билиарных и желудочно-кишечных патологий во многом схожи с симптомами этой болезни, нужно провести точное диагностирование.
При диагностике хронического панкреатита важно узнать о наличии подобных приступов в анамнезе. Это заболевание склонно к рецидивированию, поэтому, как правило, повторяется при погрешностях в диете и употреблении спиртного
Большинство людей, страдающих этой болезнью, имеют другие патологии желудочно-кишечного тракта и желчевыводящих путей.
- При этом заболевании больные предъявляют жалобы на боли в животе, рвоту без предшествующей тошноты и слабость. Как правило, люди, страдающие этим недугом, имеют недостаточную массу тела. Причина кроется в том, что после еды боли усиливаются, потому больные не едят и теряют вес;
- Часто пациенты жалуются на «синяки», которые возникают из-за микроциркуляторных расстройств кровообращения. На коже могут быть видны кровоизлияния и петехиальная сыпь;
Почти у всех пациентов наблюдается диспепсия, причем жидкий кал имеет зловонный запах и содержит непереваренный жир.
Что можно есть при воспалении поджелудочной железы
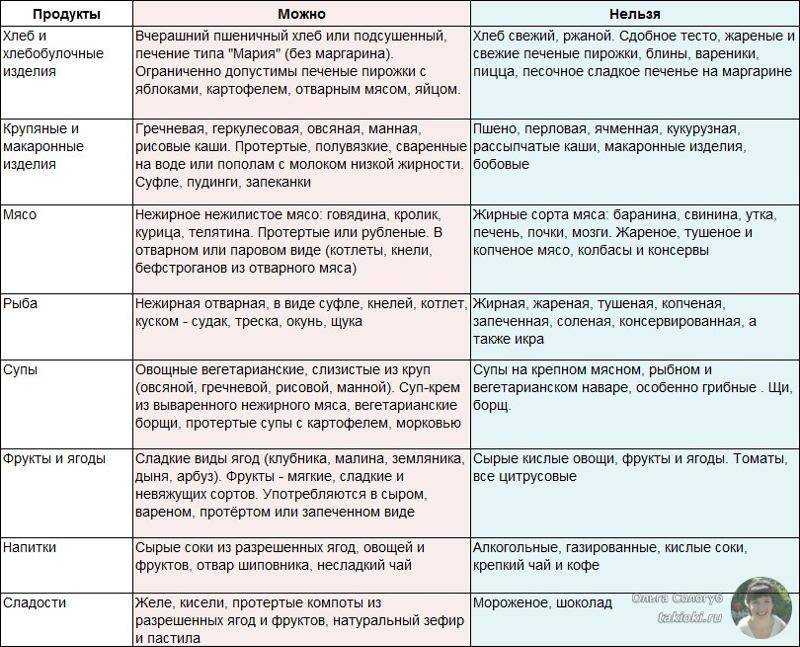
Блюда из нижеприведенного примерного списка разрешенных продуктов готовят, измельчая на терке или блендером. Среди них:
- супы на овощном бульоне, приправленные сметаной, с включением сливочного масла, вермишели, баклажан, тыквы, моркови, кабачков и картофеля;
- каши из манной, овсяной, рисовой и гречневой круп;
- твердые сыры;
- обезжиренное молоко и такой же творог;
- овощи и фрукты;
- сухарики, несвежий хлеб;
- диетические сорта мяса и рыбы.
Примерное меню
При воспалении поджелудочной железы калорийность суточного рациона не должна быть больше 2700 ккал. В приоритете белковые продукты, особенно животного происхождения (около 80 г в день). Не обойтись без жиров (50 г) и углеводов (до 300 г).
Основным приемом пищи является завтрак. В обед в обязательном порядке надо съесть суп. На ночь можно выпить нежирный кефир. Перекусывать лучше не бутербродами, а свежими фруктами или овощами.
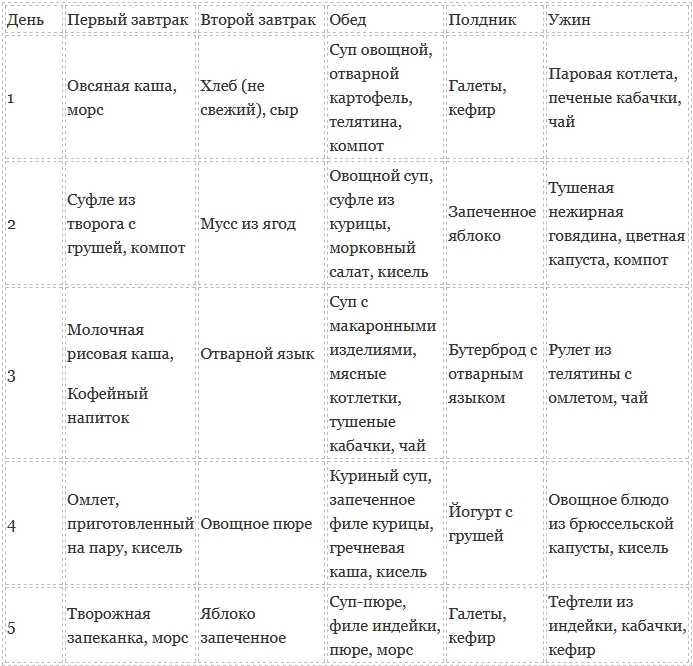
Для организации здорового питания без запоров и метеоризма предлагаем примерное меню на неделю, представленное ниже в таблице. Благодаря вкусным и полезным блюдам удастся устранить тяжелые симптомы воспалительного процесса в виде тошноты, слабости и боли:
| Первый завтрак | Ланч | Обед | Полдник | Ужин | |
| 1 | Каша на молоке, отвар шиповника | Омлет, яблоко | Суп на овощном бульоне, гречка, паровые тефтели | Салат, травяной чай | Суфле из рыбы |
| 2 | Обезжиренный творог | Печеные яблоки | Суп с вермишелью, овсянка, паровые котлеты, компот | Фаршированный перец | Кефир, гречка |
| 3 | Молочная манная каша | Винегрет без лука и маринованного огурца, сухарики | Мясной бульон, овощное рагу | Желе из свежих фруктов | Запеканка из творога, узвар |
| 4 | Гречневая каша с кефиром. | Печеная айва, компот | Суп с курицей, овсянка с хеком | Пудинг из моркови и творога | Рагу с запеченным кроликом |
| 5 | Омлет, сухарики | Овсянка с фруктами | Суп вермишелевый, рыбные котлеты на пару, компот | Крекеры, яблоко | Суфле из нежирного творога |
| 6 | Овсянка с изюмом | Запеченная груша | Суп, рисовая каша, котлеты | Овощной салат | Судак в фольге, чай |
| 7 | Творожное суфле, компот | Омлет белковый | Куриный бульон, гречка с рыбными котлетами | Фруктовый салат, чай | Картофельное пюре, тефтели на пару |
Разрешенные продукты при панкреатите
После ослабления симптомов пациенту показан диетический стол №5п (по Певзнеру). Используют два варианта – базовый и расширенный. Первый назначается при хроническом течении патологии в активной фазе и в случае острого приступа. Он довольно ограничен и состоит преимущественно из легко усвояемых углеводов.
Расширенное питание при панкреатите — это корректировка углеводной диеты за счёт добавления белковых продуктов. Их суточное содержание в пище – не более 125г. При этом количество потребляемых жиров не должно превышать 70г. Помимо этого учитывается количество и других необходимых для здоровья питательных веществ:
-
витамина A – 10мг;
-
витаминов группы B – от 2 до 10мг;
-
витамина C – до 150г;
-
кальция – 0,8г;
-
натрия – 3г;
-
фосфора – 1,3г;
-
магния – 0,5г;
-
железа – 0,03г.
Всё это говорит о том, что ежедневное меню должно быть не просто полезным, но и разнообразным за счёт использования различных разрешённых продуктов.
Овощи: картофель, огурцы, цветная, морская капуста, зелёный горошек, тыква, кабачки, сельдерей, морковь. Немало споров среди диетологов возникает по поводу потребления свеклы. Известный факт, что варёный корнеплод полезен, но высокое содержание в нем бетаина и сахаров ставит под сомнение безопасность его использования в пищу при воспалении поджелудочной железы.
Овощи едят протёртыми, в виде пюре, в составе первых блюд. Постепенно допускается переход на более крупное измельчение.
Фрукты, ягоды: яблоки, груши, гранаты, персики, клубника, малина. Продукты запекают (яблоки), обрабатывают паром или готовят из них различные лакомства (без сахара): варенье, джемы, муссы, пастилу, мармелад, кисели.
Мясо (постное): индейка, курица, крольчатина, телятина (филе или вырезка). Продукты можно употреблять в пищу после стабилизации состояния больного. Из них варят бульоны, супы-пюре, готовят котлеты на пару, кнели, тефтели, суфле.
Рыба: судак, щука, сазан, окунь, хек, минтай, треска, путассу. Подают кусками отварными или перерабатывают в фарш для готовки на пару.
Молочные продукты (обезжиренные): молоко, кефир, простокваша, творог, сливки, йогурт. Кисломолочные напитки пьют понемногу днём, на молоке варят каши, творог используют для запеканок, пудингов.
Отдельно стоит сказать о сыре. К употреблению допускаются только рассольные мягкие сыры: адыгейский, брынза, фетакса, сулугуни и др. Продукты добавляют измельчёнными в еду во время приготовления.
Крупы: манная, рисовая, гречневая, овсяная. Лучше всего подойдут крупы, перетёртые в муку.
Макаронные изделия: любые. Готовят согласно инструкции, предпочтение отдаётся мелким изделиям.
Яйца: куриные, перепелиные. Едят варёными (протёртыми), всмятку (редко) или в виде омлета.
Хлеб: пшеничный (вчерашний), с отрубями, сухари, галеты.
Масло: сливочное (до 30г в день), растительное (льняное, оливковое, подсолнечное рафинированное) вводится в меню постепенно.
Напитки: слабый чай, компоты, разбавленные соки из некислых ягод, фруктов, минеральная негазированная вода.
Вся пища готовится непосредственно перед трапезой. Суповая «зажарка» овощей запрещена.
Зачем соблюдать диету при панкреатите?
Острый приступ болезни – это серьёзный урон для здоровья железы. Только в единичных случаях орган полностью восстанавливается без каких-либо последствий. Как правило, такие расстройства не проходят бесследно, особенно если человек вновь злоупотребляет горячительными напитками или неправильно питается. Переход в хроническую форму – опасное состояние, полноценно вылечиться уже не удастся. В этом случае поражённая железа не способна вырабатывать нужный объём ферментов, требуется регулярный (не редко пожизненный) приём медикаментозных аналогов.
Диетическое питание при панкреатите обязательно. Основная цель – разгрузить больной орган, снизить гиперсекрецию, предотвратить повторное обострение. Из меню исключаются тяжелые для усвоения, долго переваривающиеся продукты, требующие повышенного продуцирования панкреатического сока. Рацион подбирается таким образом, чтобы обеспечить нормальную работу поджелудочной железы, максимальное восстановление повреждённых тканей.
Не маловажную роль играет соблюдение диеты в профилактике сахарного диабета. В железе есть особые участки, называемые островками Лангерганса, где продуцируется специфический гормон – инсулин. Если воспаление затронуло эти образования, то гормональная генерация снижается, что, в конечном счёте, может привести к развитию эндокринного заболевания. Неправильное питание, в этом случае, рассматривается как предрасполагающий фактор.
Базовые рекомендации по питанию
Больным хроническим панкреатитом в период тяжелого обострения рекомендовано воздержаться от энтерального питания (через рот). Холод, голод и покой – то, что нужно во время острого воспаления. Когда оно стихает, назначают диету Стол № 5Б.
При хроническом панкреатите употребление алкоголя категорически запрещено, из рациона убирают острую, жирную, кислую пищу, соленья. При панкреатите, осложненном сахарным диабетом, ограничивают ещё и сладкие продукты (фрукты, мёд, соки, кондитерские изделия).
Основные рекомендации для больных панкреатитом, которые мы нашли у профессора Сеченовского университета Марины Маевской:
- Отказ от алкоголя
- Соблюдение диеты до достижения стойкой клинической ремиссии – примерно 6-12 месяцев
- Переход к полноценному питанию в кратчайшие сроки (особенно это касается квоты белка)
- Обеспечение достаточно калорийности пищи – 2500-3000 ккал/сутки
- Физиологическая или повышенная норма белка (100–120 гр/сутки)
- Ограничение углеводов (до 250–300 гр/сутки)
- Ограничение жиров (30-50 гр/сутки)
- Соблюдение принципа постепенности: медленно наращивать объём пищи и количество блюд
- Исключение богатых экстрактивными веществами продуктов, стимулирующих секрецию пищеварительных соков (например, крепкие мясные и рыбные бульоны)
- Дробное питание – 5–6 раз в день
Причины возникновения хронического и острого панкреатита
Хронический панкреатит может быть следствием повторных эпизодов острого панкреатита любой этиологии. Острый панкреатит считается преходящим явлением, в то время как хронический панкреатит вызывает необратимое повреждение поджелудочной железы. Острый и хронический панкреатит следует рассматривать как две стадии одного и того же заболевания, а не как отдельные заболевания.
Причины развития хронического панкреатита:
- Алкоголь. Наиболее частая причина хронического панкреатита, способствующая началу и прогрессированию заболевания. Для развития хронического панкреатита достаточно употреблять около пяти единиц алкоголя в день в течение пяти лет (1 единица = 10 г этанола, то есть около 250 мл пива, 100 мл вина, 30 мл водки). Тип алкоголя не имеет значения, риск возрастает логарифмически с количеством выпитого алкоголя. При этом некоторые исследования показывают, что низкие дозы алкоголя оказывают защитное действие на поджелудочную железу. У алкоголиков отмечаются рецидивирующие эпизоды острого панкреатита в ранней фазе, после чего возникает картина клинических симптомов хронического панкреатита: хронические боли в животе, сахарный диабет.
- Курение. Потенциальный фактор хронического панкреатита и независимый фактор риска его развития. Более 90% больных хроническим панкреатитом, употребляющих алкоголь, – курильщики. Курение вызывает около четверти случаев хронического панкреатита, увеличивает риск кальцификации поджелудочной железы, экзокринной и эндокринной недостаточности, рака. Напротив, отказ от курения снижает риск прогрессирования хронического панкреатита.
- Гиперкальциемия. Повышенная концентрация кальция, например, из-за гиперпаратиреоза, семейной гипокальциемии, MEN1 или MEN2a.
- Гипертриглицеридемия. Уровни триглицеридов >1000 мг/дл — причина развития острого панкреатита, а более низкие (> 500 мг/дл) триглицериды в крови вызывают рецидив приступов. Опасные показатели: триглицериды натощак выше 300 мг/дл (3,4 ммоль/л) или в тесте без голодания (контингент) выше 500 мг/дл (5,6 ммоль/л).
- Генетический хронический панкреатит. Некоторые пациенты имеют аутосомно-доминантные, например, ген катионного трипсиногена PRSS1, или рецессивные генные мутации, влияющие на развитие хронического панкреатита из поколения в поколение. В таких семьях хронический панкреатит развивается в раннем возрасте и члены семьи подвержены высокому риску развития рака поджелудочной железы, особенно курильщики.
- Аутоиммунный панкреатит 1 типа. Одно из заболеваний, связанное с иммуноглобулином G4 (IgG4). У больных часто отмечается повышенный уровень IgG4 в крови, а гистологическое исследование поджелудочной железы выявляет изображение IgG4-позитивных плазматических клеток – лимфоплазматический склерозирующий панкреатит. Более чем у 60% больных имеется поражение других органов, например стриктуры желчевыводящих путей, ретроперитонеальный фиброз, интерстициальный нефрит.
- Аутоиммунный панкреатит 2 типа. Обычно поражается только поджелудочная железа. Инфильтрации клеток IgG4 в поджелудочную железу и повышения IgG4 в плазме крови нет. Аутоиммунный панкреатит 2 типа может быть связан с воспалительными заболеваниями кишечника – язвенный колит, болезнь Крона.
- Обструктивный хронический панкреатит. Хроническая непроходимость главного протока поджелудочной железы из-за рака, спаек, камней, кист в стенке двенадцатиперстной кишки и др. причин.
- Лекарства. Способствуют возникновению острого панкреатита, а также рецидивирующего панкреатита более 100 препаратов. Среди них: азатиоприн, метилпреднизолон, фенофибрат, ингибиторы ангиотензинпревращающего фермента, статины, эстрогены, вальпроевая кислота.
- Токсины. Например, связанные с радио- или химиотерапией или повреждающие клетки поджелудочной железы – например, при хронической почечной недостаточности.
- Метаболические причины, связанные с диабетом,
- Диета. Употребление >57 г красного мяса в день увеличивает риск, а вегетарианская/веганская диета его снижает.
- Ожирение. Особенно висцеральное.
Острый панкреатит
Лабораторная диагностика панкреатита
Выявить панкреатит можно по анализам крови.
Уровни амилазы и липазы:
- У пациентов с эпизодом острого панкреатита уровни амилазы или липазы в сыворотке как минимум в три раза превышают верхнюю границу нормы.
- У пациентов с рецидивирующими эпизодами острого панкреатита повышение уровня амилазы и липазы имеет тенденцию к снижению с каждым новым обострением.
- У пациентов с хроническим панкреатитом уровни амилазы и липазы в сыворотке часто низкие и поэтому не имеют диагностического значения.
- У пациентов с доказанным хроническим панкреатитом наблюдается минимальное повышение уровня ферментов или его отсутствие даже при тяжелых обострениях. Эти изменения, скорее всего, связаны с гибелью ацинарных клеток, продуцирующих ферменты, в поджелудочной железе.
Уровни сывороточного билирубина и щелочной фосфатазы. Повышение сывороточного билирубина и щелочной фосфатазы может быть связано со сдавлением интрапанкреатических желчных путей из-за панкреатического фиброза или отека. Желтуха или значительная обструкция желчевыводящих путей также могут возникать у пациентов со вторичным раком поджелудочной железы.
Уровни содержания витаминов. У больных хроническим панкреатитом развивается дефицит жирорастворимых витаминов, главным образом витамина D, что увеличивает риск метаболических заболеваний костей. Дефицит водорастворимых витаминов и микроэлементов встречается реже.
Уровень триглицеридов. Если причина хронического панкреатита – гипертриглицеридемия, уровень триглицеридов в сыворотке повышен.
Уровень IgG4. Уровень IgG4 повышен у больных аутоиммунным панкреатитом 1 типа. Это диагностический критерий. Другие маркеры аутоиммунитета (ANA, SMA и др.) могут быть повышены.
Генетические тесты. Генетические тесты проводятся у отдельных пациентов с подозрением на генетический панкреатит:
- неуточненные, рецидивирующие эпизоды острого панкреатита в детстве; идиопатический хронический панкреатит в возрасте до 40 лет;
- известные родственники с аутоиммунным панкреатитом.
Прямые функциональные пробы
При прямых функциональных пробах поджелудочной железы определяют внешнесекреторную функцию путем введения панкреатостимулирующих гормонов (холецистокинина, секретина) и забора панкреатического сока из двенадцатиперстной кишки дуоденальным зондом или дуоденоскопом.
Холецистокинин используется для определения функции ацинарных клеток при ранней диагностике хронического панкреатита. Секретиновый тест определяет функцию клеток в протоках поджелудочной железы. Такие тесты проводятся только в специализированных центрах и не используются в повседневной клинической практике.
Непрямые функциональные пробы поджелудочной железы
- В исследовательских целях используется количественное определение 72-часового фекального жира.
- Обнаружение панкреатического фермента эластазы в фекалиях: широкодоступный, простой в выполнении, неинвазивный тест. Уровни эластазы <100 мкг/г указывают на экзокринную недостаточность поджелудочной железы, тогда как при уровнях >100, но <200 мкг/г для подтверждения диагноза требуются дополнительные исследования.
- Дыхательный тест с триглицеридами С-13 – чувствительность теста 90%, но он трудоемкий, так как длится 4-6 часов.
Ультразвуковое исследование брюшной полости или УЗИ
УЗИ брюшной полости – исследование визуальной диагностики. Это безвредное и безболезненное исследование, но очень содержательное и быстрое. С его помощью оценивается структура поджелудочной железы. Диагностический потенциал исследования хронического панкреатита при помощи УЗИ имеет ограничения, если поджелудочная железа не видна из-за ожирения или кишечного газа.
Компьютерно-томографическое исследование или КТ
Компьютерно-томографическое исследование – наиболее информативное исследование заболеваний поджелудочной железы. Это «золотой стандарт» диагностики хронического панкреатита
Магнитно-резонансная томография с холангиопанкреатографией (МРХП)
Эндоскопическая ультрасоноскопия — развернутый метод исследования паренхимы поджелудочной железы и отделяемого. Этот метод считается дополнительным. Диагноз хронического панкреатита не ограничивается выявлением эндоскопической ультрасоноскопии (чувствительность >80% и специфичность около 50%), а сочетается с данными других тестов, таких как MRHP или фекальная эластаза.
Гистологическое исследование биоптата
Гистологическое исследование биоптата поджелудочной железы считается «золотым стандартом» для пациентов с высоким риском, если визуальные методы диагностики не дают достаточной информации для подтверждения диагноза.
Полностью или частично ограниченные продукты
К сожалению, опасная болезнь диктует свои, неукоснительные правила, по которым пациенту придётся дальше жить. Прежде всего, это касается ежедневного рациона. Чтобы избежать в дальнейшем возможных рецидивов и ухудшения состояния, придётся навсегда отказаться от потребления некоторых продуктов. Конечно, это трудно принять, но цена неправильного питания при панкреатите – нередко, жизнь больного.
К соблюдению диеты не стоит относиться как к тяжёлому испытанию. Число того, что можно есть, не так уж мало, причём во всех разделах пищевого стола. К тому же при хорошем самочувствии пациента питание при панкреатите может расширяться за счёт введения продуктов, не включённых в основную диету (некоторых сезонных овощей, фруктов и др.). Их потребление необходимо строго ограничить, внимательно следя за реакцией организма. При возникновении любых, даже слабых симптомов, указывающих на возможный приступ, введенную в рацион новую пищу тот час же исключают.
В пищевом рационе больного отсутствуют продукты с повышенным содержанием жиров. В первую очередь, это касается мяса (свинины, баранины, утки, гуся, субпродуктов). Запрещены также любые мясные полуфабрикаты и колбасные изделия. Последние представляют особую потенциальную опасность, т.к. включают большое количество химических вкусовых добавок, раздражающе действующих на всю пищеварительную систему. Исключение составляют сосиски или ветчина из диетического мяса птицы, употребляющиеся иногда и в небольшом количестве.
Исключены сорта жирной морской, речной рыбы (сёмги, белуги, осетра, стерляди и пр.), а также икра, роллы, суши. Разрешено потребление блюд из рыбы умеренной жирности, морепродуктов (не чаще 2 раз в неделю).
Диетическое меню не содержит овощей с грубой клетчаткой, высокой кислотностью: капусты белокачанной, редьки, брюквы, редиса, репы, шпината, щавеля, кукурузы, спаржи, баклажанов. Не стоит подавать к столу квашенные, маринованные, солёные овощи, имбирь, маслины, яства, приготовленные с чесноком, луком. Продукты необходимо термически обрабатывать перед едой, нельзя есть их сырыми
С осторожностью можно использовать в рационе томаты сладких сортов при отсутствии признаков воспаления поджелудочной железы.
Фрукты и ягоды содержат большое количество кислот, вызывающих повышенную секрецию панкреатической жидкости. Поэтому их употребление нежелательно, особенно в реабилитационный период после приступа. Запрещены цитрусовые, хурма, дыня, свежие ягоды, выжимки из них. Ограниченно разрешены сухофрукты.
Исключено потребление грибов и бобовых. Эти продукты являются источником большого количества растительного белка, что способствует активации работы поджелудочной железы. К тому же возможны нежелательные расстройства со стороны других органов ЖКТ: повышенного газообразования, запоров, что особенно проблематично для людей с панкреатитом.
Под запретом трудно перевариваемые кушанья из круп: пшенной, ячневой, гороховой, перловой. Консистенция готовой крупы должна быть полужидкой, вязкой, не рекомендуется есть её в рассыпчатом виде.
Жирное молоко, а также производные из него (творог, кефир, сметана) крайне нежелательны. Под запретом твёрдые, солёные, острые сыры, сырные продукты.
При приготовлении еды нельзя использовать никакие пряности, подавать к столу фабричные соусы: майонез, кетчуп, горчицу и др. Категорически запрещена готовка методом жарки. Жареная пища (в том числе и пассировка овощей для супов) насыщена множеством канцерогенов и других вредных веществ, угнетающе действующих на работу всего пищеварительного тракта. Регулярное потребление такой еды может спровоцировать новый приступ. Тоже самое относится к любым копчёностям, мясным или рыбным консервам. Нельзя припускать рыбу в небольшом количестве воды, т.к. при этом высвобождаются экстрактивные вещества, требующие усиленного продуцирования панкреатического сока.
Запрещается есть свежий хлеб, хлебобулочные и сдобные изделия. Такая пища – источник большого числа углеводов, способствующих активности больного органа, усиленного выброса инсулина. В сочетании с кулинарными жирами (маргарином и пр.) это серьёзная нагрузка, которая недопустима при панкреатите. Поэтому нельзя также кушать торты, пирожные, мороженое, шоколад, мёд.
|
Категорически запрещен любой алкоголь, а также крепкий кофе, газированные напитки, какао, зелёный чай. |
Как гарантировать защиту
Лучший способ восстановить функции железы, если вы накануне употребляли алкоголь — лечебное голодание на протяжении 2-3 дней. Затем можно вернуться к обычному рациону питания. Однако начинать лучше с кисломолочных продуктов, например кефира. Активной и эффективной защиты внутренних органов от разрушающего воздействия этилового спирта нет. Дисфункция поджелудочной железы может развиться в любой момент практически у любого человека. При употреблении спиртных напитков риск существенно возрастает, поэтому стоит позаботиться о превентивных мерах.
Нейтрализовать негативное воздействие этанола и стимулировать работу поджелудочной железы можно желчегонными средствами:
- сульфат магния (обычная магнезия) хорошо помогает при купировании симптомов похмелья, обеспечивает защиту желудочно-кишечного тракта, ЦНС и сердца;
- настой на ягодах шиповника;
- настой на ягодах рябины (содержит витамины и микроэлементы, стимулирует детоксикацию, работу внутренних органов, известен противомикробным действием).
Избыток спиртного в желудке, который образуется из-за расстройства пищеварительной функции, нужно удалить, вызвав рвоту. Это также снимет чрезмерную нагрузку на поджелудочную железу. Может тошнить желчью. Это нормально, если рвота ограничивается 2-3 приступами. Если состояние не улучшается, а рвотный рефлекс продолжает срабатывать, то срочно нужно обратиться за профессиональной медицинской помощью.