Лечение посттромбофлебитической болезни
Во время восстановительного периода после тромбоза пациенты проходят лечение с применением консервативных методик. В случае, если имеются показания в виде прогрессирующей декомпенсации в поражённой ноге, проводят хирургическую операцию.
Тактику лечения посттромботической болезни составляют индивидуально, принимая во внимание форму и стадию заболевания, а также состояние пациента.
|
Виды лечения |
Особенности |
|
Консервативная терапия |
Методики консервативной терапии направлены на устранение последствий заболевания, улучшение самочувствия, качества жизни пациента, а также рецидивов и осложнений. Больному назначают:
Помимо этого, рекомендуют заниматься ЛФК и устранить избыточный вес. |
|
Хирургические методики |
Методики хирургического вмешательства направлены на устранение последствий перенесенного тромбоза, восстановление венозных клапанов и проходимость пострадавших от заболевания вен. Благодаря им, ток крови по глубоким венам нормализуется, пациент чувствует себя намного лучше, а качество его жизни улучшается. Хирургические методики предусматривают как реконструктивные вмешательства, так и операции, направленные на коррекцию:
|
Пациентам важно строго соблюдать все рекомендации лечащего врача и регулярно проходить процедуры, а также изменить образ жизни. Даже в том случае, признаки нарушения кровообращения не видны, следует исключить тяжёлый физический труд, переохлаждение или перегревание тела, а также длительное стояние, вплоть до смены профессиональной деятельности.. К сожалению, операция не способна полностью устранить ПТБ, однако необратимые изменения венозной системы будут существенно отложены
Это является одной из причин, по которым хирургическое вмешательство практикуют лишь в том случае, когда консервативное не даёт желаемых результатов.
К сожалению, операция не способна полностью устранить ПТБ, однако необратимые изменения венозной системы будут существенно отложены. Это является одной из причин, по которым хирургическое вмешательство практикуют лишь в том случае, когда консервативное не даёт желаемых результатов.
Диагностика
От правильной диагностики зависит и правильный выбор лечения. Помимо клинического исследования, дуплексное ультразвуковое сканирование вен является основным методом выявления венозных проблем при посттромботической болезни. Для уточнения проходимости глубоких вен используются компьютерная или магнито-резонансная томография. Непосредственно перед операцией мы проводим контрастную флебографию, которая ставит точку в обследовании. Последовательность методов диагностики следующая:
- Клинический осмотр флеболога (обязательно сосудистого хирурга, имеющего опыт лечения таких больных).
- УЗИ глубоких и поверхностных вен конечности у профильного специалиста.
- МРТ или КТ с контрастированием вен.
- Контрастная флебография под УЗИ контролем в отделении эндоваскулярной диагностики.
Симптомы венозных тромбозов
Если просвет венозного ствола перекрывается тромбом, нарушается работа всей венозной системы. Флеботромбоз обычно сопровождается тяжелым интоксикационным синдромом. Заболевание проявляется отечностью, набуханием вен и синюшностью кожи в месте поражения, миалгией, кардиалгией, онемением и тяжестью в ногах. Бессимптомное течение тромбоза является самой опасной формой патологии, приводящей к летальному исходу.
Тромбоз вен нижних конечностей — сосудистое заболевание, часто сопровождающееся развитием тяжелых осложнений. Тромбоз глубоких вен ног обычно поражает бедренную вену и проявляется болью в месте тромба, гиперемией и гипертермией кожи, отеком конечности. Боль в ноге часто начинается как судороги или онемение. Интенсивность болевого синдрома повышается во время ходьбы или при подъеме по лестнице. В тяжелых и запущенных случаях возникает чувство распирания в ногах, появление синюшности кожи и расширение поверхностных вен на внутренней стороне бедра.
Илеофеморальный тромбоз — венозная патология, вызванная закупоркой тромбом бедренной и подвздошной вен. Она проявляется отеком конечности, синюшным или багрово-красным цветом кожи, появлением на ней коричневых точек, лихорадкой, болью в ноге, иррадиирующей в пах и постепенно усиливающейся. Общее состояние пациента остается при этом удовлетворительным.
Геморроидальный тромбоз довольно часто возникает у женщин после беременности и родов. Способствуют появлению геморроидального тромбоза следующие факторы: злоупотребление алкоголем, длительное переохлаждение, хронические запоры, чрезмерное перенапряжение. Симптомами патологии являются: боль, зуд, жжение и отек в области ануса, спазм сфинктера, травматизация геморроидальных узлов с их последующим инфицированием. При появлении лихорадки, выделений из прямой кишки и геморроидального кровотечения следует незамедлительно обратиться к врачу.
Тромбоз кавернозного синуса — опасная для жизни человека патология, обусловленная закупоркой сгустком пещеристой пазухи мозга. Причиной патологии являются инфекционно-воспалительные заболевания глаз и носа с распространением инфекции в головной мозг. Заболевание проявляется сильной головной болью, ухудшением зрения, выпячиванием глаз, судорогами, диспепсией, спутанностью сознания, лихорадкой. Признаками тромбоза кавернозного синуса также являются: расстройство нервной системы, боль в шее при сгибании, отек век, потеря лицевой чувствительности. При отсутствии лечения больные с тромбозом кавернозного синуса могут впасть в кому. Часто заболевание приводит к развитию таких осложнений, как слепота, инсульт, дисфункция эпифиза. Прогноз заболевания часто неблагоприятный.
Тромбоз подключичной вены возникает у спортсменов и лиц, занятых тяжелым физическим трудом. Заболевание имеет благоприятный прогноз и ограничивается поражением рук. Пациенты жалуются на покалывание и жжение в пораженной конечности, пульсирующую и распирающую боль и отек руки. Тромбоз подключичной вены, обусловленный ее длительной катетеризацией, часто переходит на внутреннюю яремную вену и проявляется соответствующими клиническими признаками.
Тромбоз сетчатки глаза — геморрагическая ретинопатия, вызванная окклюзией ЦВС и ее ветвей преимущественно у лиц, страдающих гипертонией, атеросклерозом, сахарным диабетом, системными васкулитами, болезнями крови. Полная окклюзия проявляется резким падением остроты зрения вплоть до слепоты, неполная — медленным ухудшением зрения. Больные жалуются на темные пятна и пелену перед глазами, искаженное видение предметов. Лечение патологии направлено на восстановление кровотока в сетчатке и улучшение трофических процессов в ней.
Клиническая картина болезни
Основа клинической картины ПТФБ – это непосредственно хроническая венозная недостаточность различной степени выраженности, расширение большинства подкожных вен и появление ярко-фиолетовой, розоватой или синюшной сосудистой сетки на пораженном участке.
Именно эти сосуды берут на себя основную функцию по обеспечению полноценного оттока крови из тканей нижних конечностей. Однако, на протяжении довольно длительного периода времени болезнь может никак о себе не заявлять.
Сильная отечность голени – это один из первых и основных симптомов посттромбофлебитического синдрома. Он, как правило, возникает вследствие наличия острого венозного тромбоза, когда идет процесс восстановления проходимости вен и формирование коллатерального пути.
Со временем, отечность может несколько уменьшаться, но редко проходит полностью. Притом, со временем отек может локализоваться как в дистальных отделах конечностей, например, в голени, так и в проксимальных, к примеру, в бедре.
Отечность может развиваться:
- Посредствам мышечного компонента, при этом больной может заметить некоторое увеличение икроножных мышц в объеме. Таким образом, наиболее ярко это наблюдается в затруднении при застегивании молнии на сапоге и т.д.
- За счет задержки оттока жидкостей в большей части мягких тканей. Это в конце концов приведёт к искажению анатомических структур человеческих конечностей. Например, наблюдается сглаживание ямочек, расположенных по обе стороны лодыжки, отечность тыльной части стопы и т.д.
В соответствии с наличием тех или иных симптомов, выделяют четыре клинические формы ПТФБ:
- Отечно-болевая,
- Варикозная,
- Язвенная,
- Смешанная.
Примечательно, что динамика синдрома отечности при ПТФБ имеет некую схожесть с отеком, возникающим при прогрессирующей варикозной болезни. Припухлость мягких тканей усиливается в вечерние часы. Больной часто замечает это по кажущемуся “уменьшению размера обуви”, которая еще утром была ему как раз. При этом, наиболее часто поражается левая нижняя конечность. Отек на левой ноге может проявляться в более интенсивной форме, нежели справа.
Также, на коже остаются и не сглаживаются в течении длительного промежутка времени следы от надавливания, от резинок носков и гольф, а также от тесной и неудобной обуви.
Утром, отек, как правило, уменьшается, но не проходит совсем. Ему сопутствует постоянное чувство усталости и тяжести в ногах, желание «потянуть» конечность, сковывающая или ноющая боль, которая усиливается при длительном сохранении одного положения тела.
Боль имеет тупой ноющий характер. Это, скорее не слишком интенсивные тянущие и распирающие болевые ощущения в конечностях. Их можно несколько облегчить, если принять горизонтальное положение и поднять ноги выше уровня туловища.
Иногда, боль может сопровождаться судорогой конечности. Чаще это может происходить в ночные часы, либо, если больной вынужден подолгу пребывать в неудобном положении, создающем большую нагрузку на пораженную область (стоять, ходить и т.д.). Также, боль, как таковая, может отсутствовать, появляясь лишь при пальпации.
При прогрессирующем посттромбофлебитическом синдроме, затронувшем нижние конечности, не менее чем у 60-70% пациентов происходит развитие повторного варикозного расширения глубоких вен. Для большего числа пациентов характерен рассыпной вид расширения боковых ветвей, это касается главных венозных стволов голени и стопы. Гораздо реже фиксируется нарушение структуры стволов МПВ или же БПВ.
Посттромбофлебитический синдром – одна из выделяемых причин дальнейшего развития тяжелых и быстро развивающихся трофических расстройств, для которых характерно раннее появление венозных трофических язв.
Язвы обычно локализуются на внутренней поверхности голени, внизу, а также на внутренней стороне лодыжек. Перед непосредственным появлением язв, иногда происходят значительные, визуально заметные изменения со стороны кожного покрова.
Среди них:
- Потемнение, изменение цвета кожи;
- Наличие гиперпигментации, которая объясняется просачиванием эритроцитов с последующей их дегенерацией;
- Уплотнение на коже;
- Развитие воспалительного процесса на кожных покровах, а также в более глубоких слоях подкожной клетчатки;
- Появление белесых, атрофированных участков тканей;
- Непосредственное появление язвы.
Причины появления посттромбофлебитического синдрома
Даже несмотря на продолжающиеся исследования, причины ПТФС остаются не до конца понятны. Согласно современным европейским данным к развитию постромбофлебитического синдрома приводит следующая цепочка событий. Воспалительная реакция, возникающая в ответ на наличие тромботических масс в просвете сосудов, вызывает травмирование и последующий фиброз тканей. Повреждаются и деформируются венозные клапаны, в большей степени механически от тромба. Возникающая вследствие этого клапанная несостоятельность в сочетании с постоянной венозной обструкцией повышает давление в венах и капиллярах. Венозная гипертензия вызывает застойные явления в тканях, такие как разрыв мелких поверхностных вен, подкожное кровоизлияния, повышение проницаемости тканей. Это в свою очередь проявляется такими симптомами, как боль, отек, гиперпигментация, липодерматосклероз и даже язва.
Диагностика ПТБ
 Специалисты приступают к лечению ПТБ лишь после того, как пациент пройдёт все необходимые диагностические исследования. Осмотр и сбор анамнеза позволяют узнать, болел ли пациент тромбофлебитом и имеется ли у него ощущение распирания нижней конечности, её отёки. Уточнение и подтверждение диагноза происходит путём применения инструментальных методик диагностики:
Специалисты приступают к лечению ПТБ лишь после того, как пациент пройдёт все необходимые диагностические исследования. Осмотр и сбор анамнеза позволяют узнать, болел ли пациент тромбофлебитом и имеется ли у него ощущение распирания нижней конечности, её отёки. Уточнение и подтверждение диагноза происходит путём применения инструментальных методик диагностики:
- дуплексное сканирование — позволяет оценить проходимость вен, клапана и его функциональности;
- контрастная флебография — даёт возможность оценить состояние глубоких вен, выявить нарушения тока крови в них;
- реовазография — даёт возможность определить объём и интенсивность кровотока.
Причины
- Гормональное расстройство, при котором в избытке вырабатывается гомон эстроген.
- Гиподинамия, когда человек вынужден постоянно пребывать в позе сидя или стоя.
- Ожирение, при котором нагрузка на нижние конечности увеличивается, что приводит к застою крови в сосудах.
- Пожилой возраст. С годами стенки сосудов становятся менее эластичными и прочными.
- Хронические запоры, при которых нарушается кровообращение и развиваются застойные процессы.
- Беременность. По мере роста и развития плода нагрузка на каверзные сосуды увеличивается.
- Патологии соединительной ткани сосудов, передающиеся по наследству.
- Травмирование вен: ушибы, разрывы, проколы.
- Варикозное расширение вен нижних конечностей. Хроническая патология, характеризующаяся расширением вен и сопровождающаяся несостоятельностью клапанов, а также нарушением кровотока.
- Тромбофлебит. Сопровождается воспалением стенок поверхностных сосуда и образованием тромба.
- флеботромбоз. Заболевание глубоких вен, характеризующееся закупоркой просвета сосуда тромбом.
- Посттромботический синдром. Является осложнением тромбоза глубоких вен, объединяет различные по локализации и тяжести гемодинамические нарушения.
- Заболевания крови, которые приводят к нарушению ее свертывания.
- Онкологические процессы в организме.
- Нарушение метаболизма.
Лечение тромбофлебита
Лечебные действия направлены на подавление воспаления, рассасывание тромба и разжижение крови.
Медикаментозное лечение тромбофлебита вен подразумевает прием:
- антикоагулянтов для разжижения и предотвращения свертывания крови, в острой фазе назначаются в виде инъекций;
- антибиотиков при инфекционной природе болезни;
- ангиопротекторов для повышения тонуса вен, уменьшения венозного застоя;
- дезагрегантов для расщепления клеток, образующих тромб;
- флеботоников для укрепления и повышения эластичности стенок сосудов;
- нестероидных анальгетиков для снятия острой боли.
Компрессионная терапия с использованием бандажей, эластичных чулок или рукавов 2 класса ускоряет кровоток в поверхностных и глубоких венах, тем самым препятствуя росту тромба. Кроме того, компрессия оказывает обезболивающее действие.
Физиотерапия – эффективный метод лечения тромбофлебита вен. После снятия острой симптоматики назначают курс магнитотерапии, инфракрасного излучения, ультрафиолетового облучения, дарсонвализации на выбор. Процедуры купируют воспаление, усиливают кровообращение, ускоряют регенерацию внутренних стенок вен.
Хирургическое вмешательство назначается, если тромб разрастается и нарастает угроза перекрытия просвета сосуда. Есть несколько видов операций при тромбофлебите:
- кроссэктомия – доступ к подкожной вене через пах и разрез в области бедра;
- тромбэктомия – доступ к тромбу через один разрез;
- инвагинационный стриппинг – с помощью зонда вена выворачивается, тромб удаляется;
- стентирование – вена расширяется механически установкой специального баллона.
Лечение посттромботической болезни
Симптоматическое лечение
Основной задачей лечения является нормализация венозного оттока из пораженной ноги. Это может достигаться использованием плотного компрессионного трикотажа или правильным эластичным бинтованием конечностей. Однако эластичная компрессия не противодействует прогрессированию заболевания и в какое-то время становится неэффективной. В типовые стандарты лечения входит применение , возвышенное положение конечностей, различные физиопроцедуры и мышечные стимуляторы, однако их эффективность очень сомнительна.
Паллиативное лечение
При трофических язвах и дерматитах для устранения «венозного болота» мы применяем склеротерапию и лазерную коагуляцию варикозных перфорантных вен. Эти безопасные методы могут нормализовать кровообращение в коже нижней трети голени и привести к стойкому заживлению трофических язв. Ранее использовались цинк-желатиновые повязки Унна, принцип действия которых заключался в длительном сдавлении подкожной сети в течение нескольких месяцев, однако для пациентов такое лечение очень неудобно и неэстетично из за плохого запаха. Лазерное лечение в сочетании с кожной пластикой значительно быстрее и удобнее для больных.
Операции для улучшения венозного оттока
В большинстве случаев посттромбофлебитического синдрома можно выяснить его причину и эффективно устранить ее. К сожалению, большинство сосудистых хирургов попросту не знают об этом. Остановимся на точках приложения усилий сосудистых хирургов.
Сужение или закупорка вены рубцовым процессом. При данной находке очень эффективна операция венозного стентирования. При подобной операции через прокол под коленом проводится тонкий и очень скользкий проводник, который проводится через места сужений. После этого в вену устанавливается специальная сетка — стент. Он восстанавливает проходимость вены. После этой операции уходит отек и быстро заживают трофические язвы. Жизнь пациента нормализуется.
Несостоятельность клапанного аппарата вены. В подобной ситуации стентирование бесполезно и необходимо прибегать к открытой микрохирургической операции. Ее смысл заключается в создании клапанов из стенки вены, либо в освобождении створок венозных клапанов от рубцов. Эти операции выполняются под микроскопом. Если клапаны восстановить невозможно, то мы выполняем пересадку клапансодержащих участков вен с других конечностей. Подобные операции эффективны в большинстве случаев.
Посттромбофлебитическая болезнь
Посттромбофлебитическая болезнь – это хроническое затруднение венозного оттока из нижних конечностей, развивающееся после перенесенного тромбоза глубоких вен. Клинически посттромбофлебитическая болезнь может проявиться через несколько лет после перенесенного острого тромбоза. У пациентов возникает распирающее чувство в пораженной конечности и мучительные ночные судороги, образуется кольцевидная пигментация и отечность, которая со временем приобретает фиброзную плотность. Диагностика посттромбофлебитической болезни основывается на анамнестических данных и результатах УЗДГ вен нижних конечностей. Нарастающая декомпенсация венозного кровообращения служит показанием к хирургическому лечению.
Подтверждение диагноза «тромбофлебит»
Во время проведения осмотра, специалист индивидуально подбирает необходимый минимум исследований для каждого конкретного случая. Для подтверждения или исключения тромбофлебита нижних конечностей, ваш доктор может выбрать один из ниже перечисленных методов диагностики:
- Анализы крови (клинический анализ крови, коагулограмма, Д-димер);
- Венография (рентген-исследование венозного русла с помощью введения контрастного препарата, прокрашивающего сосуды изнутри). В настоящее время, в связи с развитием малотравматичных и высокоинформативных методов исследований (прежде всего дуплексного ангиосканирования) применяется крайне редко;
- Компьютерная томография и магнитно-резонансная томография в сосудистом режиме — выполняется в ситуациях, когда ультразвуковые методы диагностики малоинформативны;
- Ультразвуковые методы диагностики (доплерография и дуплексное ангиосканирование) — на текущий день являются «золотым стандартом» диагностики тромбофлебита.
После установления диагноза вам могут потребоваться дополнительная диагностика для выявления причин появления тромбофлебита, а также проведение контрольных исследований для уточнения характера динамики патологического процесса.
Симптомы болезни
При выявлении каких-либо симптомов болезни стоит незамедлительно обратиться за помощью к специалистам, которые проведут тщательное обследование с целью установления точного диагноза.
Основные признаки ПТФС это:
- Сильные и не проходящие на протяжении длительного периода времени отеки;
- Сосудистые звездочки (сеточки);
- Выступания в виде небольших подкожных бугорков на месте отдельных участков вен;
- Судороги;
- Усталость, чувство тяжести в ногах;
- Онемение, снижение чувствительности конечности;
- Ощущение «ватных ног», особенно после длительного пребывания «на ногах», усиливающееся во второй половине дня, к вечеру.
Как выявить симптомы тромбофлебита?
При тромбофлебите присоединяется боль, покраснение, прощупываемое болезненное уплотнение на месте пораженного сосуда с горячей кожей над ним. Отекают лодыжки. Температура достигает 38-39С.
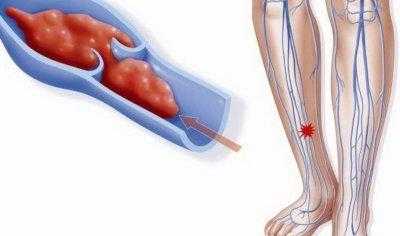 Может присоединиться болезненность головы, усиленное выделение пота, озноб. По анализам наблюдается воспалительная реакция со значительным повышением числа лейкоцитов, СОЭ. Через 2-5 недель клиника стихает, кожа в месте поражения темнеет.
Может присоединиться болезненность головы, усиленное выделение пота, озноб. По анализам наблюдается воспалительная реакция со значительным повышением числа лейкоцитов, СОЭ. Через 2-5 недель клиника стихает, кожа в месте поражения темнеет.
При мигрирующем тромбофлебите ноги болят при движении и надавливании на них. Уплотнения сосудов исчезают через 1-3 недели, обнаруживаются на других участках через промежуток времени.
Исходом гнойного тромбофлебита могут быть абсцессы и сепсис (распространенное по всему организму воспаление).
При длительном тромбофлебите появляются признаки посттромбофлебитического синдрома. Это уплотнение нижней части голени, особенно с внутренней поверхности. Кожа становится бурой, уплотняется, становится неподвижной относительно глубже лежащих слоёв. Возникает мокнущая экзема с неприятным зудом.
В местах длительного воспаления (обычно это передневнутренняя поверхность нижней части голени выше лодыжек) представляются взору одна или несколько язв. Они тяжело поддаются лечению и часто рецидивируют. Могут покрывать нижнюю треть голени или быть размером в 1 см. Язвы имеют неприятный запах. Если присоединится инфекция, язвы становятся очень болезненными, присоединяется микробная экзема, дерматит.
О тромбофлебите и его симптомах — на видео:
Лечение посттромбофлебитического синдрома
Лечение посттромбофлебитического синдрома проводится преимущественно консервативными методами. На сегодняшний день, широко применимы следующие способы лечения данной болезни:
- Компрессионная терапия;
- Коррекция образа жизни,
- Комплексы лечебной физкультуры и гимнастики,
- Ряд физиотерапевтических процедур,
- Фармакотерапия,
- Хирургическое вмешательство (эктомия),
- Местное лечение.
Для избавления от посттромбофлебитического синдрома консервативное лечение наиболее привлекательно. Однако, в случае, когда оно не приносит желаемого результата, применимо лечение ПТФС путем реконструктивного хирургического вмешательства или эктомии. Таким образом, производится удаление сосудов, не участвующих в процессе кровотока, либо имеющих нарушение в работе клапанов.
В основе консервативных методов лечения ПТФБ лежит компрессионная терапия, которая направлена на снижение венозной гипертензии. Это по большей части относится к поверхностным тканям голени и стопы. Компрессия вен достигается также путем применения специального белья, в качестве которого могут выступать эластичные колготы или чулки и бинты различной степени растяжимости и т.д.
Одновременно с компрессионными способами применимо медикаментозное лечение ПТФС глубоких вен, которое направлено непосредственно на повышение тонуса вен, восстановление лимфодренажной секреции и устранение имеющихся микроциркуляторных нарушений, а также на подавление воспалительного процесса.
Диагностика заболевания
Диагноз ПТФС может быть поставлен только врачом медучреждения, после тщательного осмотра пациента и прохождения им необходимого обследования.
Обычно пациенту назначают:
- Флебосцинтиграфию,
- Ренгенконтрасное обследование,
- Прохождение дифференциальной диагностики.
Несколькими годами ранее, помимо общей клинической картины, широко применялись функциональные пробы для установления и оценки состояния пациента. Однако, сегодня, это уже в прошлом. Диагностика ПТФС и тромбоза глубоких вен проводится посредствам ультразвукового ангиосканирования по средствам цветного картирования кровотока. Оно позволяет адекватно оценить наличие поражения вен, выявить их непроходимость и наличие тромботических масс. Кроме того, данный вид исследования помогает оценить функциональное состояние вен: скорость совершения кровотока, наличие патологически опасного кровотока, работоспособность клапанов.
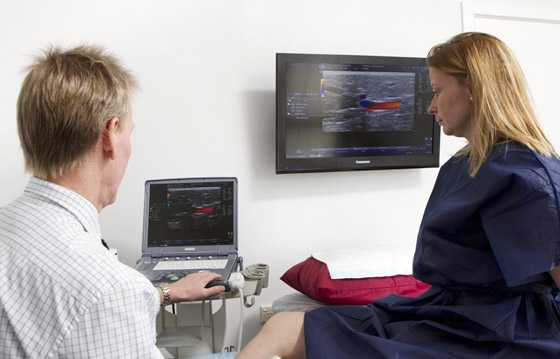
По результатам ультразвукового исследования удается выявить:
- Наличие главных признаков развития тромботического процесса;
- Наличие процесса реканализации (восстановления свободной проходимости вен);
- Характер, уровень плотности и степень давности тромботических масс;
- Наличие облитерации – практически полное отсутствие какого-либо просвета, а также невозможность осуществления кровотока;
- Увеличение плотности стенок вен и паравазальной ткани;
- Наличие признаков клапанной дисфункции и т.д.
Среди основных целей, преследуемых УЗАС при ПТФБ:
- Первоначальное фиксирование периодичности и наличия посттромботических разрушений в тканях;
- Диагностика динамики происходящих процессов;
- Наблюдение за изменениями венозного русла и процессом поэтапного восстановления проходимости вены;
- Исключение повторного развития болезни;
- Общая оценка состояния вен и перфорантов.
Инструментальная диагностика
Основной и самый доступный метод инструментальной диагностики — это ультразвуковое дуплексное сканирование вен нижних конечностей (УЗДС).

Признаки посттромботической болезни:
- при закупорке просвет вены не окрашивается;
- при неполном рассасывании тромбов в просвете вены видны белые участки (когда свежий сгусток крови начинает рассасываться и тромб частично превращается в соединительную ткань, то на УЗДС заметны белые участки, что указывает на старые тромботические массы);
- при полном рассасывании тромба утолщается венозная стенка;
- присутствует патологический обратный ток крови по венам;
- в режиме цветного дуплексного картирования вена может мозаично окрашиваться;
- двухфазный кровоток по глубоким и поверхностным венам отсутствует (в норме направление кровотока связано с дыханием);
- ускоренный кровоток по поверхностным венам.
При подозрениях на тромботические массы в подвздошно-бедренном сегменте врач может назначить КТ- или МР-флебографию, так как при таком расположении верхнюю границу тромба не всегда можно увидеть на УЗИ.
В последнее время начали применять внутрисосудистое ультразвуковое исследование (ВСУЗИ). В части случаев по результатам этого обследования принимают решение о расширении и стентировании вен. К сожалению, ВСУЗИ пока редко выполняют где-то, кроме Москвы и Санкт-Петербурга.
Что такое тромбоз?
Тромбоз весьма опасное и распространенное заболевание: более 10% населения Земли хоть раз в своей жизни сталкивались с данной проблемой. При этом половина выявленных случаев непосредственно связана с варикозной болезнью. Однако запущенные случаи течения болезни воздействовать на возникновение тяжелых заболеваний, которые напрямую связаны с нарушением кровотока.
Тромбоз зачастую поражает именно нижние конечности пациентов, однако нередки случаи поражения сердца. Тромбы в сосудах и полостях сердца весьма опасны, и могут грозить больному внезапной смертью от инфаркта. Тромбы в левых предсердиях чаще всего возникают у людей, страдающих от:
- стеноза митрального клапана;
- мерцательной аритмии;
- постинфарктной аневризмы левого желудочка.
Наличие вышеперечисленных заболеваний становится веской причиной для регулярного посещения врача для проведения исследований на предмет наличия тромбоза в левом отделе сердца.
Тромбы в левом отделе сердца опасны не только возникновением артериальной тромбоэмболии или инфаркта, но и поражением артерий почек, вен в руках и ногах, артерий в кишечнике. Однако чаще всего встречаются такие последствия тромбоза, как инфаркт и инсульт.
Врачи создали классификацию болезни, которая напрямую зависит от месторасположения тромба и его месторасположения в сосуде:
- пристеночный. В данном случае тромб закреплен на стенке сосуда и не препятствует полноценному кровотоку;
- флотирующий. Такой тромб слабо держится на стенке сосуда и в любой момент может оторваться, увлекаясь с потоком крови в другие сосуды. Как только он достигнет сосуда, который будет слишком мал для прохождения тела тромба, может произойти закупорка;
- окклюзивный. Этот вид тромба самый опасный так как полностью препятствует кровотоку в сосуде.
Часто задаваемые вопросы наших пациентов в интернете о посттромбофлебитическом синдроме
Чтобы не было посттромбофлебитического синдрома необходимо периодически проходить обследование у врача флеболога с выполнением современного ультразвукового сканирования венозной системы нижних конечностей. В случае, если уже имел место венозный тромбоз, нужно выполнять рекомендации лечащего доктора, использовать компрессионный трикотаж, принимать назначенные препараты.
Если у Вас диагностирован посттромбофлебитический синдром, необходимо проконсультироваться у хорошего флеболога или сосудистого хирурга в Москве, с обязательным выполнением современного ультразвукового дуплексного сканирования и строго следовать рекомендациям доктора.
Посттромбофлебитический синдром нижних конечностей – это очень серьёзное осложнение тромбоза глубоких вен, проявляющийся отёком, болью, гиперпигментацией кожи и трофической язвой. Даже самые современные европейские технологии сегодня не гарантируют полного излечения от посттромбофлебитического синдрома нижних конечностей.
Современное лечение посттромбофлебитического синдрома в Москве выполняется в городских флебологических и сосудистых центрах. Лечение будет зависеть от клинической формы заболевания: отёчно-болевая, варикозная, язвенная и смешанная. Также выбор современного лечения посттромбофлебитического синдрома основан на степени окклюзии (непроходимости) венозного русла. При наличии показаний выполняются современные миниинвазивные стентирующие операции под рентген контролем.
Лечение посттромбофлебитического синдрома нижних конечностей в домашних условиях возможно только после консультации и ультразвукового исследования в хорошем городском сосудистом или флебологическом центре. Данное лечение будет обязательно включать: ношение компрессионного трикотажа, приём препаратов для улучшения микроциркуляции, специальный комплекс упражнений для ног.
Классификация ПТБ (по степени венозной недостаточности, по формам, по стадиям)
Заболевание классифицируют по различным параметрам: по степени недостаточности, стадиям и формам. Все принятые варианты представлены в таблице ниже:
|
Параметры |
Виды/формы/стадии |
Особенности |
|
Степень венозной недостаточности |
Нулевая |
Венозная недостаточность отсутствует. |
|
Первая |
Регулярные судороги икроножных мышц в ночное время. |
|
|
Вторая |
Визуально заметные расширенные вены на нижних конечностях, отёчность. |
|
|
Третья |
Постоянные отёки по вечерам, не проходящие после непродолжительного отдыха. |
|
|
Четвёртая |
Воспалительные поражения кожи ног, экземы, гиперпигментация. |
|
|
Пятая |
Развитие предъязвенного состояния. |
|
|
Шестая |
Появление трофических язв. |
|
| Формы ПТБ |
Отёчно-болевая |
Отёчность ног сопровождается болевой симптоматикой. |
|
Венозная |
Поражение охватывает вены нижних конечности, передней брюшной стенки и изредка, грудной стенки. |
|
|
Трофическая |
Появляются воспалительные процессы кожного покрова, которые сопровождаются гиперпигментацией, экземами и трофическими язвами. |
|
|
Смешанная |
Совмещает в себе проявления всех форм. |
|
|
Стадии |
Частичная реканализация |
Просвет вены восстанавливается частично. |
|
Полная реканализация |
Просвет вены восстанавливается полностью. |


































