Анализ мочи на содержание ацетона
В лабораторных условиях количество ацетона в моче определяется с помощью специальных проб путем добавления в урину реагентов (уксусная кислота, аммиак, нитропруссид натрия). Выявить приблизительные показатели можно в домашних условиях с помощью специальных тест-полосок. Действия будут следующие:
- собрать мочу утром после пробуждения в стерильную посуду;
- окунуть тест-полоску до необходимого уровня;
- достать, подержать в руках несколько секунд;
- сравнить полученный результат со шкалой по инструкции.
Если кетоновых тел в моче нет, то цвет на полоске останется ярко-лимонным. Когда развивается кетоацидоз, окраска изменится на фиолетовую.
Впервые общий анализ мочи назначается женщинам при постановке на учет, и далее делается по графику:
- 1 раз в месяц на раннем сроке беременности;
- 2 раза в месяц и 1 раз в неделю на втором и третьем триместре соответственно.
Доставить мочу в лабораторию необходимо утреннюю и свежую. Если будет выявлена кетонурия, то назначаются дополнительные исследования:
- общий анализ мочи;
- анализ крови на биохимию;
- кровь на гормоны с целью исследования нарушений в надпочечниках;
- УЗИ внутренних органов (щитовидная железа, печень);
- исследование гормонального статуса для постановки или опровержения диагноза «сахарный диабет».
Оценивается состояние печени, измеряется артериальное давление, назначается общий анализ мочи женщинам в случае позднего гестоза. При диагнозе в 4 ++++ на кетонурию будущие мамочки перенаправляются в стационар для лечения.
Полностью или частично ограниченные продукты
- Концентрированные мясные и рыбные бульоны, холодец, телятина, курица раз в неделю, утка, гусь, печень, селедка, жирная свинина, почки, мозги, колбасные изделия, мясные и рыбные консервы.
- Жирные блюда, рыбий жир, который легче, чем животный, всасывается в кишечнике.
- Пища с добавками, консервантами и красителями.
- Пшено, перловая и ячневая крупы труднее перевариваются и не рекомендованы детям с таким состоянием.
- Из овощей исключаются помидоры, щавель, цветная капуста, петрушка, ревень, шпинат, содержащие большое количество мочевой кислоты, а также все бобовые (фасоль, чечевица, бобы, горох, соя) и белокочанная капуста, усиливающие газообразование, и овощи, раздражающие слизистую ЖКТ (лук, чеснок).
- Майонез, кетчуп, аджика, консервированные овощи, томатные и грибные соусы ввиду содержания уксуса и консервантов.
- Сметана, жирное молоко и творог.
- Кислые фрукты (апельсины, киви), фрукты с высоким содержанием калия (бананы, абрикосы, курага, арбузы, дыни), поскольку калий замедляет выведение кетокислот с мочой.
- Шоколадные сладости, какао, слоеное тесто, сдоба, свежий хлеб.
- Квас, сладкие газированные напитки.
Опасность состояния для малыша, прогноз
Накопление ацетона вследствие нарушений в диете или на фоне болезни – возрастная особенность обмена веществ. Обычно дети перерастают это состояние к 8 – 12 годам. В будущем оно не приводит к развитию какой-либо патологии. Основной опасностью для таких детей является ацетонемическая рвота и, как следствие, обезвоживание.
По-другому дела обстоят, если ацетон в моче обнаружился на фоне хронического заболевания внутренних органов. Это сигнал о неблагополучии в организме, которое требует коррекции лечения.
Самым опасным для жизни ребёнка будет сочетание ацетонурии с повышенной жаждой и аппетитом на фоне резкого похудения и появившегося недержания мочи. Налицо первые признаки сахарного диабета! Если не принять мер, в скором времени разовьётся кетоацидотическая кома с тяжёлыми последствиями и даже летальным исходом.
У детей с уже установленным диагнозом сахарного диабета появление ацетона в моче тоже не является хорошим признаком. Это свидетельство того, что доза инсулина подобрана неверно, либо назначения не соблюдаются. Последствием может стать всё та же кетоацидотическая кома и смерть ребёнка.

Симптомы ацетонемического синдрома
У детей это состояние проявляется повторяющимися эпизодами рвоты, которая часто многократная и длительная. Также в этот период отмечается запах ацетона изо рта, у ребенка постоянная тошнота, могут быть боли в животе различной интенсивности, умеренное повышение температуры. В выдыхаемом воздухе и выделенной моче появляется запах ацетона. Ребенок отказывается от еды и питья. Изменяется поведение ребенка: вначале может отмечаться повышенная возбудимость, которая затем сменяется вялостью. Указанные симптомы нарастают в течение нескольких дней и требуют немедленной коррекции. Почему это происходит? Основным источником энергии для нашего организма является глюкоза, т.е. углеводы. И на первом этапе развития ацетонемического синдрома происходит нехватка углеводов. Уровень глюкозы в крови уменьшается, и тогда организм переходит на резервный путь получения энергии, используя другое «топливо» – жиры и белки. Именно при окислении жиров и кетогенных аминокислот образуется большое количество кетоновых тел. Повышенный ацетон раздражает центр рвоты в головном мозге и поверхности пищеварительного тракта. В результате этого возникает рвота, потеря жидкости и электролитов, что приводит к обезвоживанию, усилению интоксикации. Питание при ацетоне: что можно есть и пить Несмотря на разнообразие причин, в острый период тактика оказания помощи будет одинаковой. Главное – нужно предотвратить и устранить обезвоживание!
Три правила регидратации (отпаивания):
- напитки для отпаивания могут быть различные: сладкое питье (сладкая вода или 10% глюкоза при ацетоне подойдут отлично), сладкие чаи, узвар из сухофруктов, компот, морсы, лимонад, щелочная минеральная вода без газа. Но лучше чередовать обычное питье с растворами для оральной регидратации, которые пропишет врач.
- поить небольшими порциями по 10-15 мл (1 столовая ложка) каждые 10-15 минут. При повторной рвоте необходимо сделать перерыв около 10 минут, и далее отпаивать чайными ложками каждые 2-3 минуты. При стабилизации состояния, через 10-15 минут опять перейти на предыдущий режим регидратации.
- объем жидкости будет зависеть от веса ребенка и степени обезвоживания. В среднем, при небольшой потере жидкости, необходимо 40 мл на кг массы тела в течение первых 4-х часов, далее по 100-130 мл на кг массы тела ребенка.
При изменении клинических проявлений необходимо пересмотреть объем жидкости и форму введения!
Как сдать мочу на сахар
Биоматериалом для исследования – моча, собранная за сутки.
Требования к подготовке
Накануне:
- вывести из рациона красные и желтые овощи/фрукты, газированные напитки с красителями, все сладкие продукты;
- исключить прием алкогольных напитков, наркотических и токсических препаратов;
- не принимать медикаменты (о текущем курсе лечения необходимо сообщить врачу с детальным указанием названий препаратов, периодичности приема и дозировок).
За 1-2 дня до анализа:
- не посещать бани и сауны, не загорать;
- оградить себя от любых физических и психоэмоциональных перегрузок.
Важно! Мочу для исследования не собирают в период менструации.
Требования к сбору биоматериала
- Первая порция мочи (утренняя) не используется. Необходимо опорожнить мочевой пузырь в унитаз, время мочеиспускания записать.
- Все остальные порции мочи собираются в чистую емкость объемом 2-3 л. Последнее мочеиспускание осуществляется через 24 часа от зафиксированного накануне времени.
- Объем собранной за сутки мочи (суточный диурез) измеряется. Содержимое емкости перемешивается и частично (в объеме 30-50 мл) отливается в специальный контейнер с крышкой.
- На контейнере указываются данные пациента (ФИО, возраст) и объем суточного диуреза. Биоматериал сразу же отправляется в лабораторию. Все время, пока производится сбор мочи, закрытую крышкой емкость с мочой можно хранить в холодильнике (при температуре +2…+8°С).
Важно! Всю собранную за сутки мочу в лабораторию приносить не нужно
Как лечить ацетонемический синдром
При развитии ацетонемического криза ребенка необходимо госпитализировать. Проводят диетическую коррекцию: рекомендовано употреблять легкоусвояемые углеводы, строго ограничивают жирную пищу, обеспечивают дробное питье в большом количестве. Неплохой эффект от очистительной клизмы с гидрокарбонатом натрия, раствор которого способен нейтрализовать часть попавших в кишечник кетоновых тел. Показано проведение оральной регидратации при помощи комбинированных растворов (орсоль, регидрон и др.), а также щелочной минеральной воды.
Основные направления лечения недиабетического кетоацидоза у детей:
1) Диета (обогащённая жидкостью и легкодоступными углеводами с ограничением жиров) назначается всем пациентам.
2) Назначение прокинетиков (мотилиум, метоклопрамид), ферментов и кофакторов метаболизма углеводов (тиамин, кокарбоксилаза, пиридоксин) способствует более раннему восстановлению толерантности к пище и нормализации обмена жиров и углеводов.
3) Инфузионная терапия:
- быстро устраняет обезвоживание (дефицит внеклеточной жидкости), способствует улучшению перфузии и микроциркуляции;
- содержит ощелачивающие средства, ускоряет восстановление уровня бикарбонатов плазмы (нормализует кислотно-щелочное равновесие);
- содержит достаточное количество легкодоступных углеводов, которые метаболизируются различными путями, в том числе и независимыми от инсулина;
4) Этиотропная терапия (антибиотики и противовирусные препараты) назначается по показаниям.
В случаях умеренновыраженного кетоза (ацетонурия до ++), не сопровождающегося существенным обезвоживанием, водно-электролитными нарушениями и неукротимой рвотой, показана диетотерапия и оральная регидратация в сочетании с назначением прокинетиков в возрастных дозах и этиотропной терапией основного заболевания.
При лечении ацетонемического синдрома главными методами являются те, которые направлены на борьбу с кризами
Очень важно поддерживающее лечение, которое помогает снизить обострения.
Основные причины ацетонурии
Ацетонурия – это выделение ацетона с мочой. Чаще всего такое явление наблюдается у детей, но может встретиться и у взрослого человека.
Откуда вообще появляется ацетон в организме человека? Казалось бы — это опасное вещество, которое способно вызвать отравление. На самом деле так и есть. Но, дело в том, что ацетон является разновидностью кетоновых тел, которые в определённых ситуациях могут понадобиться.
Употребляя пищу, ребёнок и взрослый получают вместе с ней глюкозу, необходимую для обеспечения энергетических потребностей. Часть глюкозы превращается в энергию сразу, а невостребованная откладывается про запас в виде гликогена. В экстремальных ситуациях, например при голодании или больших физических нагрузках, он снова распадается до глюкозы, компенсируя энергозатраты.
Запасы гликогена сосредоточены в печени, скелетных мышцах, мышечной ткани внутренних органов. В головном мозге запасов гликогена нет, поэтому для успешного умственного труда важны своевременные перекусы.
Если запас гликогена исчерпан или его изначально недостаточно чтобы покрыть потребности организма, для получения энергии используется другой субстрат в виде жиров. Они распадаются на кетоны, которые служат альтернативными источниками энергии.
Ацетон – это разновидность кетоновых тел.
Кетоновые тела нужны для энергетической поддержки головного мозга в экстремальных ситуациях. В больших количествах они токсичны для организма. Сначала появится ацетон в крови. Позже он будет выделяться почками с мочой.
Ацетон в моче у детей
Ацетон у ребёнка в организме накапливается быстрее, чем у взрослых. Запасы гликогена у детей до 7 – 8 лет невелики, поэтому ситуации, когда его не хватает, возникают чаще.
Ацетон в моче у ребенка обнаруживается в следующих случаях.
- Нарушение диеты, когда малыш получает слишком много жирной пищи, а также продуктов, содержащих консерванты, добавки, красители. В детском возрасте снижена способность усваивать жиры.
- Голодание. У детей гликогена намного меньше, чем у взрослого, поэтому процессы распада жира начинаются быстрее, а ацетон в моче определяется чаще.
- Инфекционные заболевания, которые сопровождаются подъёмом температуры и тяжёлым состоянием. Ацетон у детей в таком случае – результат снижения аппетита и обезвоживания из-за болезни.
- Сахарный диабет первого типа, когда поджелудочная железа малыша не вырабатывает инсулин. Он отвечает за транспорт сахара из крови в ткани. При сахарном диабете глюкоза остаётся в крови. Организм ребёнка вынужден пользоваться другими источниками энергии в виде жировых запасов.
- Рвота и жидкий стул во время инфекционных и обострения хронических заболеваний. Ацетон у ребенка будет повышаться всё из-за того же дефицита глюкозы. Она попросту не сможет усвоиться. Вследствие сильной рвоты и тяжёлого состояния малыш попросту откажется есть и пить.

Ацетон в моче у взрослых
У взрослых ацетонурия встречается реже и часто является признаком обменных нарушений, ухудшения состояния при сахарном диабете, злокачественных опухолях, отравлениях, коматозных состояниях.
Также ацетон может появиться в следующих ситуациях.
- Длительное голодание, соблюдение диет с ограничением углеводов.
- Избыточное употребление белковой и жирной пищи.
- Повышенные физические нагрузки при спортивных тренировках или на работе.
- Тяжёлые инфекционные или хронические заболевания
- Злоупотребление алкоголем.
Ацетонурия при беременности
Организм беременной женщины настроен на то, чтобы выносить и родить ребёнка, поэтому все обменные процессы протекают куда интенсивнее. Ацетон в моче у беременных появляется в ситуациях, описанных выше, но относиться к ним нужно серьёзнее и не оставлять без внимания.
На ранних сроках беременности ацетонурия может быть вызвана токсикозом с неукротимой рвотой, когда организм попросту не принимает пищу. Естественно, для обеспечения потребностей мамы и плода в ход идут жировые запасы, а в моче появляется ацетон.
На поздних сроках причиной появления ацетона в моче становится гестационный диабет. Он характерен только для беременных и исчезает после рождения малыша.
Рецепты
Диета при ацетоне у детей преимущественно растительно-молочная, поэтому завтрак состоит из каш, сваренных на воде или с добавлением молока. Также можно давать ребенку творог или готовить омлеты. Первые блюда — чаще прозрачные, ненаваристые супы (овощные или крупяные).
Рыбным блюдам стоит отдать предпочтение и готовить их 3 раза в неделю. Это может быть рыба, запеченная, рыбные паровые или запеченные котлеты, кнели, тушеная рыба с овощами. Можно не полениться и порадовать ребенка полезными десертами, тем более, что углеводы не ограничиваются: фруктовые и ягодные муссы, морковные и тыквенные запеканки с медом и сухофруктами, самбук, фруктово-ягодные суфле.
Первые блюда
Суп рисовый с морковью
Овощной бульон, рис, морковь, сливочное масло.
Рис и морковь разварить и протереть. Соединить с овощным отваром, посолить и добавить масло.
Вторые блюда
Запеканка из индейки и кабачков
Мясо индейки, масло растительное, молоко, мука, кабачки, яйцо, соль.
Отварное мясо пропустить через мясорубку, добавить молочный соус и взбитое яйцо. Фарш перемешать с натертыми кабачками, посолить. Уложить на противень, сверху залить соусом и запечь.
Творог перетереть, добавить молоко, сметану, желток и манную крупу. Все взбить в миксере и в конце в массу ввести взбитые белки. Творожную массу в форме варят на пару.
Диета при ацетоне у детей: меню в период острой фазы болезни
 Как правило, первые дни болезни ребенку даются очень тяжело с повторяющейся рвотой, поносом и ухудшением общего самочувствия. В этот период организм интенсивно пытается очиститься от токсинов, это важный этап на пути к выздоровлению. Вполне естественным является полный отказ ребенка от приема пищи. Для поддержания детского организма в этот острый период достаточно обеспечивать малыша обильным питьем в соответствии с вышеизложенными рекомендациями.
Как правило, первые дни болезни ребенку даются очень тяжело с повторяющейся рвотой, поносом и ухудшением общего самочувствия. В этот период организм интенсивно пытается очиститься от токсинов, это важный этап на пути к выздоровлению. Вполне естественным является полный отказ ребенка от приема пищи. Для поддержания детского организма в этот острый период достаточно обеспечивать малыша обильным питьем в соответствии с вышеизложенными рекомендациями.
В первый день после прекращения рвотных позывов и стабилизации температуры, ребенку можно предложить несколько домашних сухариков из белого или серого хлеба.
На следующий день уже можно дополнить меню ребенка печеными яблоками и рисовым отваром, для приготовления которого следует отварить 100 г белого риса в трех литрах воды без соли и других специй.
Далее уже можно предлагать ребенку разваренную рисовую кашу (к лучшему, если она будет полностью переваренная), которую при желании также можно перетереть при помощи блендера.
Приблизительно на четвертый день по окончании кризисного периода в рацион малыша разрешается включать легкий овощной суп. Он, как в принципе, и вся пища в этот период не должен содержать тяжелых продуктов (по типу бобовых и грибов) и жиров, с которыми пищеварительная система еще не в состоянии справиться.
Переход к привычному образу жизни должен быть очень постепенным: по прошествии четырех дней, при условии, что состояние ребенка нормализовалось, меню можно расширять, но только в границах специальной диеты при повышенном ацетоне.
Как нормализовать состояние?
Период вынашивание ребенка самый ответственный этап в жизни женщины. Ведение беременности при недостаточности инсулина осуществляется гинекологом и эндокринологом.
Кроме неусыпного медицинского наблюдения, должны быть соблюдены следующие правила:
- Постоянно контролировать уровень глюкозы.
- С помощью специалиста правильно подобрать дозировку препаратов инсулина и противодиабетических средств.
Рекомендации по введению инсулина:
- инъекции в брюшную полость оказывают самое быстрое действие;
- уколы в руку безболезненны;
- на икроножной мышце остаются следы.
Также необходимо:
- включить в режим дня ежедневные прогулки на свежем воздухе. Необременительные физические нагрузки нормализуют плазму;
- подобрать индивидуальный рацион, который полностью обеспечит потребности матери и ребенка.
- поддерживать водный баланс и кислотно-щелочную среду организма;
- регулировать концентрацию калия в крови, избегать его резкого снижения.
Видео-материал о контроле уровня глюкозы во время беременности:
При сильном токсикозе беременная помещается в стационар. Все питательные вещества, необходимые для правильного развития, плод будет получать через внутривенное вливание.
Женщинам, больным сахарным диабетом, вполне по силам познать радость материнства и помочь появиться на свет здоровому полноценному малышу.
Запрещенные продукты при повышенном ацетоне у детей
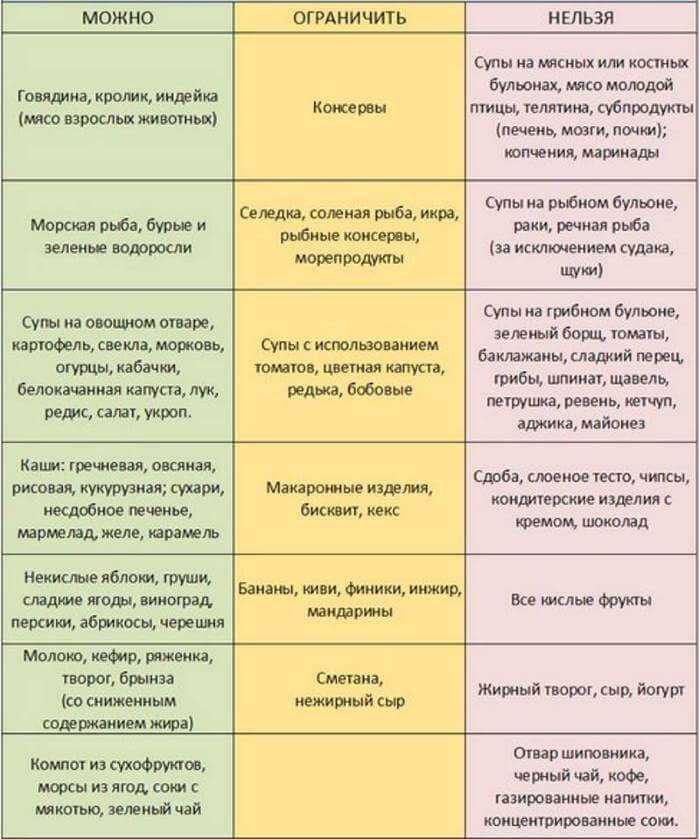
При появлении ацетона в моче из рациона малыша необходимо исключить все высококалорийные, жирные, сложные для переваривания продукты, в том числе и:
- Мясо и рыбу жирных сортов.
- Мясные и рыбные бульоны.
- Мясные субпродукты.
- Копченую и консервированную пищу, включая маринады и овощные соленья.
- Жирные кисломолочные продукты.
- Морепродукты, в частности, креветки.
- Майонез и различные специи.
- Овощи: баклажаны, грибы, помидоры.
- Кислые фрукты.
- Бобовые.
- Полуфабрикаты и фастфуд.
- Зелень: петрушку, щавель, шпинат.
- Всю сладкую и сдобную выпечку, в том числе свежий хлеб.
- Сладости.
- Напитки: соки высокой концентрации и газированные напитки, отвар шиповника, кофе.
Перечисленные продукты не только могут усложнять течение болезни, но также отрицательно сказываться на общем самочувствии и состоянии ребенка.
Для детей
Ацетонемический синдром и запах ацетона изо рта — это не болезнь, а констатация факта, что в организме исчерпались запасы глюкозы. Поэтому единственный метод лечения — сладкое питье. В тяжелом состоянии и при частой рвоте не удается напоить ребенка и состояние его ухудшается. В таких случаях предлагают госпитализацию и делают внутривенно раствор глюкозы. При легких кризах и среднетяжелых («+» или «++») ребенка лечат на дому. Помните, что рвоту нужно купировать как можно быстрее, потому что она ведет к обезвоживанию, ослабляет иммунитет и вызывает нарастание кетоновых тел.
При ацетоне у детей Комаровский рекомендует давать таблетки глюкозы или фруктозу (ее добавляют в кипяченую воду). При болезни, нагрузках и стрессе нужно при первых признаках давать сладкое питье.
Первые 12 часов при развившемся кризе назначается голод и каждые минут 15 нужно поить ребенка щелочной минеральной водой без газа (Боржоми, Ессентуки), 1-2% раствором пищевой соды, чередуя со сладким чаем с лимоном, глюкозой из ампул. Помогут также Регидрон, Орсоль, Хумана электролит, которые восстанавливают электролитный состав крови и содержат глюкозу, поэтому дополнительно ее вводить не нужно.
Хороший эффект дает очистительная клизма с содой (1 чайная ложка на стакан воды), способная нейтрализовать в кишечнике кетоновые тела. Помимо этих рекомендаций Комаровский советует давать ребенку препарат Никотинамид, регулирующий обмен глюкозы. Принимать в дозе 5 мг на кг веса ребенка трижды в день (в 1 мл 5% раствора содержится 50 мг). Проявления ацетонемического криза на 2-3 день начинают стихать.
Мерами профилактики этих состояний является ограничение животных жиров и жирной пищи. Ребенку нежелательно долгое время находится на солнце, нужно ограждать его от негативных эмоций
Важное значение имеют умеренные физические нагрузки, пребывание на воздухе и водные процедуры. Обычно этот синдром проходит к 10 годам или раньше
Тем не менее, дети, страдающие ацетонемическим синдромом, должны наблюдаться эндокринологом и периодически исследоваться на уровень сахара крови.


































