Нарушения менструального цикла
Существует множество отклонений менструального цикла от нормы, например:
- Нерегулярные слишком частые периоды, которые происходят через 21 день или длинные – через 35 дней.
- Отсутствие трех или более менструаций.
- Менструальные выделения обильнее или легче, чем обычно.
- Длительные менструации – дольше семи дней.
- Месячные, сопровождающиеся болью, судорогами, тошнотой или рвотой.
- Кровотечение или кровянистые выделения между периодами, после менопаузы или после интимных отношений.
Примеры нарушений менструального цикла:
- Аменорея. Это состояние, когда у женщины полностью прекращаются менструации. Отсутствие месячных в течение 90 дней или более считается патологическим, если женщина не беременна, не кормит грудью или не проходит менопаузу, что обычно происходит в возрасте от 45 до 55 лет. Молодым девушкам, у которых не начались месячные в возрасте 15-16 лет или в течение трех лет после того, как у них развились молочные железы, также диагностируют аменорею.
- Олигоменорея. Короткие месячные 1-2 дня, происходящие через длительные промежутки времени (более 36 дней).
- Дисменорея. Очень болезненные месячные с сильными менструальными спазмами.
- Меноррагия. Длительная и слишком обильная кровопотеря во время менструации.
Нарушения менструального цикла
Виды противозачаточных
Теперь разберем виды таблеток против зачатия. Сразу напомним, их подбором занимается лечащей врач.
Барьерная контрацепция
Барьерные методы контрацепции делятся на: химические и механические. Первые виды (спермициды) выпускаются в виде паст, гелей, свечей, влагалищных таблеток, внутривагинальных кремов. Действие спермицидов способно нейтрализовать сперматозоиды во влагалище. Действующие вещества — хлорид бензалкония и наноксинол-9 разрушают клеточную стенку мужских половых клеток, поэтому забеременеть не получится.Их можно сочетаться с барьерными способами.
Механические методы включают в себя: шеечные колпачки, презервативы, влагалищные диафрагмы — все это создает физическое препятствие для проникновения сперматозоидов в матку. Такой вид удобнее всего использовать пациенткам, которые имеют высокий риск инфицирования или редко живут интимной жизнью.
Гормональные препараты
Индекс Перля для гормональных противозачаточных средств — самый низкий из всех методов контрацепции (0,1 -2). Они считаются самыми эффективными. Их выбор широк. Защитный эффект достигается за счет блокады процессов в головном мозгу в ответ на введение стероидов. Средства делятся на 2 группы контрацептивов:
Комбинированные — представлены таблетированными парентеральными формами.
Прогестагенные — выпускаются в таблетках, инъекций и внутриматочных препаратов.
Согласно критериям ВОЗ, гинекологи всего мира советуют выбирать средства именно на основе гормонов.
Парантеральные средства
Такие препараты зачастую вводятся в виде инъекций. В отличие от перорального способа приема, они минуют желудочно-кишечный тракт. Парантеральные методы контрацепции классифицируются на:
- комбинированные эстроген-гестагенные (вагинальное кольцо, контрацептивный пластырь);
- монокомпонентные или еще называются гестагенные (инъекции, внутриматочная гормональная система, имплантанты).
Новые варианты ЛС удобны в применении, обеспечивают надежную контрацепции и позволяют не зависеть от ежедневного приема лекарств.
Внутриматочные контрацепция (ВМК)
Под данным видом контрацепции понимают средства, введенные в полость матки. Они снижают активность и обеспечивают гибель сперматозоидов в полости матки. В качестве примера можно привести внутриматочную спираль. В своем составе она содержит медь, золото, серебро или гормональные препараты. К их достоинствам относят:
- Длительный срок пользования (до 5 лет)
- Работает сразу после установки
- Ввести можно в любой день менструального цикла, если есть уверенность в отсутствии беременности
- Удобство использования (не чувствуется дискомфорта внутри).
Правда ее противопоказано устанавливать женщинам с патологиями матки и еще не рожавшим девушкам.
Посткоитальная контрацепция (экстренная)
Цель экстренной контрацепции — предупредить беременность после полового акта. Она не имеет абсолютно медицинских противопоказаний и ограничений по возрасту. К такому методу прибегают при:
- незащищенном сексе;
- нарушении графика приема гормональных таблеток;
- неудачно прерванном половом акте;
- изнасиловании.
Он будет эффективен, если после полового акта прошло не более 4 суток. В случае такой контрацепции можно использовать таблетки или спирали. Эти способы либо блокируют овуляцию, либо препятствуют процессу оплодотворения.
Хирургическая контрацепция
Женская стерилизация может происходить самыми разнообразными методами. Это может быть:
1. Лапароскопия (перевязка маточных труб) — проходит под анестезией, шрамы практически не заметны, а восстановление занимает всего лишь 1 день. Может быть применена после 6 недель после родов. Процент неудач составляет 1,8% за 10 лет.
2. Минилапаротомия — в основном используется тогда, когда женщина после рождения ребенка хочет иметь перманентную контрацепцию. Она требует региональной, местной или общей анестезии. При этом методе делается небольшой разрез в области живота и удаляется небольшая часть с каждой маточной трубы. По сравнению с лапароскопией, эта процедура более болезненна.
3. Стерилизация с кольпотомическим доступом — выполняется со стороны промежности. Процедуры проводится так: маточную трубу выводят из прямокишечно-маточного пространства во влагалище, перевязывают, передавливают и накладывают швы. Восстановление после нее быстрое. Метод обеспечивает высокий эстетический эффект.
Влияние гормональных противозачаточных препаратов на развитие рака. Где правда?
Есть ли связь между приемом противозачаточных гормональных препаратов и возникновением раковых опухолей у женщин? Эта тема волнует как врачей, так и их пациенток, и вызывает много споров. В статьях, размещенных на интернет-форумах и медицинских сайтах, представлены различные, иногда противоречивые данные.
Противники применения данной формы контрацепции ссылаются на публикации, подтверждающие высокий риск развития онкологии при приеме гормональных таблеток. Сторонники утверждают обратное и подчеркивают только положительное влияние гормональных препаратов на организм женщины.
Для объективной оценки действия препаратов заместительной гормональной терапии и противозачаточных средств правильно использовать достоверные источники, основанные на научных данных, а не на субъективном мнении авторов.
Рассмотрим, какое влияние оказывают эти препараты на возникновение и развитие следующих заболеваний:
- рака эндометрия;
- рака яичников;
- рака молочной железы;
- рака шейки матки.
Причины длительного отсутствия менструации после приема противозачаточных таблеток
Нехватка собственных гормонов, которая чаще всего бывает врожденной. У таких женщин наблюдается позднее начало менструаций, их нерегулярность, скудные выделения крови во время критических дней (олигоменорея).
Во время приема контрацептивов в женский организм поступают искусственные вещества, нормализующие гормональный фон, поэтому у женщины наблюдается регулярный цикл с менструальноподобными кровотечениями. Торможение овуляции дает возможность яичникам отдохнуть и часто ликвидирует гормональный дисбаланс.
Однако не всегда яичники начинают работать после отдыха. В этом случае окончание приема таблеток возвращает женщину к имеющейся гормональной недостаточности и признаки нарушения выработки гормонов проявляются снова. Причина такой ситуации не в применении КОК, а в индивидуальных особенностях организма.
Частые причины:
- Воспалительные процессы органов половой сферы. Противозачаточные препараты обладают противовоспалительным эффектом, поэтому во время их применения хронический аднексит, эндометрит и другие заболевания часто переходят в стадию ремиссии (отсутствия симптомов). После окончания приёма воспалительный процесс снова даёт о себе знать нарушением менструальной функции. В этом случае нужно выявлять и лечить имеющееся заболевание.
- Нарушение работы желез внутренней секреции – надпочечников, гипофиза, щитовидной железы. На фоне приема противозачаточных препаратов гормональный фон выравнивается и у женщины ежемесячно наблюдается менструальноподобная реакция. При прекращении приема препарата снова возникает гормональный сбой, приводящий к аменорее.
- Неправильный подбор противозачаточных средств. В настоящее время существует множество различных модификаций КОК, которые можно подобрать для любой женщины. Однако, если начать пить лекарства со слишком высокой дозировкой гормонов, произойдет угнетение работы яичников и гипофиза. Поэтому подбором препаратов должен заниматься только врач.
Противозачаточные таблетки: плюсы и минусы применения
Противозачаточные таблетки (комбинированные оральные контрацептивы — сокращенно КОК) на сегодняшний день считаются одним из самых надежных методов предохранения от беременности. Это значит, что при правильном применении и соблюдении инструкции, возможность беременности практически исключается.
Все гормональные контрацептивы работают по одному и тому же принципу — подавляют овуляцию (то есть препятствуют созреванию и выходу яйцеклетки в маточную трубу) и не дают яйцеклетке прикрепиться к слизистой матки. Однако, пропуск таблетки может стать причиной наступления беременности. Поэтому прием гормональных противозачаточных таблеток требует внимательности и организованности.
Противозачаточные таблетки содержат синтетические половые гормоны, которые по своему составу и свойствам очень близки к гормонам, вырабатываемым в женском организме – эстрогену и гестагену. Современные оральные контрацептивы могут содержать либо один вид гормонов (прогестерон), либо два (прогестерон и эстроген). Бывают они двух видов: мини-пили, которые содержат только синтетический гестаген и комбинированные оральные контрацептивы (КОК), которые содержат оба вида гормонов. Кроме того, различают монофазные и многофазные препараты. Монофазные препараты состоят из набора таблеток, которые необходимо принимать в течение 21 дня и содержат одинаковое количество эстрогенов и прогестагенов. В многофазных препаратах состав таблеток меняется два три раза в течение цикла (обычно они отличаются по цвету). Таблетки мини-пили бывают только многофазными.
Оральные контрацептивы может правильно подобрать и выписать только гинеколог или гинеколог-эндокринолог. Для этого проводится обследование женщины и сдаются анализы, по результатам которых врач определяет возможность применения этого метода контрацепции.
Преимущества метода
Помимо высокого противозачаточного эффекта, противозачаточные таблетки применяются и в лечебных целях. Оральные гормональные контрацептивы назначают при:
- лечении эндометриоза (внутреннего и внешнего);
- лечении гормональной дисфункции (кожа становится сияющей, улучшается самочувствие и настроение, снижается риск остеопороза);
- лечении кисты яичников;
- снижении объема кровопотери при обильной менструации;
- нормализации нерегулярного менструального цикла;
- лечении бесплодия.
Кроме того, гормональные таблетки могут назначаться в качестве лечебного средства девушкам, не живущим половой жизнью. Обычно для терапии себореи, акне и других заболеваний, вызванных дисбалансом гормонального фона.
Учеными доказано, что прием контрацептивов снижает риск развития злокачественных опухолей в гинекологической сфере. Женщины, использующие гормональные контрацептивы, реже страдают от воспаления матки или придатков, у них реже наблюдается мастопатия (патология молочных желез). КОК значительно снижают риск внематочной беременности (мини-пили этот риск повышают).
Недостатки метода
- Таблетки следует принимать строго по инструкции — ежедневно, в одно и то же время. Пропуск таблетки может стать причиной наступления беременности.
- Гормональные контрацептивы не способны защитить от заболеваний передающихся половым путем.
- Прием гормональных контрацептивов может быть не совместим с некоторыми лекарствами. Эффективность КОК нейтрализуется и может наступить беременность. Поэтому, при назначении препарата, необходимо сообщить врачу о приеме дополнительных лекарственных средств.
- Существуют противопоказания для приема гормональной контрацепции. Самый распространенный побочный эффект гормональной контрацепции — повышение свёртываемости крови, что может привести к образованию тромбов. В зону риска попадают курильщицы. Препарат нежелательно использовать женщинам с тромбофлебитом, тяжелыми заболеваниями печени, эндометриозе и раке молочных желез.
Если вы заботитесь о своем здоровье и ищете надежное и удобное противозачаточное средство, приходите на
в Санкт-Петербурге. Вам помогут
подобрать необходимые оральные контрацептивы, которые максимально подойдут вашему организму.
Последнее обновление: 30.03.2021
Назад
Как восстанавливается менструальный цикл после отмены гормональных контрацептивов?
Если пациентка была под наблюдением специалиста в течение всего времени приема таблеток, отменить их необходимо по согласованию с лечащим врачом. Гинеколог подскажет как лучше бросить принимать гормоны, чтобы максимально щадяще восстановить менструальный цикл
Это важно, так как в первые дни после отмены противозачаточных таблеток в организме происходит снижение концентрации гормонов. Этот факт влияет на настроение, самочувствие и менструальный цикл
Первое кровотечение цикла не обязательно должно быть полноценной менструацией, так как оно вызвано отменой противозачаточных, а не овуляторным циклом. Выделения могут появиться даже через две недели после приема последней таблетки.
Первоначально кровотечения могут быть скудные, нерегулярные, могут сопровождаться болью и недомоганием. Это абсолютно нормальная реакция организма, не стоит ожидать, что уже в первом цикле все придет в норму. В случае, когда долго нет менструального кровотечения и его задержка не является результатом наступления беременности, необходимо обратиться к гинекологу.
Задержка менструального цикла
Процесс восстановления гормонального баланса в организме достаточно долгий, иногда может занять даже полгода, хотя, в конечном счете, это вопрос индивидуальный. Время регулирования менструального цикла зависит от типа применяемых таблеток, продолжительности срока их приема, возраста женщины и ее индивидуальных особенностей организма.
Как правильно подобрать комбинированные оральные контрацептивы
Подобрать оральные контрацептивы правильно можно только на консультации врача. Он убедится в отсутствии противопоказаний к конкретным препаратам. Иногда контрацептивы назначают в качестве лечебного средства, например, для борьбы с дисфункцией яичников.
Женщине, которая принимает оральные контрацептивы, нужно ежегодно приходить на гинекологическую консультацию. Это нужно для того, чтобы убедиться в отсутствии новых противопоказаний. Кроме того, длительный прием комбинированных противозачаточных препаратов может вызвать нарушения в балансе минералов и витаминов, и врач в таком случае назначает дополнительные витаминные комплексы.
Рекомендации по прекращению приема бета-адреноблокаторов
Рекомендации по применению бета-адреноблокаторов при острой декомпенсации сердечной недостаточности варьируются. Например, Американская кардиологическая ассоциация предлагает рассмотривать возможность временного прекращения лечения бета-блокаторами при острой сердечной недостаточности только у госпитализированных пациентов после недавнего введения или увеличения дозы таких препаратов или со значительными признаками объемной перегрузки.
Руководящие принципы Европейского общества кардиологов даже в случае обострения сердечной недостаточности предлагают модифицировать дозу диуретиков, сосудорасширяющих средств и, возможно, сначала вдвое снизить дозу бета-адренолитиков. И только при отсутствии улучшения рассматривать их отмену.
Почему возникает синдром гиперторможения яичников
После окончания приёма КОК из-за гормонального сбоя или недостатка собственных гормонов не возобновляется выработка гипофизом и яичниками гормонов, необходимых для возникновения овуляции и наступления критических дней. Происходит серьезный гормональный сбой, тормозящий нормальный менструальный цикл.
Гормональный дисбаланс сопровождается снижением выработки биологически активных веществ, сдерживающих выделение гормона пролактина, которое в норме происходит во время грудного вскармливания. Возникает заболевание галакторея-аменорея, при которой отсутствие менструации сочетается с выделением молока или молозива из молочных желез.
Как диагностируется нарушение менструального цикла?
Если у женщины возникло любое отклонение от нормального менструального цикла, ей необходима консультация гинеколога, поскольку это может быть признаком серьезных заболеваний.
Стандартное обследование женщины для выяснения причин нарушения менструального цикла включает:
- Акушерско-гинекологический анамнез (возраст, менархе, количество абортов и родов, гинекологические заболевания, используемый метод контрацепции).
- Физический осмотр для оценки развития вторичных половых признаков, выявления признаков СПКЯ (гирсутизм, угревая сыпь, выпадение волос по женскому типу), оценка массы тела для исключения анорексии, которая может привести к отсутствию менструации.
- Гинекологический осмотр для выявления видимых изменений слизистых (дефектов, разрастаний), определения контура, размера и консистенции матки и яичников.
- Мазок на цитологию (Пап-тест) для исключения перерождения клеток (дисплазии) и онкологии.
- Клинический анализ крови для исключения анемии, воспалительного процесса.
- Анализ крови на гормоны (прогестерон, эстрогены, андрогены для оценки функции яичников, ФСГ и ЛГ для оценки работы гипофиза, ТТГ, Т3, Т4 – щитовидной железы).
- Анализ мазка из влагалища и уретры, чтобы исключить инфекции.
- УЗИ органов малого таза для выявления миомы матки, полипов или кисты яичников.
- Биопсию эндометрия, при которой исследуется образец ткани слизистой оболочки матки, что позволяет диагностировать эндометриоз или раковые клетки.
Биопсия и другие сложные обследования, например, томография, назначаются только по показаниям, например, при подозрении на рак.
Современный подход к гормональному лечению женщин в менопаузе
В 2002 г. в рамках Инициативы по охране здоровья женщин было проведено исследование, изучающее эффективность лечения гормонами в постменопаузе. Были выделены две группы пациенток: для первой назначили комбинацию конъюгированных эстрогенов (KE) и ацетата медроксипрогестерона (MPA), другой давали только KE.
- У пациенток из группы, принимавшей комбинацию KE и MPA, был обнаружен повышенный риск развития рака груди, сердечно-сосудистых заболеваний и тромбоза глубоких вен, поэтому исследование в этой группе было прекращено.
- У женщин, принимающих только KE, повышения риска рака груди и др. патологий не наблюдалось.
После публикации первых результатов некоторые гинекологи перестали назначать гормонотерапию, заменив лечение различными БАДами, фитоэстрогенами и даже препаратами сои, считая, что они будут подавлять постменопаузальные симптомы. Естественно, что такое лечение не может быть эффективным.
Повторный анализ результатов исследования выявил причины, приведшие к отрицательным результатам:
- Поздний возраст пациенток, проходивших ГЗТ составлял в среднем 63 года, несоответствующий продолжительности постменопаузы.
- Неправильный подбор прогестагена MPA при передозировке KE.
Тогда как у женщин, находившихся в постменопаузе менее 10 лет и получавших грамотно подобранную комбинацию KE / MPA, была зафиксирован более низкая частота сердечно-сосудистых заболеваний, чем у женщин, получавших плацебо. А в группе пациенток 50-59 лет, принимающих только KE, было отмечено снижение риска ССЗ сразу на 50% по сравнению группы с плацебо.
Мета-анализ 24-х клинических испытаний подтвердил кардиозащитное действие эстрогенов. Поэтому в рекомендациях Североамериканского общества менопаузы уже в 2012 году говорится, что женщины, начинающие лечение эстрогенами во время менопаузы, снижают риск рака груди и заболеваний сосудов и сердца.
Датские ученые, исследовавшие варианты профилактики остеопороза при близких условиях также наблюдали снижение числа сердечно-сосудистых заболеваний, риска инсульта и рака груди по сравнению с контрольной группой. Но они отметили небольшое увеличение частоты тромбоза глубоких вен.
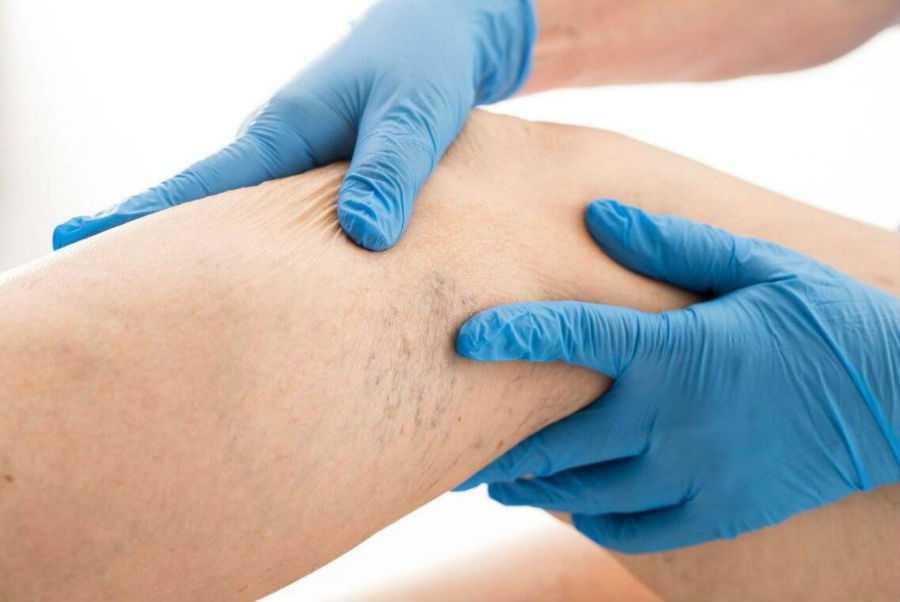 Тромбоз глубоких вен
Тромбоз глубоких вен
Окончательный вывод ученых: риск рака груди, связанный с гормональным лечением, низкий. В заявлении Международного общества менопаузы упоминается менее 1 случая на 1000 женщин в течение года использования. Риск возрастает при постменопаузальном ожирении, низкой физической активности или повышенном потреблении алкоголя.
Здоровым женщинам до 60 лет (10-летний период постменопаузы) не следует беспокоиться о рисках гормонотерапии, поскольку риск рака груди не увеличивается в течение первых 5-7 лет лечения. При этом доказано, что с лучшим профилем риска рака груди связаны микронизированный прогестерон или дидрогестерон при использовании с эстрадиолом, чем синтетические прогестагены. Общество эндокринологов США пришло к выводу, что ЗГТ не увеличивает риск рака груди при приеме гормонов в течение 5 лет или меньше.
В настоящее время исследований, однозначно и четко показывающих влияние ЗГТ на развитие или риск рака яичников нет. Но следует отметить важные преимущества ЗГТ в снижении риска рака толстой кишки.
Осложнения тромботической эмболии повышают риски перорального приема гормонов. Наибольший риск возникает в первый год использования
Поэтому перед назначением лекарств важно оценить медицинский и семейный анамнез венозной тромбоэмболии, ожирения и запланированного хирургического лечения. Если выявлен повышенный риск, выбираются трансдермальные препараты эстрогена, а микронизированный прогестерон или дидрогестерон выбираются из более безопасных прогестинов.
Гормоны не используются для первичной или вторичной профилактики инсульта, поскольку они увеличивает риск инсульта у женщин старше 60 лет.
Последствия отказа от бета-адреноблокаторов
Учитывая изменения рецепторов, связанные с хроническим лечением антагонистами бета-адренорецепторов (см. 1 часть), не следует, за исключением особых ситуаций, внезапно прекращать прием таких препаратов. Перед окончанием лечения бета-адреноблокаторами обязательна консультация кардиолога, так как при резком прекращении приема лекарств существует риск «эффекта возврата», выраженный появлением и усилением аритмий, увеличением площади ишемии и инфарктом миокарда.
Анализ обсервационных и рандомизированных клинических исследований показывает, что прекращение приема бета-блокаторов у пациентов с острой декомпенсированной сердечной недостаточностью значительно увеличивает риск внутрибольничной смертности.
Препараты, снижающие эффективность противозачаточных таблеток
Список препаратов, влияющих на эффективность противозачаточных таблеток, включает несколько групп (действующие вещества препарата указаны в скобках):
- противоэпилептические лекарственные средства (например, фенитоин, карбамазепин, примидон, фенобарбитал, топирамат);
- усиливающие перистальтику (например, метоклопрамид);
- слабительные;
- противотуберкулезные препараты (например, рифампицин, рифабутин);
- антидепрессанты;
- противовирусные препараты (например, нелфинавир, ритонавир, невирапин, эфавиренц);
- снижающие всасывание жира;
- противогрибковые (например, гризеофульвин).
 Гризеофульвин
Гризеофульвин
 Рифампицин
Рифампицин
А также многие другие, например, модафинил, используемый для лечения нарколепсии или снижения сонливости, вызванной сменной работой.
Конечно, вам не нужно помнить их все. Все, что нужно сделать, это сообщить гинекологу об использовании гормональных таблеток перед назначением нового лекарства. Информация о взаимодействии с противозачаточными таблетками также должна быть включена в инструкцию, вкладываемую в упаковку, поэтому обязательно прочитайте ее перед использованием.
Как устранить побочные эффекты при приеме гормонов?
Чтобы минимизировать количество побочных эффектов и снизить интенсивность их проявления, необходимо обратиться к врачу за подбором противозачаточных таблеток, сдать все рекомендованные анализы и пройти осмотр. Это надо для того, чтобы врач проанализировал ваше состояние здоровья, определил, есть ли у вас противопоказания и какие из побочных эффектов наиболее вероятны в вашем случае. В большинстве случаев специалисты останавливаются на таблетках с минимальной дозировкой гормонов.
Также гинеколог может порекомендовать принимать параллельно ОК другие средства, снижающие риск побочных эффектов. Чаще всего это антиоксиданты. Женщины часто игнорируют этот совет, так как он напрямую не относится к предохранению от нежелательной беременности. И напрасно!
Гормоны, которые вы получаете с таблетками, препятствуют полноценной выработке собственных антиоксидантов. И это – одна из причин побочных эффектов оральных контрацептивов. Прием антиоксидантов позволяет избежать негативного влияния ОК на женский организм или снизить его.
Витамин Е уменьшает вязкость крови, она становится более жидкой, риск тромбоза снижается. Также проходят мажущие выделения.
Рутин и витамин C необходимы сосудам – именно они отвечают за то, чтобы сосудистая система и мозг работали как часы, а на ногах не образовывались сосудистые звездочки.
Бета-каротин нужен для здоровья кожи, слизистых и роговицы. Он помогает коже оставаться ровной и красивой, защищая ее от влияния УФ-лучей и пигментации.
Самым мощным антиоксидантом признан коэнзим Q10. Он нужен для работы всех органов, но особенно в нем нуждается наше сердце. Он также помогает коже дольше оставаться молодой, упругой.
Перечисленные компоненты входят в состав препарата Синергин.
НЕ ЯВЛЯЕТСЯ РЕКЛАМОЙ. МАТЕРИАЛ ПОДГОТОВЛЕН ПРИ УЧАСТИИ ЭКСПЕРТОВ.
Зачем выписывают препараты клонидина — Клофели́н, Хлофазолин, Гипозин и др. — механизм действия
Согласно врачебным рекомендациям, клонидин входит в группу препаратов, назначаемых при гипертонии. Его можно рассматривать как лекарство центрального действия на более поздних стадиях лечения рефрактерной гипертонии.
Механизм снижения АД ингибиторами ангиотензинпревращающего фермента при гипертонической болезни
Препарат можно назначать перорально при неотложных состояниях (значительно повышается артериальное давление без угрожающего жизни состояния, не требующего госпитализации) и иногда при лечении гипертонии у детей. Также клонидин используется для проверки ингибирования секреции норадреналина при диагностике катехоламин-секреторных опухолей.
Клонидин стимулирует пресинаптические альфа-2-адренорецепторы в центральной нервной системе в ядре одиночной полосы, снижая секрецию норадреналина и, таким образом, активность симпатической нервной системы.
Как лечат нарушения менструального цикла?
Лечение менструальных расстройств начинается с медикаментозной терапии, при ее неэффективности применяется хирургическое вмешательство. Варианты лечения зависят от причины нарушения менструального цикла. Тактика лечения: гормональная терапия, обезболивание, хирургическая остановка кровотечения.
Гормональная терапия при нарушениях менструации
Низкодозированные противозачаточные таблетки помогают контролировать тяжелые или нерегулярные кровотечения, вызванные гормональным дисбалансом. Оральные контрацептивы и противозачаточные пластыри эффективны для восстановления регулярного менструального цикла. Их применение позволяет уменьшить кровопотерю во время месячных, облегчить боль в области живота во время менструации.
Прогестины как пероральные, так и инъекционные, также используются для лечения сильных кровотечений, особенно в связи с отсутствием овуляции. Хотя они не работают так же хорошо, как эстрогены, они эффективны для долгосрочного лечения. Побочные эффекты включают нерегулярные менструальные кровотечения, увеличение веса и, иногда, изменения настроения.
Противозачаточные таблетки противопоказаны курящим или женщинам, у которых в анамнезе была легочная эмболия, тромбозы, инсульты.
Для лечения и остановки кровотечения, вызванного эндометриозом, делаются Инъекции Депо-провера (гестаген).
Для лечения тяжелых менструальных кровотечений у женщин, а также для контрацепции и предупреждения гиперплазии эндометрия показана внутриматочная терапевтическая система с левоноргестрелом (Мирена).
Система Mirena может находиться в матке до пяти лет. В течение этого времени она медленно выпускает низкую дозу левоноргестрела (прогестина) в матку. Мирена устраняет симптомы дисменореи и уменьшает кровопотерю во время менструации.
Обезболивание и снятие спазмов
Для лечения менструальных кровотечений и спазмов назначаются нестероидные противовоспалительные препараты (НПВП). Эти средства доступны без рецепта и по рецепту. Чаще всего гинекологи выписывают ибупрофен и напроксен.
Общие побочные эффекты включают расстройство желудка, головные боли, головокружение и сонливость. Аспирин не рекомендуется, потому что он может вызвать более сильное кровотечение.
Транексамовая кислота
Транексамовая кислота (Транексам) помогает уменьшить менструальную кровопотерю, но препарат должен приниматься только во время кровотечения.
Хирургические методы остановки кровотечения
Хирургическое лечение применяется при неэффективности медикаментозной терапии.
Если кровотечение вызвано миомой, которая не реагирует на лекарства, применяется хирургическое вмешательство, вид которого будет зависеть от размера, типа и расположения этой опухоли.
В тяжелых случаях, когда миомы большие или вызывают сильное кровотечение или боль, может потребоваться гистерэктомия. Во время гистерэктомии миома удаляется вместе с маткой.
Другие варианты включают:
- эмболизацию маточных артерий – блокировка артерии для прекращения кровоснабжения опухоли;
- ультразвуковую абляцию – разрушение миомы;
- миомэктомию (лапароскопическую при помощи лапароскопа через разрезы брюшной полости, гистероскопическую при помощи резектоскопа через влагалище).
Для остановки сильных кровотечений применяется абляция эндометрия – удаление слизистой оболочки (лазерная, радиочастотная,термическая).

































