Осложнения
Проспективные исследования показывают, что появление психогенных болей тесно связано с неудовлетворенностью работой, отсутствием поддержки в семье, стрессом и финансовыми трудностями. Хронизации расстройства способствуют такие личностные факторы, как склонность к катастрофизации и соматизации.
Дети с психогенной болью упускают возможность жить нормальной жизнью, поскольку им становится трудно участвовать в большинстве детских мероприятий.
К другим неблагоприятным последствиям относятся:
- нарушения внимания и памяти;
- снижение уровня интеллекта;
- нервозность и раздражительность;
- проблемы с печенью и желудком из-за регулярного употребления обезболивающих препаратов.
Если ваш близкий страдает от данного недуга и при этом врачи не могут найти его причину, следует обратиться к специалисту в области психического здоровья.
Зачастую пациенты, страдающие психалгиями, не готовы признать, что боль, которую они испытывают, имеет психологический характер, и отказываются от посещения психиатра. Ваша задача – дать больному больше информации об этом заболевании и убедить обратиться к врачу.
Лечение
Основными методами лечения психогенной боли является медикаментозная терапия и психотерапия.
Когнитивно-поведенческая терапия фокусируется на негативных и искаженных мыслях, а также нереалистичных убеждениях больного, его поведении. Она помогает получить представление о том, как негативные мысли влияют на физические ощущения.
Различные техники релаксации, такие как управляемое воображение, техника прогрессивной мышечной релаксации и другие, помогают снять физическое и умственное напряжение, и расслабить разум и тело. Техника прогрессивной мышечной релаксации может быть очень полезна для людей с болями в теле, поскольку она фокусируется на сокращении мышц с последующим снятием мышечного напряжения, что в значительной степени облегчает боль.
Еще одним методом лечения расстройства является арт-терапия. Она сосредоточена на выражении эмоций с использованием различных художественных техник, таких как музыка, живопись, танец и т. д. Установлено, что арт-терапия, ориентированная на тело, творит чудеса при лечении психосоматического расстройства. Танцевальная терапия может быть очень полезной, так как позволяет выражать эмоции (часто противоречивые), а движение помогает облегчить состояние.
При выраженных болях и повышенной тревожности назначаются транквилизаторы и антидепрессанты (флуоксетин, амитриптилин, дулоксетин). Они позволяют снизить тревожность, раздражительность, повышают настроение.
Специфических мер профилактики психогенной боли не существует
Важно вести здоровый образ жизни, уметь расслабляться и отдыхать, по возможности исключить влияние серьезных стрессовых факторов.. Регулярные физические упражнения и массаж помогают облегчить психосоматические боли, а также предотвратить их обострение.
Регулярные физические упражнения и массаж помогают облегчить психосоматические боли, а также предотвратить их обострение.
Звоните на горячую линию
круглосуточно и без выходных
+7 (495)
121-48-31
Список литературы:
Симптомы
Симптоматика вертеброгенного синдрома напрямую зависит от локализации болей. При поражении различных сегментов шейного отдела позвоночника клиническая картина выглядит следующим образом:
- Верхняя цервикобрахиалгия – поражение 1–4 сегментов. Сопровождается острой мигренью, давящими болями в затылочной области головы, тошнотой, головокружениями, притуплением слуха, онемением рук и затылка, хрустом мышц шеи.
- При дефективной работе сосудов шейного отдела может наблюдаться ухудшение зрения.
- Срединная – поражение в районе 3–5 сегментов. Признаки те же, что при локализации в верхней части шейного отдела.
- Нижняя – поражение 5–8 сегментов с иррадиацией болезненности в шею, плечо, грудную часть тела.
Левосторонняя цервикобрахиалгия часто проявляет себя как инфаркт миокарда, поэтому при возникновении синдрома стараются в первую очередь исключить именно сердечные проблемы. Симптомы довольно необычны – острая боль в области живота, онемение шеи и потеря подвижности руки слева.
Вертеброгенная цервикобрахиалгия справа тоже может проявляться при сердечных приступах, но значительно реже. Ее характеризует онемение правых верхних конечностей вплоть до полной потери способности к самообслуживанию. Встречается и двусторонний вариант цервикобрахиалгии, когда боль отдается в обе руки.
Помимо вышеописанных симптомов, пациенты жалуются:
- на общее ухудшение самочувствия;
- состояние слабости;
- снижение чувствительности конечностей;
- нарушение работы двигательного аппарата;
- мышечные судороги;
- сухость кожных покровов;
- зябкость конечностей;
- замедление роста волос и ногтевых пластин.
Правый верхний квадрант
Органы в этой четверти: печень, желчный пузырь, двенадцатиперстная кишка, головка поджелудочной железы (часть поджелудочной железы, прочно прикрепленная к двенадцатиперстной кишке), часть толстой кишки.
Боль в правом верхнем квадранте может быть вызвана гепатитом (воспалением печени), холециститом (воспалением желчного пузыря), воспалением желчных протоков (холангитом), воспалением поджелудочной железы (панкреатит) или язвенной болезнью желудка и двенадцатиперстной кишки.
Вне зависимости от причины заболевания воспаление печени называется гепатитом. Многие случаи гепатита являются вирусными, но болезнь также может быть вызвана алкоголем, наркотиками и другими токсическими веществами.
Воспаление печени бывает острым и хроническим. При хроническом гепатите человек обычно не ощущает никаких симптомов. Во время острого гепатита могут возникнуть боли в животе, тошнота, желтуха (пожелтение кожи, слизистых оболочек, глаз), а в более тяжелых случаях могут возникнуть проблемы с печенью.
Наиболее распространенные типы гепатита
- Вирус гепатита А вызывает острое воспаление печени, которое во многих случаях проходит спонтанно без остаточных явлений. Инфекция передается с фекалиями инфицированного человека (из-за плохих гигиенических условий и привычек), зараженной пищи и воды, которые не прошли надлежащую термическую обработку. Вяленые томаты, рыба, моллюски, замороженные ягоды — наиболее частые источники заражения.
- Гепатит В — наиболее распространенная хроническая бессимптомная форма боли в животе. Гепатит B передается через кровь или другие жидкости организма. Вирус гепатита B повреждает печень, вызывая хроническое воспаление, которое может прогрессировать до цирроза печени и первичного рака печени. При остром гепатите В течение обычно бурное — боли в животе, пожелтение кожи, проблемы с печенью. Требуется стационарное лечение.
- Гепатит С также является наиболее частой хронической бессимптомной формой. Передается через кровь (самый высокий риск для людей до 1990 года, которые были донорами крови или перенесли переливание крови и перенесли какие-либо хирургические операции или стоматологические процедуры).
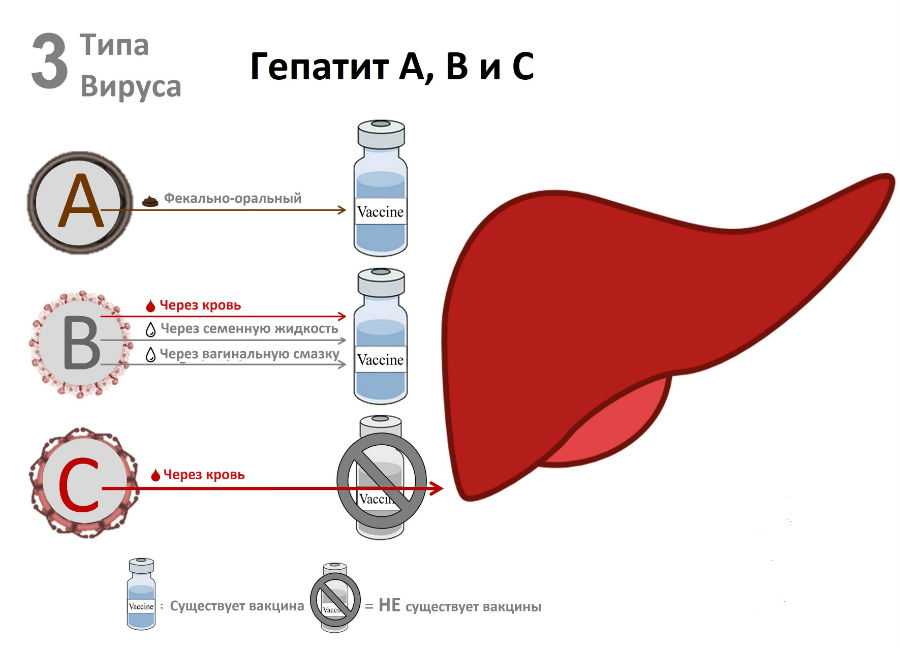 Типы гепатита
Типы гепатита
Первичная помощь и лечение
Мерами первичной помощи служат:
- придание телу максимально щадящей позы для снятия мышечного зажима;
- адекватное ситуации обезболивание: принятие препаратов-анальгетиков, согревание сухим теплом (не грелкой);
- транспортировка больного к врачу либо вызов специалиста на дом.
В зависимости от того, какими причинами вызвана мышечная невралгия и какими симптомами сопровождается, лечение может быть как консервативно-медикаментозным, так и хирургическим (в случае наличия онкологического заболевания, с целью консолидации перелома позвоночника и по иным мотивам).
При наличии острой инфекции, обострении инфекционно-воспалительного процесса с хроническим течением проводится полный комплекс соответствующих ситуации мероприятий с применением:
- антибиотиков;
- противовоспалительных, анальгетических, противосудорожных, седативных и иной направленности средств.
Обязательной мерой терапии является применение средств для искусственного снятия мышечного зажима:
- ЛФК;
- физиолечения;
- массажа либо акупунктуры.
При упорном течении болезни показано курортное лечение в условиях сухого горячего климата.
Терапия основных локализаций мышечной невралгии предполагает лечение туннельного синдрома с применением:
- противовоспалительных средств, включая инъекции анальгетиков, НПВП, новокаиновых блокад и аналогичного;
- противоэпилептических, противосудорожных средств и миорелаксантов;
- тканевой терапии (с учётом противопоказаний);
- витаминотерапии (комплексом витаминов либо группой B и C);
- кинезио— и рефлексотерапии, ЛФК и физиотерапии.
В лечении невралгии герпетической этиологии помимо основных направлений серьёзное внимание должно быть уделено назначению комплекса противовирусных (противогерпетических) препаратов и созданию лечебно-охранительного режима с мощным обезболиванием. Мерами профилактики рецидива однажды перенесенного пароксизма служат активный образ жизни без создания жировых запасов, препятствующих работе позвоночника, отдых в объеме, адекватном проделанной умственной работе, дозированная физическая культура, а при наличии хронических расстройств опорно-двигательного аппарата и общефизической патологии – своевременное и методичное лечение у профильных врачей-специалистов
Мерами профилактики рецидива однажды перенесенного пароксизма служат активный образ жизни без создания жировых запасов, препятствующих работе позвоночника, отдых в объеме, адекватном проделанной умственной работе, дозированная физическая культура, а при наличии хронических расстройств опорно-двигательного аппарата и общефизической патологии – своевременное и методичное лечение у профильных врачей-специалистов.
Боли в правом подреберье или правой половине живота
Боли в этой части живота являются симптомом при нарушении желчевыводящих путей и желчного пузыря.
Боли обычно возникают в связи с нервно-эмоциональными перегрузками, нарушениями питания (обильная еда, жирная и жареная пища), при тяжелых физических нагрузках. Боли могут варьировать от постоянных ощущений дискомфорта до приступообразных болей в правом подреберье. Иногда они достигают интенсивности желчной колики, отдают в правую лопатку.
При вялом (гипотоничном) желчном пузыре наблюдаются практически постоянные тупые, ноющие, периодически усиливающиеся боли в животе, которые могут усиливаться или ослабевать от приема пищи, стимулирующей сокращение желчного пузыря. Нередко боли в правом подреберье могут возникать в ночное время, в связи с переполнением желчью желчного пузыря и растяжения его стенок. Боли в правом подреберье могут быть от увеличенной в размерах печени.
Боль может быть тупой, ноющей, и нередко возникает приступ желчной колики, который является патогномоничным признаком желчнокаменной болезни (ЖКБ).
Желчная колика
Желчная колика характеризуется резкой, спастического характера болью, усиливающейся при вдохе и положении на левом боку, незначительно уменьшающейся — на правом боку. От боли пациент мечется в постели, наблюдается тахикардия (сердцебиение), повышенная потливость, тошнота, рвота не приносящая облегчение больному, вздутие живота. При желчной колике боль локализуется в правом подреберье или подложечной области, иррадиирует под лопатку справа, или ключицу. Боль может иррадиировать за грудину и в область сердца, имитируя боли в сердце (стенокардию) – холецистокардиальный рефлекс.
Приступ желчной колики требует неотложной помощи, терпеть боль не следует, необходим вызов скорой помощи, возможно госпитализация в стационар.
См. обследования при болезнях желчевыводящих путей.
Панкреатическая колика
Боли при хроническом панкреатите (болезнях поджелудочной железы) в 80-90 % случаев является основным характерным признаком болезни.
Боли носят характер рецидивирующих (повторяющихся) приступов — «панкреатические колики» и нередко приобретают постоянный изнуряющий характер.
Первые годы в начальной стадии заболевания боли интенсивные — частые, требующие интенсивной терапии, через 5-10 лет боли ноющего характера, тупые без четкой локализации и иррадиации. Это признак прогрессирования заболевания с развитием ферментативной недостаточности поджелудочной железы. В период развития осложнений, через 7-15 лет (но может случиться в любой стадии заболевания) боли становятся редкими невыраженными. В клинических проявлениях тогда выходят на первый план проявления ферментативной недостаточности (внешнесекреторной недостаточности поджелудочной железы) и нарушения внутрисекреторной функции Могут быть нарушения углеводного обмена, может быть сахарный диабет.
Локализация болей зависит от поражения различных частей поджелудочной железы, так при поражении головки – боли в правом подреберье, тела – боли в подложечной области, при поражении хвоста железы боли в левом подреберье. При поражении всей железы наблюдаются «опоясывающие» боли, которые встречаются у 30-35% больных.
Часто возникает иррадиация болей в левую лопатку, в левую половину грудной клетки, в область сердца.
Боли обычно возникают через 30-40 минут после обильной, жирной пищи, употребления алкоголя, холодных шипучих напитков, острых приправ, большого количества сырых овощей, цитрусовых.
Боли могут сохраняться от 30 минут до 3 и более часов.
Боли могут провоцироваться психоэмоциональным стрессом, тяжелой физической работой, переохлаждением, переедание.
Нередко наблюдаются голодные боли, возникающие через 4-6 часов после приема пищи.
При болях пациенты занимают вынужденное положение, они не могут лежать на спине, облегчение находят только в коленно-локтевом положении или на животе, боли могут сохраняться от 30 минут до 3 и более часов, пациенты переходят на голод и прием щелочных вод.
См. обследования при хроническом панкреатите.
Зачем нужна боль
Боль — это сигнал опасности и неблагополучия в теле1. Ее функция — мобилизовать защитные процессы, чтобы в итоге устранить повреждение и восстановить нормальную жизнедеятельность организма1.
Физическая боль полезна, она охраняет тело от повреждений, хотя и вызывает неприятные ощущения. «Полезной» она остается, пока выполняет сигнальную функцию в организме1.
Если боль сохраняется продолжительное время, ее сигнальная функция может утрачиваться. В итоге она может иметь характер повреждающего фактора, а также вызывать длительное страдание человека. Такую боль называют патологической1.
9 областей живота
Визуально разделите живот на 9 квадратов. Пронумеруйте каждую ячейку (область живота) следующим образом: области 1-3 находятся в верхнем ряду (1 справа, 2 в середине, 3 слева), области 4-6 включают средние квадраты, а области 7-9 образуют нижний ряд.
- Квадрат 1. Правое ребро (вверху, справа): печень, желчный пузырь, тонкий кишечник, печень толстой кишки.
- Квадрат 2. Эпигастральная область (вверху, в центре): желудок, пищевод, печень, поджелудочная железа, двенадцатиперстная кишка.
- Квадрат 3. Левая плечевая кость (вверху, слева): селезенка, толстая кишка, левая почка, поджелудочная железа, толстая кишка.
- Квадрат 4. Правая поясничная область (посередине, справа): правая почка, желчный пузырь, печень, часть толстой кишки.
- Квадрат 5. Центр: пупок, двенадцатиперстная кишка, тонкий кишечник, связки кишечника.
- Квадрат 6. Левая поясничная область (посередине, слева): часть толстой кишки, левая почка.
- Квадрат 7. Область правого бедра (внизу, справа): аппендикс (его воспаление вызывает аппендицит), слепая кишка (начальная часть толстой кишки длиной 5-8 см, соединяющая толстую кишку с подвздошной частью тонкой кишки), правый яичник.
- Квадрат 8. Внизу, посередине. Мочевой пузырь, простата, тонкий кишечник, женские половые органы.
- Квадрат 9. Область левого бедра (внизу, слева): прямая кишка (задняя часть толстой кишки, переходящая в прямую), левый яичник.
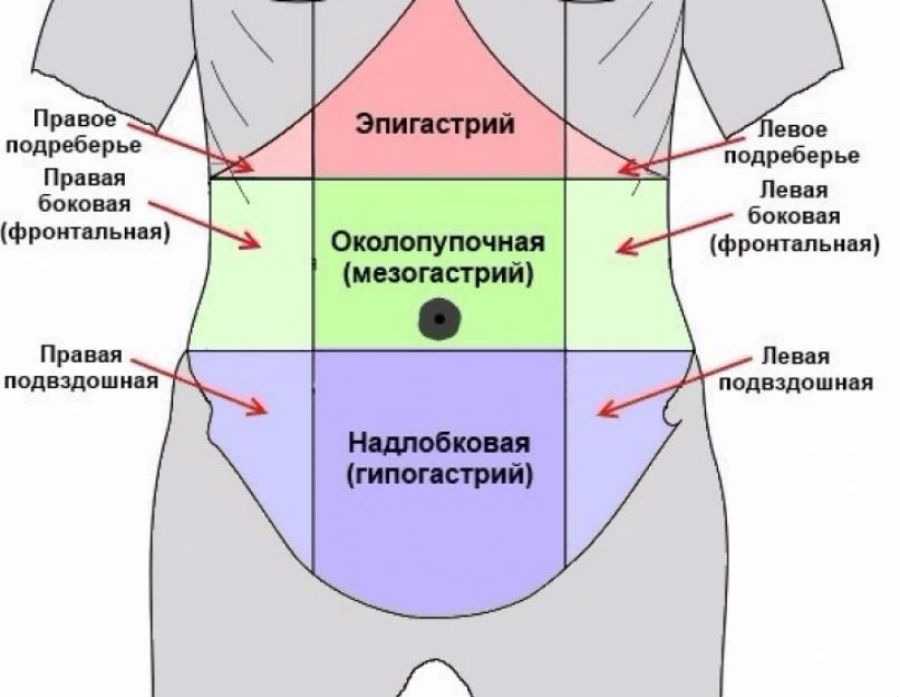 9 областей живота
9 областей живота
Вопросы по теме
Можно ли принимать стимбифид постоянно?
Да, можно принимать длительно.
Можно ли применять стимбифид во время кормления грудью?
Формально стимбифид противопоказан и при беременности, и при кормлении грудью. Смотрите инструкцию по применению.
Какой состав препарата? В том числе с вспомогательными веществами?
Стимбифид Плюс состоит из двух компонентов – пребиотического и метабиотического Узконаправленный пребиотический компонент – природные фруктоолигосахариды (ФОС) и фруктополисахариды (ФПС) с оптимизированным соотношением коротких (GFn, n = 2-8) и длинных (GFn, n = 2-60) цепочек, что обеспечивает снабжение бифидобактерий эксклюзивным питанием по всей длине толстой кишки Метабиотический компонент – лактат кальция. Является мощным стимулятором роста и размножения нормобиоты
Здравствуйте. Можно ли принимать ваш препарат вместе с MgB6, а также при ГЭРБ?
Здравствуйте! Можно. Здоровья Вам!
Здравствуйте. Можно ли ваш продукт при остром гастрите?
Здравствуйте! Не только можно, но и нужно! Здоровья Вам!
Симптомы и причины
К основным признакам психогенной боли относятся:
- Продолжительность болезни при отсутствии органических изменений;
- длительность более 6 месяцев;
- наличие связи между возникновением, поддержанием, обострением и нарастанием выраженности боли с психологическими факторами;
- несоответствие поведения пациента и тяжести описываемой им боли;
- подавленность и чувство безнадежности;
- слабый эффект от обезболивающих препаратов;
- нарушения сна и аппетита;
- невротические расстройства;
- эмоциональная лабильность;
- ипохондричность;
- повышенная тревожность.
Точная причина психогенной боли не известна. Считается, что спровоцировать ее возникновение могут определенные жизненные стрессоры.
У многих психалгии появляются после того, как они пережили психотравмирующую ситуацию, например, потеряли близкого, столкнулись с насилием в детстве или со стихийным бедствием (землетрясением, наводнением и так далее).
К другим причинам относятся:
- личностные особенности (впечатляемость, внушаемость);
- потребность в сочувствии и внимании со стороны окружающих людей (часто проявляется у пожилых и детей);
- сложности в межличностных отношениях;
- депрессия;
- неврозы.
Механизм появления «классической» боли хорошо изучен и понятен. Она возникает в результате повреждения тканей и реакции рецепторов на повреждающий фактор.
Существует также другие теории ее возникновения:
- Концепция Фрейда. Согласно психодинамической теории, бессознательные влечения или желания, неприемлемые для общества, часто сексуального характера, преобразуются в соматические симптомы. Например, чувство вины, возникающее из-за бессознательного желания, может высвобождаться в форме боли.
- Теория обучения. Известно, что дети нередко учатся извлекать выгоду из болезни или начинают подражать близкому члену семьи, чтобы получить плюсы от болезни. Причем, делают они это неосознанно.
- Способ общения и выражения своего «я». Ребенок часто не может описать все словами и выразить свои мысли. Поэтому в состоянии стресса он начинает проявлять различные психосоматические симптомы, чтобы «сообщить» родителям о пережитом дистрессе. Как правило, в этом случае у них возникают психогенные головные боли или боли в животе.
- Влияние семьи и семейных отношений. Отношение родителей к ребенку может стимулировать проявление психосоматических симптомов. Например, если родители проводят много времени на работе и не уделяют внимания тесному общению с ребенком, у него могут возникнуть симптомы данного расстройства.
Отвлечение является одним из наиболее очевидных факторов, смягчающих боль. В одном из исследований с использованием ПЭТ-сканирования головного мозга было продемонстрировано, что корковая активация от индуцированной боли снижается отвлекающей когнитивной задачей.
Имеются также данные о том, что болезненные симптомы могут усиливаться такими психологическими факторами, как негативные убеждения (или замешательство) относительно причины боли и негативные убеждения относительно способности человека справиться с ней.
Боли в эпигастральной области
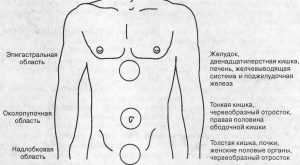 Эпигастральная область — область расположенная между мечевидным отростком грудины и пупочной областью и ограниченная справа и слева соответственно среднеключичными линиями. Одни больные могут субъективно расценивать как чувство «повреждения тканей», другие могут расценивать свои жалобы не как боль, а как неприятные ощущения.
Эпигастральная область — область расположенная между мечевидным отростком грудины и пупочной областью и ограниченная справа и слева соответственно среднеключичными линиями. Одни больные могут субъективно расценивать как чувство «повреждения тканей», другие могут расценивать свои жалобы не как боль, а как неприятные ощущения.
Важным является связь боли в животе с приемом и характером пищи.
- «Голодные» боли – боли возникающие на голодный желудок и снимаются приемом пищи.
- «Ночные боли» — когда пациент может проснуться от болей в подложечной области.
«Голодные» и «ночные» боли чаще встречаются при язвенной болезни желудка и 12-перстной кишки.
- Боли после еды, даже небольших количеств пищи, могут зависеть от характера еды.
- Боль в эпигастральной области под мечевидным отростком, за грудиной и в нижней части груди, которые пациенты иногда описывают как «жжение сердца», возникающие вскоре после еды, переедании, при наклонах туловища.
- Боли могут быть ноющими, тянущими, распирающими, режущими, быть сильными и слабыми. См. обследование при болезнях пищевода и желудка.
- Боли могут иррадиировать в правое и левое подреберья, по всему животу при сопутствующей патологии желчевыводящих путей, кишечника, поджелудочной железы, иметь эмоциональную окраску.
От хронической боли до депрессии?
Хроническую боль иногда считают самой по себе болезнью, поскольку она приводит к снижению качества жизни и физиологическим, психологическим и социальным расстройствам. У пациентов с хронической болью вместо умственного возбуждения и тревоги появляется депрессия, которая может проявляться раздражительностью, нервозностью, проблемами со сном, отсутствием аппетита, снижением либидо и даже более низким болевым порогом.
Большинство пациентов не могут работать, их доход уменьшается, а уровень жизни падает. Другие проблемы включают снижение физической активности и злоупотребление обезболивающими. Хроническая боль требует многонаправленного лечения.
3.Признаки и диагностика хронической боли
Отличить хроническую боль на фоне истинных соматических заболеваний довольно сложно. Однако по мере устранения фактических нарушений, её признаки становятся более очевидными.
Для хронической боли характерны следующие признаки:
- продолжительности свыше 3х месяцев более половины всех дней каждого месяца;
- преимущественное проявления в дневное время;
- потребность больного говорить о своей боли и ярко описывать её характер;
- зачастую неясная локализация или сочетание болевого синдрома в несвязанных отдалённых областях организма;
- чувство страха, ожидание нового приступа, доходящее до ограничений в образе жизни, круге общения, деятельности;
- тенденция к купированию боли при посещении больницы;
- обострение боли в обстоятельствах, её вызвавших (на работе, в присутствии определённого человека, при посещении какого-либо места).
Характер боли может быть очень разным: боль тупая, нелокализованная, сдавливающая, распирающая, ноющая. К синдрому хронической боли также можно отнести регулярное чувство «ватной» головы, «тяжести» в животе, «сдавления» грудной клетки, покалывания или онемения в пояснице, сосудистые спазмы.
Диагностика хронической боли, прежде всего, должна быть направлена на исключение связи болевого синдрома с каким-либо органическим нарушением. Сила боли измеряется только субъективными страданиями пациента. Характер беспокоящих ощущений также описывается со слов больного. Для более точного определения морфологического источника боли и психологического фона, послужившего почвой для её развития применимы следующие методики:
- сбор анамнеза и выявление провоцирующих факторов;
- физикальное обследование;
- анализ общего неврологического статуса;
- оценка функций координации, равновесия, чувствительности, проверка безусловных рефлексов;
- УЗ-диагностика, МРТ, ЭКГ, ЭМГ и ЭНМГ, рентгенография, лабораторные исследования (для подтверждения отсутствия связи боли с какими-либо заболеваниями и патологическими процессами).
Как организм обезболивает
В организме все должно быть уравновешено, поэтому регуляция различных функций происходит по принципу противоположности: если повышается концентрация какого-либо вещества, то повышается уровень гормона или фермента, снижающего его концентрацию до нормальных значений, и наоборот. Например, уровень сахара регулируется инсулином и контринсулярными гормонами — глюкагоном и кортизолом. Инсулин снижает уровень сахара, а глюкагон и кортизол, наоборот, повышают9.
Тот же принцип работает и с болевыми системами. За восприятие и усиление болевых импульсов отвечает ноцицептивная система, а за их снижение — антиноцицептивная система10.
Противоболевая система активируется под влиянием болевых импульсов и угнетает их передачу, осуществляя торможение нейронов в спинном мозге и ядрах таламуса1. Возникновение боли является причиной ее уменьшения10. Этот процесс необходим в качестве защитной функции. Субъективные ощущения боли возникают, если сила болевых импульсов превышает способность организма к естественному обезболиванию.
В обезболивании участвуют следующие системы1:
- Опиоидергическая система. Образована нейронами, тела и отростки которых содержат опиоидные пептиды. Их называют эндогенными опиоидами, и они обладают обезболивающим действием: β-эндорфин, мет-энкефалин, лей-энкефалин, эндоморфин. Эндогенные опиоиды взаимодействуют со специальными рецепторами на поверхностях ноцицептивных нейронов. Активация этих рецепторов тормозит ноцицептивный нейрон, а значит, и передачу болевого импульса.
- Серотонинергическая система. Волокна нейронов, содержащих серотонин, вызывают торможение ноцицептивных нейронов спинного мозга.
- Норадренергическая система. Реализует обезболивающее действие через норадреналин, при этом происходит торможение ноцицептивных нейронов спинного мозга.
- Каннабиноидная система. Эндогенные каннабиноиды взаимодействуют с соответствующими рецепторами, которые встречаются в центральной нервной системе, а их активация ухудшает проведение возбуждения.
Боль — сложное субъективное переживание. Ее возникновение и ее устранение — два взаимосвязанных механизма1. И совместное действие ноцицептивной и антиноцептивной систем обеспечивает защиту организма от повреждений, что играет важную роль в адаптации к условиям окружающей среды1. При избыточном количестве болевых стимулов, с которыми не могут справиться естественные механизмы обезболивания, возникают неприятные ощущения, которые могут причинять страдание человеку.
Клинические примеры
Следующие клинические примеры дополнят приведенную выше
информацию о вероятных механизмах боли.
Случай № 1
Пациент «А» — 58-летняя женщина на пенсии. История текущей жалобы — примерно 1 месяц назад внезапно возникла боль в пояснице, отдающая в правую ногу. Пациентка жалуется на постоянную тупую боль в пояснице справа (Б1), ВАШ 7-8/10, отдающую по передней части правой ноги до колена (Б2), которая является периодической 2/10 и связанной со жгучей болью над коленом. Б1 усугубляется во время керлинга, когда правая нога является ведущей, при ходьбе свыше 15 минут, вождении машины более 30 минут и подъеме по лестнице. Б2 появляется при сидении на твердых поверхностях свыше 30 минут и длительном сгибании. Кашель и чихание не усиливают боль. Пациент «А» около 10 лет назад перенес травму поясницы, прошел курс лечения с хорошим восстановлением. Каков механизм боли?
Случай № 2
Пациент “B” — 30-летний мужчина, бухгалтер. История текущей жалобы — внезапное начало – неспособность повернуть и наклонить шею вправо, что возникло 2 дня назад. При этом у пациента голова находится в положении небольшого поворота и наклона влево. Пациент сообщает о низком уровне боли (ВАШ 2-3/10), но только в момент поворота головы вправо, при этом движение «застревает». Пациент отрицает какое-либо онемение, покалывание или жгучую боль, но НПВС неэффективны. Также известно, что тепло и мягкий массаж уменьшают симптомы. Объективный осмотр указывают на то, что пассивные физиологические и добавочные движения вправо имеют меньшую амплитуду. Все другие движения шейного отдела в пределах нормы. Каков доминирующий механизм боли?
Случай № 3
Пациент «С» — 25-летняя студентка. История текущей жалобы — дорожно-транспортное происшествие около месяца назад по пути на учебу — пациентка получила удар сзади. С тех пор пациентка была на 6 сеансах физиотерапии без каких-либо улучшений в плане постоянных болей в шее. Боль локализуется слева на уровне С2-7 (ВАШ 3-9/10) и варьируется от тупой боли до острой боли в зависимости от положения шеи. Боль усугубляется при сидении и ходьбе в течение более 30 минут и при поворотах влево. Ночью при поворотах в постели пациентка может просыпаться от боли, кашель/чихание не усиливают боль. Боль иногда уменьшается при воздействии тепла и растяжки. НПВС неэффективны. Результаты инструментальной диагностики без особенностей. Общее состояние здоровья в целом хорошее. Незначительные растяжения при занятиях спортом, что никогда не требовало лечения. Пациентка высказывает озабоченность по поводу вождения (ни разу не садилась за руль после аварии). Также пациентка сообщила о повышении чувствительности в нижних конечностях. Каков ведущий механизм боли?
Диагностика и лечение
Диагностика и лечение вертеброгенной цервикобрахиалгии начинается с визита к врачу-терапевту. Он проведет первичный осмотр больного, выслушает жалобы и поможет установить вероятную причину развития неприятного синдрома. Возможно, потребуется дополнительная консультация у специалистов другого профиля – хирурга или невролога.
В качестве мер для уточнения предварительно поставленного диагноза назначаются такие методики обследования организма, как рентгенография позвоночника, компьютерная и магнитно-резонансная томография, УЗИ сосудистой системы в области шеи и конечностей, лабораторные анализы.
Все это делается с целью выявления заболевания, повлекшего за собой болевой синдром, и грамотного выбора терапевтических мероприятий. Задача врача – донести до пациента, что цервикобрахиалгия, лечение которой проводится без купирования патологического очага боли, будет постоянно возвращаться в виде мучительных симптомов.
В современной медицине существует несколько вариантов избавления от вертеброгенной цервикобрахиалгии.
Медикаментозное
Консервативная терапия направлена на снятие болевых ощущений и мышечных спазмов для облегчения состояния больного. Назначаются препараты из группы анальгетиков (Спазмолгон, Анальгин и др.), противовоспалительные средства (Диклофенак и др.), миорелаксанты (Мидокалм и др.), новокаиновые блокады.
На усмотрение врача могут быть выписаны лекарства для улучшения циркуляции крови. Для выведения лишней жидкости и предотвращения застоя в тканях нелишним будет курсовый прием мочегонных средств и препаратов, улучшающих метаболизм.
Гимнастика и физиотерапия
Добиться уменьшения проявления вертеброгенной цервикобрахиалгии можно с помощью специальных гимнастических упражнений, которые помогают приостановить развитие остеохондроза, укрепляют шейные мышцы и способствуют улучшению кровообращения в головном мозге.
Важно отметить, что самостоятельно заниматься гимнастикой не рекомендуется – все упражнения должны контролироваться врачом. В противном случае можно усугубить ситуацию
При ремиссии часто применяются различные физиотерапевтические методики – электрофорез, динамические токи, рефлексотерапия (иглоукалывание), массаж. В последнее время набирает популярность новое направление – гирудотерапия (лечение пиявками), но проводить его рекомендуется после метода вытяжения позвоночника. Последний является довольно болезненным для пациента, но дает хорошие результаты. Единственное противопоказание к этой процедуре – наличие грыжи межпозвоночного диска.
Хирургическое вмешательство
Операция является единственно верным и быстрым способом избавления от недуга при обнаружении межпозвоночной грыжи, доброкачественных или злокачественных новообразований, атрофии мышц в области шеи. В таких ситуациях у больного наблюдается крайне негативная неврологическая симптоматика, которая не поддается устранению, кроме как руками хирурга.
Народные средства
Лечение народными средствами нельзя назвать самостоятельным способом избавления цервикобрахиалгии. К «бабушкиным рецептам» прибегают в качестве вспомогательной терапии и только после одобрения врача.
Самыми популярными средствами из народа считаются растирания настоянным корнем барбариса (для снятия болевых ощущений), горчичные и солевые ванны (для расслабления мышц и стимуляции кровотока).


































